肾移植术后并发卡氏肺孢子虫肺炎(附4例报告)
2019-03-09刘海龙邓益森应文伟李沛哲何宇辉丁振山周晓峰
刘海龙 ,邓益森 ,应文伟 ,李沛哲 , 何宇辉 ,丁振山 ,周晓峰 ★
(1.中日友好医院 泌尿外科,北京 100029;2.北京大学中日友好临床医学院,北京 100029)
卡氏肺孢子菌肺炎 (Pneumocystis carinii pneumonia,PCP)好发于免疫功能缺陷或长期接受免疫抑制剂治疗者,早期起病隐匿且进展迅速,因缺乏典型的临床表现而容易造成漏诊、误诊。由于肾移植患者术后需长期服用免疫抑制药物,因此需严格警惕PCP的发生。我院2018年3月~2019年3月共行同种异体肾移植32例,其中4例发生PCP,治疗效果满意,现报告如下。
1 对象与方法
1.1 临床资料
本研究共纳入4例肾移植术后并发PCP患者。均为尸体供肾受体。其中男3例、女1例;年龄42~53岁,平均48岁。发病时间均在肾移植术后66~129d,平均97d。1例发病前曾参加公共场所聚会,其余3例无明确诱因。术后免疫抑制方案分别为他克莫司 (FK506)+麦考酚钠肠溶片 (ECMPS)+泼尼松(Pred)3 例,他克莫司(FK506)+吗替麦考酚酯胶囊(MMF)+泼尼松(Pred)1 例。
1.2 临床表现
4例患者首发症状均为发热,无畏寒,起病时最高体温37.8℃~39.5℃,平均38.3℃。均有干咳、无明显咳痰、伴有乏力、气短和呼吸困难;其中1例伴胸骨上疼痛,1例伴喉咙部疼痛,1例伴呕吐、活动后憋气。病程中2例患者血氧饱和度<90%,其中1例患者在入院d6出现病情突发性加重,精神状态差,血氧饱和度<70%(面罩吸氧7L/min),心率 130~140次/min,呼吸频率约30次/min,听诊双肺呼吸音粗,右肺可闻及湿啰音。
1.3 辅助检查
1.3.1 实验室检查
入院 d1 查血白细胞(4.43~11.6)×109/L,仅 1例升高。中性粒细胞百分数71.4%~92.6%,2例升高。2例患者LDH检验结果升高。嗜酸性粒细胞、尿素氮、血肌酐等指标较发病前未见明显升高。4例均行淋巴细胞亚群检测,观察外周血T淋巴细胞总数及CD4+/CD8+比值,发现1例低于正常值,2例位于正常下限,1例未见明显变化。3例患者行G试验检查,结果2例(+)。4例患者JC病毒检测,BK病毒检测,EB病毒检测均(-)。
1.3.2 影像学检查
4例患者均行胸片检查,其中3例同时行胸部CT检查,提示双肺弥漫性分布斑片状磨玻璃密度影,双肺渗出性病变,双肺间质改变。
1.3.3 病原学检查
4例患者均于入院2~3d内行雾化诱导痰检测。具体步骤:清晨漱口,彻底清洁口腔,然后用2ml浓氯化钠 (10%)溶液+3ml生理盐水混合雾化,使患者尽量将深部痰咳出,送检,经六胺银染色后在镜下检出卡氏肺孢子虫包囊或滋养体。4例患者PCP检测均为(+),同时检测出4例均合并巨细胞病毒(cytomegalo virus,CMV)感染。
1.4 治疗方案
1.4.1 一般治疗
严格隔离患者,安排单间病房,限制出入该房间的人员。每日对房间行紫外线灯照射消毒灭菌。嘱咐患者多卧床休息,并加强呼吸道的护理,给予24h管道氧气吸入,必要时给予储氧面罩吸氧,同时监测血氧饱和度的变化。增加患者的液体摄入量(补液和患者自行饮水),使用利尿剂增加尿量,以减轻磺胺类药物的肾毒性,注意维持水、电解质及酸碱平衡。
1.4.2 抗感染治疗
为了对卡氏肺孢子菌行针对性治疗,4例患者初始均口服联黄甲氧苄啶片 (每片含磺胺甲恶唑0.2g、磺胺嘧啶0.2g及甲氧苄啶80mg),2片,Q6h,疗程2周。用药过程中逐渐减量,且为了抵抗磺胺药的副作用,口服碳酸氢钠片以碱化尿液。同时加用醋酸卡波芬净(50mg,Qd)抗真菌治疗,头孢哌酮钠舒巴坦钠(1.5g,Q12h)预防细菌感染。由于4例患者均合并CMV感染,故同时给予抗病毒药物更昔洛韦,根据体重确定使用剂量,按体重 5mg/kg/次,滴注时间>1h,Qd。
1.4.3 调整免疫治疗方案
4例患者均未停用他克莫司,但剂量较发病前减少25%~50%,并在住院期间1周复查2次FK506谷浓度,根据结果适时调整他克莫司剂量,维持FK506谷浓度在8~10ng/ml。1例患者停用MMF,其余3例均未停用EC-MPS。
1.4.4 肾上腺皮质激素治疗
2例症状较轻者维持口服Pred剂量不变。2例症状相对较重者行激素冲击治疗,先静脉给予注射用甲泼尼龙琥珀酸钠80mg,3d后如临床症状改善后再降为40mg,2d;最后改成口服Pred并逐渐减量至住院前剂量。
2 结果
本组4例患者临床症状相对较轻,住院时间10~23d,平均17.5d,均未发展至严重的呼吸衰竭,治疗后痊愈出院。出院时呼吸困难、发热等症状消失,血常规、PCP检测、CMV检测、胸片及CT检查等恢复正常(图1,见封二)。
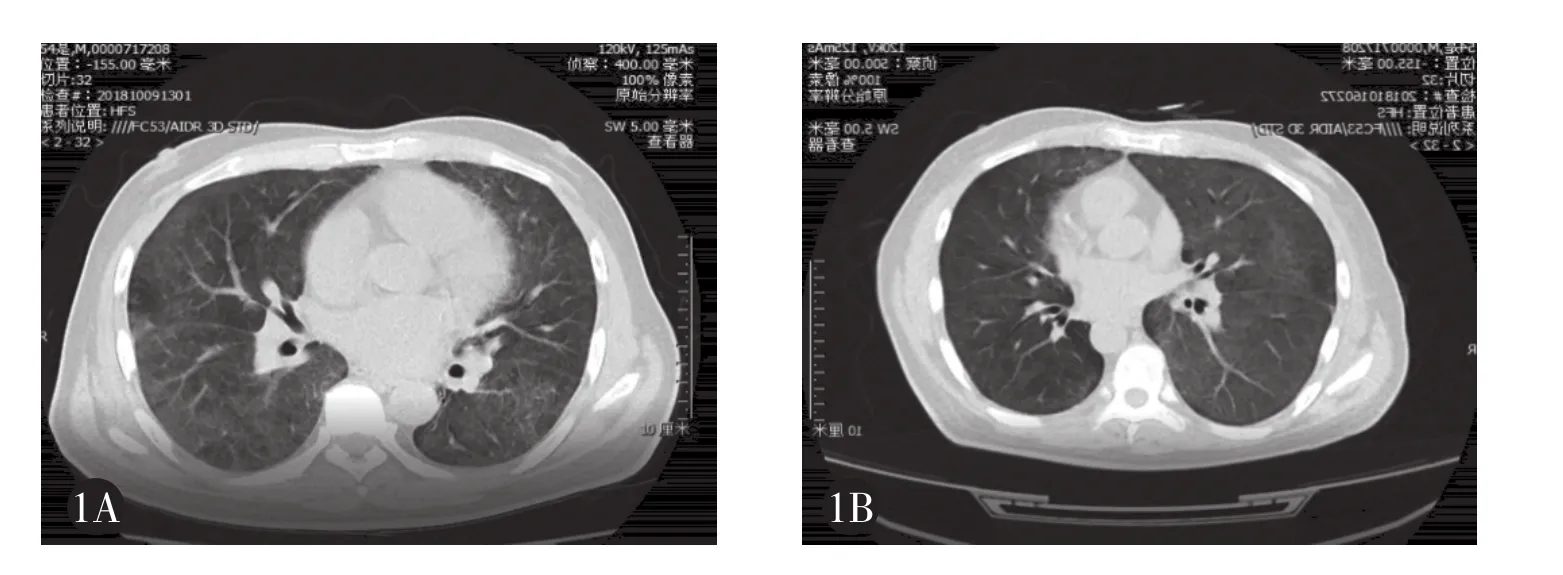
图1 1例患者治疗前后胸部CT对比,可见炎症明显吸收。1A为入院时,1B为出院时。
对4例患者出院后进行随访,随访时间为3~5个月,均未发现PCP复发。
3 讨论
3.1 肾移植术后并发PCP病情变化快且病死率高,出现感染症状时应引起警惕
卡氏肺孢子菌是一种机会性真菌,定位于人体肺泡,在机体免疫能力下降时可导致肺炎。以往好发于艾滋病等免疫功能缺陷者,随着器官移植的发展及疫抑制剂的大量使用,在器官移植受者中,PCP的发病率越来越高。有文献报道,在肾移植患者中,PCP的发生率在0.3%~2.6%[1],本组4例占我院同期肾移植手术的12.5%,高于这一数值,可能与免疫抑制的深度有关,尤其是长期类固醇暴露以及伴随巨细胞病毒(CMV)的感染。PCP早期症状无特异性,且病情变化快,若治疗不及时,死亡率可高达100%[2]。
肾移植术后早期,一般为3个月至半年内,若出现不明原因发热、干咳、呼吸困难、血氧饱和度降低、胸片或胸部CT提示肺部间质性改变者,应高度怀疑本病。本组4例均符合以上临床表现,由于及时治疗可改善预后,因此在本阶段,建议临床医生发现肾移植术后患者出现不明原因的感染症状时应警惕PCP可能,并尽早进行相关检查及使用抗生素进行治疗。
3.2 深部诱导痰检测法是早期诊断PCP的有效、无创性方法
对于肾移植术后出现前面所述症状并高度怀疑PCP者,应尽早进行病原学检查。至今为止,还无法在体外培养卡氏肺孢子菌,因此,对于PCP的确诊,目前公认的方法是采用纤维支气管镜下肺泡组织活检和支气管肺泡灌洗液检查,偶尔也会采用经皮肺穿刺活检,但这些检查均为有创性检查,通过这些技术获取肺部标本具有相关的收集并发症风险,并且在患有呼吸衰竭的患者中不易获得[3],同时患者对这些侵入性的操作比较恐惧,不易反复进行,也会影响对于病情的判断。最近,随着无创的诱导痰技术的完善以及辅助技术的发展,痰液分析作为诊断PCP的方式越来越受到临床医生的青睐。有文献报道,用高渗盐水诱导痰的诊断率为50%~90%[4],若诱导痰前夜禁食,清晨彻底清洁口咽部,可使诊断率大大提高。Kirsch等[5]对62例PCP患者进行了痰液分析,发现其对PCP的诊断敏感性为71%,特异性为100%,痰液分析的阴性预测值为48%,且敏感性不受PCP严重程度的影响。本组4例患者均采用诱导痰的方法检测出了卡氏肺孢子菌,这作为早期即开始针对性治疗的依据至关重要。因此我们认为,诱导痰作为一种灵敏、特异、快速、低成本的PCP诊断技术,其临床价值要高于传统的肺泡灌洗和肺活检,对可疑PCP患者可先行深部诱导痰检测。
3.3 实验室血清学指标及胸部CT等检查可辅助诊断PCP
除了病原学检查,一些实验室血清学指标对于早期PCP的诊断有重要的辅助作用。T淋巴细胞亚群监测是诊断PCP的一项重要线索,外周血T淋巴细胞总数及CD4+/CD8+比值低于正常范围或位于正常下限,常提示PCP,本组有3例符合此范围。另有报道发现PCP患者乳酸脱氢酶有不同程度的升高,其灵敏度可达100%,但因许多疾病亦可引起该指标升高,故其特异度仅为47%[6]。BG被发现是PCP诊断最可靠的血清学生物标志物,BG/KL-6联合检测是诊断PCP最准确的血清学方法,敏感性为94.3%,特异性为89.6%[7]。本组4例患者中,2例LDH升高,2例 G试验(+),这对于诊断具有重要的参考价值。此外,C反应蛋白,S-腺苷甲硫氨酸,血钙浓度等指标也可作为重要的标志物,但敏感性和特异性都有待提高,在未来,寻找更佳的生物标志物或者将标志物联合起来,对于PCP的早期诊断以及预后具有极高的价值。
在疾病的早期,胸片常呈阴性表现[8],因此,胸部CT检查尤为重要。CT表现一般为早期呈现弥漫性磨玻璃样、斑片状影等。双肺间质性改变。本组3例行胸部CT检查,结果均符合此改变,且在治愈出院后复查CT,病变消失或较前明显改善,因此,CT既可用作辅助检查,又可用作动态监测病情变化的手段。
3.4 肾移植术后并发PCP患者的治疗具有个体差异,应视具体情况调整用药
磺胺类药物是治疗PCP的一线治疗。其作用机制为抑制二氢叶酸还原酶和合成酶,双重阻断叶酸的合成。常规推荐剂量为静脉TMP/SMX(15~20mg/kg/d TMP;75~100mg/kg/d SMX), 有研究比较了低剂量甲氧苄啶 (<15mg/kg/d)与常规剂量(15~20mg/kg/d)联合磺胺甲恶唑治疗器官移植受者PCP的表现[9]。2组之间的死亡率没有差异(P=0.76),但较低剂量的不良反应显著降低(42%与17%相比;P=0.02)。口服TMP/SMX具有优异的生物利用度,可考虑用于轻度-中度疾病的患者[1]。本组4例考虑到临床症状较轻,以及为了减少磺胺药类药物的副作用,如肾毒性,中性粒细胞减少等,均选择口服联黄甲氧苄啶片,并根据监测肾功及临床症状等指标适时调整剂量,疗程大于2周,均获治愈。
没有证据表明肾移植术后并发PCP患者的免疫抑制治疗应该停止,但一般来说,应适当减少该类药物的种类和剂量[10]。根据病情程度不同,本组4例患者他克莫司剂量较发病前均有所减少,1例停用MMF,另3例未停止EC-MPS,以使机体免疫系统发挥最大作用,并在治愈后开始逐渐加服MMF。另一方面,对于肾移植术后PCP辅助糖皮质激素没有明确的疗效证据,但根据我们的经验,症状较重的PCP行激素冲击治疗,不仅可以降低呼吸衰竭发生率,还可以抑制因卡氏肺孢子虫引起的肺内炎症。对于较轻的PCP目前尚无循证医学证据支持,需要我们在临床中进一步探索。
总而言之,肾移植术后并发PCP,病情进展迅速,病死率高,在无肺泡灌洗液和肺穿刺活检等病理证据的情况下,我们要做到结合临床表现、痰液分析以及一些辅助实验室检查进行综合评估,尽早诊断,尽早治疗,这样才能改善患者的预后。
