内窥镜辅助腺样体等离子消融术治疗儿童鼾症的临床效果及护理质量控制
2019-02-10张秀娟姚文峰
张秀娟 王 丹 姚文峰
(河南省新乡市第一人民医院,1 质量管理办公室,2 耳鼻咽喉科,新乡市 453000)
鼾症是常见的儿童睡眠呼吸障碍疾病,又名阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS),指因在睡眠过程中产生不同程度的憋气现象造成部分或全部上气道堵塞,儿童的睡眠和通气受到干扰,从而引发的一种疾病。经常性打鼾会影响儿童的生长发育和学习记忆,严重者会引发其他的身体疾病,导致患儿猝死[1]。有研究显示[2],儿童睡眠过程中频繁打鼾的概率为5.7%,睡眠呼吸暂停的概率为0.4%,是一种潜在的危害性极大的疾病。鼾症可由扁桃体肿大、鼻道狭窄、呼吸道炎症、肥胖、睡眠姿势不佳、感冒等引起,但大多数患儿是由扁桃体或腺样体肿大所致,因而临床治疗主要是通过手术摘除扁桃体或腺样体[3]。传统治疗儿童鼾症的方法有腺样体刮除和扁桃体摘除,但存在复发率高、出血量多等缺点,对患儿的身心造成了一定的影响,不利于患儿的治疗与恢复。相较于传统的手术方法,内窥镜辅助腺样体等离子消融术操作简单,且疗效佳。现探讨其治疗儿童鼾症的临床效果及护理质量控制,报告如下。
1 资料与方法
1.1 基本资料 回顾性分析2017年1月至2019年5月在我院接受治疗的70例鼾症患儿的临床资料。纳入标准:(1)符合儿童鼾症的诊断标准;(2)年龄2~16岁;(3)同意参与本项研究并签署知情同意书。排除标准:(1)合并有免疫缺陷性疾病;(2)伴有下呼吸道感染、哮喘、急性鼻窦炎;(3)年龄大于16岁。其中接受内窥镜辅助腺样体等离子消融术治疗的35例鼾症患儿为观察组,同期年龄、性别等资料与观察组匹配,且接受传统的腺样体刮除术治疗的35例患儿为对照组。对照组男22例,女13例,年龄4~16(9.66±3.11)岁;观察组男20例,女15例,年龄5~16(9.23±2.97)岁。所选取的患儿均患有张口呼吸伴睡眠打鼾,其中慢性鼻窦炎患儿13例,耳闭塞伴听力下降16例,合并睡眠时憋气41例。观察组和对照组在性别、年龄等基本资料的比较上,差异无统计学意义(均P>0.05),具有可比性。
1.2 方法
1.2.1 对照组 采用传统的腺样体刮除术[4]:(1)指导患儿仰卧,进行全麻。(2)将开口器(带压舌板)放入患儿口腔内,用食指对腮腺体的大小进行探查,并检查咽鼓管圆枕的位置及血管搏动有无异常。(3)采用专用的刮匙刮除腺样体。将刮匙沿着咽壁送入患部,将顶端抵在鼻中隔后缘处,轻压至鼻咽顶,同样顺着咽壁,用海绵钳将刮除物取出。(4)10 min后,将填塞的纱球或纱条取出,检查出血状况,如出血则用小号刮匙取出残留物,如不出血可用食指进行取出。(5)在进行腺样体切除术中,若发现有扁桃体肿大或分泌性中耳炎,即同时对患儿进行相关切除手术。(6)对手术中的创口进行处理。护理方面:术中护理人员应注意患儿的咽部是否出血,如出血,应尽快用纱布进行止血;医护人员在患儿半清醒前应使其半俯卧;术后4 h给予患儿冷流质饮食,次日给予半流质饮食;治疗过程及恢复过程中,可应用抗生素预防感染,若患儿过于疼痛,可酌情进行镇痛、止痛等处理。
1.2.2 观察组 采用内窥镜辅助腺样体等离子消融术治疗[5]:(1)指导患儿仰卧,进行全麻。(2)取含有浓度为0.9%肾上腺素盐水的纱条敷于患儿双侧鼻腔黏膜表面,使鼻腔黏膜收缩。(3)为使鼻咽腔充分暴露,借助内窥镜(角度为70°)在鼻腔内导入小号硬质吸痰管。(4)采用等离子消融术对患儿的腺样体进行手术治疗。(5)在进行等离子消融术中,若发现有扁桃体肿大或分泌性中耳炎,即同时进行鼓膜穿刺术或置管术。护理方面:因等离子消融术治疗过程中患儿为全麻状态,术前6 h应禁水禁食,并防止呕吐窒息;患儿清醒后约6 h,医护人员应建议并指导患儿食用半流质食物,调整其坐姿为半坐卧位;在拔除阻塞鼻腔的纱布后,应嘱咐患儿进食普通饮食,忌辛辣刺激食物;纱条取出后1~2 d内,医护人员应提醒患儿会有口干症状,建议其多饮用温开水,降低患儿的忧虑;术后应嘱咐其决不能自行拆除填塞鼻腔用的纱条,也不能用力吐痰、咳嗽或者打喷嚏等;术后第一次进食,应注意口腔的清洁,用漱口水进行清洗;部分患儿可能会出现并发症,医护人员应在术前对其进行详细的介绍,并在整个治疗过程中密切关注患儿的各项指标是否正常;嘱咐其出院后及时进行复诊,前三四周每周1次,后改为两周1次,持续3个月,定时对患儿进行回访,并进行病情了解及人文关怀。
1.3 观察指标 对比两组患儿的临床疗效、手术时间、术中出血量、住院时间及术后第1天疼痛控制情况,其中临床疗效分为痊愈、显效、有效及无效。痊愈:临床症状全部消失,复查未发现残留腺样体;显效:临床症状全部消失,复查可见残留腺样体;有效:临床症状有所好转;无效:临床症状无好转或恶化。总有效率(%)=(痊愈+显效+有效)例数/总例数×100%。疼痛控制情况采用视觉模拟评分法(visual analogue scales,VAS),分数越高疼痛越明显。
1.4 统计学处理 采用SPSS 21.0统计学软件处理数据,计数资料用例数(n)和百分率(%)表示,组间比较采用χ2检验;计量资料用均数±标准差(x±s)表示,组间比较采用t检验。以P<0.05表示差异有统计学意义。
2 结 果
2.1 手术时间、术中出血量、住院时间比较 观察组患者的手术时间、术中出血量、住院时间均少/短于对照组,差异有统计学意义(均P<0.05)。见表1。
2.2 临床疗效比较 治疗后,观察组患者的总有效率为100.00%,高于对照组的80.00%,差异有统计学意义(P<0.05)。见表2。
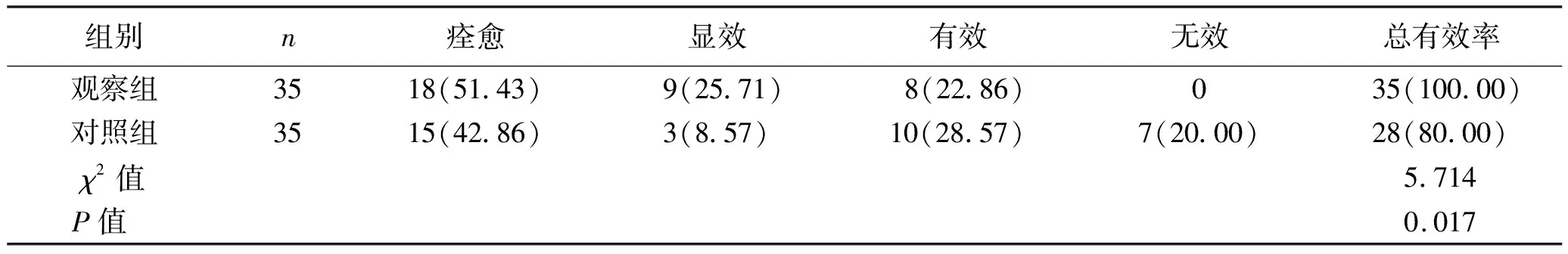
表2 两组患者临床疗效比较 [n(%)]
2.3 术后第1天的VAS评分比较 观察组患者术后第1天的VAS评分为(5.23±1.38)分,显著低于对照组的(6.54±2.32)分,差异有统计学意义(t=6.253,P=0.001)。
3 讨 论
鼾症,又名打鼾,是由呼吸道间气流对咽部黏膜边缘及其表面分泌物进行冲击后振动而产生,会导致睡眠过程中呼吸反复骤停,易造成大脑缺氧从而诱发各种心血管疾病[6]。大多数家长认为,打鼾是睡眠过程中成年人才会有的情况,但相关医护人员表示,目前某些孩童在睡眠过程中也会有打鼾的情况,而这些情况极有可能是患病的预兆,但家长们大多不重视。儿童经常性地打鼾,预示着儿童睡眠质量不佳,长期如此,会引发高血压等疾病,甚至会对大脑功能产生影响。3~6岁是脑部发育的黄金时期,脑部缺氧易对脑神经细胞造成伤害,长期如此会影响孩童的脑部发育,导致儿童专注力、集中性差,智商较正常儿童偏低,严重者还会出现嗜睡、头痛、多梦、易怒等情况[7]。
引起鼾症的因素多种多样,成年人打鼾的原因大多为鼻息肉、鼻甲肿大、舌根部后坠等,而儿童鼾症则主要由扁桃体或腺样体肿大所致。其机制为扁桃体或腺样体肿大,堵住儿童鼻咽部呼吸道,造成儿童呼吸道长期处于狭窄状态,只有张嘴呼吸才会保持顺畅,而气流经口使咽腔产生振动而引起打鼾。两者的鼾症在引发原因及发病机制上不同,治疗方法也应不同,需要对儿童鼾症进行专门治疗[8]。
目前鼾症的治疗方法有一般治疗、病因治疗、药物治疗、口腔矫治器治疗等,但这些方法存在着治疗不彻底、易复发等不足[9]。对儿童鼾症临床上最常用的治疗方法为常规的手术治疗,即通过手术对扁桃体或腺样体进行切除。传统的腺样体切除术是用腺样体刮匙进行摘除,因手术器械的局限性,在手术过程中医生不能随时知晓切除程度,需要通过手指触诊不断更改切除方向,具有刮除不完全、操作不方便等缺点[10]。本研究中,观察组患儿采用内窥镜辅助腺样体等离子消融术治疗,结果显示,观察组的手术时间、术中出血量、住院时间均明显少/短于对照组,治疗有效率显著高于对照组,术后第1天的VAS评分低于对照组,差异均有统计学意义(均P<0.05)。原因可能是在鼻内镜的帮助下,医生可以随时且清晰地看到患儿鼻咽腔等部位,能够保证不伤害除患处外的其他部位而提高手术的准确性,缩短手术时间,减少伤害,提高临床疗效。
在治疗的过程中,护理质量控制也很重要,因为新的治疗方法与传统的治疗方法不同,其相应的护理方法也不完全相同,应在手术进行的过程中不断更新护理方式以更好地促进患者的恢复。本次研究中,对照组采用传统方法进行治疗,因创伤大、出血量多,在护理的过程中要时刻关注患者,及时了解患者的需求;而观察组采用内窥镜辅助腺样体等离子消融术则倾向于指导其在使用鼻内镜过程中的注意事项。进行护理质量控制,能进一步促进疾病的治疗,更有利于患者的恢复。
综上所述,采用内窥镜辅助腺样体等离子消融术治疗儿童鼾症,具有准确性高、伤害小、出血量少、手术时间短等优点,疗效较好,值得临床推广应用。
