不同孕期特异性甲状腺激素水平探讨
2019-01-14张芳英杨平罗惠娟陈新陈志丽肖小敏
张芳英, 杨平, 罗惠娟, 陈新, 陈志丽, 肖小敏
(暨南大学 附属第一医院, 广东 广州 510630)
妊娠期甲状腺疾病,尤其是妊娠期甲状腺功能减退症(hypothyroidism during pregnancy),可导致不良妊娠结局,如流产、早产、妊娠期高血压、低出生体质量等发生风险的增加,甚至会导致后代智商、神经运动、语言阅读能力等下降.研究表明[1],患有甲减的孕妇如果不能及时诊断和治疗,发生流产的风险增加60%.由于妊娠期间孕妇特殊的内分泌变化,孕期甲状腺疾病的诊断标准与非孕期不同,美国甲状腺医师学会(the american thyroid association,ATA)2011年指南[2]建议,孕早期应行甲状腺功能筛查,孕早期促甲状腺激素(thyroid stimulating hormone, TSH)正常质量浓度应在0.1~2.5 mIU/L内,上限明显低于非孕期标准.
经过5年的临床应用, 2017年ATA指南[3]依据近6万妊娠女性的研究数据,调整了相应的诊断标准:可用正常妊娠人群TSH值上限(通常质量浓度为4.0 mIU/L)作为界定妊娠期甲状腺功能减退症的切点值,并再次强调建立本地区妊娠期的甲状腺激素实验室参考范围的重要性.相较于2011年ATA指南,2017年ATA指南增加了近43%的参考文献,样本量明显增加,结果更可信,切点值的重新界定避免了过度诊断.根据2017年ATA指南的建议,本研究对本院系统产检孕妇的甲状腺功能检测情况进行分析,并检测妊娠早、中、晚期孕妇甲状腺激素水平,分析妊娠期甲状腺激素的变化特点,拟建立适合本地区的妊娠期的甲状腺激素实验室参考值范围.
1 资料与方法
1.1 资料来源
(1)2015年9月至2017年9月在暨南大学附属第一医院系统产检并分娩孕妇,孕期检测甲状腺功能状况.
(2)孕期甲状腺功能参考值范围的建立:筛选2015年9月至2016年5月在暨南大学附属第一医院系统产检并分娩的正常孕妇,孕期检测甲状腺功能水平者共1 534例,其中早孕期319例,中孕期873例,晚孕期342例,按照门诊号排序,截取早、中、晚期孕妇(早孕:≤12+6周孕,中孕: 13~27+6周孕,晚孕: ≥28周孕)各前200例,共600例作为本研究对象,制定妊娠期甲状腺激素水平实验室参考值范围.筛选纳入标准依据美国国家临床生物化学学会(national institute of clinical biochemistry,NICB)的标准[4]:①甲状腺自身抗体阴性;②无甲状腺疾病的病史或家族史;③未见到或未触及甲状腺结节;④未服用雌激素以外的药物;⑤碘营养充足.在此基础上增加以下排除标准:⑥妊娠剧吐、多胎妊娠;⑦不良孕产史者包括反复流产,死胎等;⑧妊娠并发症或不良任妊娠结局,包括妊娠期高血压疾病、妊娠期糖尿病等;⑨合并内外科疾病,包括系统性红斑狼疮,结缔组织病等.
(3)孕期甲状腺功能参考值范围的评估:收集2016年6月至2017年9月在暨南大学附属第一医院产检并分娩,孕期有监测甲状腺功能的孕妇共3 770例,其中早孕期监测者423例,中孕期3 070例,晚孕期277例,对以本研究参考值范围诊断妊娠期亚临床甲状腺功能减退(亚)的符合性进行评估.
1.2 诊断标准来源
①2011年ATA指南参考值范围,TSH: 早孕期(T1期)质量浓度0.1~2.5 mIU/L,中孕期(T2期)质量浓度0.2~3.0 mIU/L,晚孕期(T3期)质量浓度0.3~3.0 mIU/L.游离甲状腺激素(FT4):T1期质量浓度(1.13±0.23)ng/dL,T2 期质量浓度(0.92±0.30)ng/dL,T3 期质量浓度(0.86±0.21)ng/dL诊断标准.②2017年ATA指南:妊娠各期人群TSH值上限(质量浓度4.0 mIU/L)作为切点值.
1.3 方法
运用Excel 2010建立数据库,采用SPSS 21.0进行统计分析.参考NICB推荐的方法[4],TSH、游离三碘甲状腺原氨酸(FT3)、FT4 的参考范围采用中位数和双侧限值(P2.5~P97.5)表示, 各指标在妊娠各期的组间差异比较用Kruskal-Wallis test 检验.计数资料以频数和百分比描述.妊娠各期各标准诊断亚甲减患病率情况比较采用卡方检验.
2 结果
2.1 孕期甲状腺功能参考值范围的建立
参照NICB推荐的正常参考值建立的方法,筛选本院600例的正常孕妇,统计各孕期甲状腺功能水平(表1).发现不同孕期的TSH、FT3和FT4水平比较,均有统计学差异.TSH值在早孕期最低,随着孕周的增加,TSH水平逐渐回升.两两比较,早孕期TSH显著低于中孕及晚孕期,有统计学差异,中、晚孕期间无统计学差异(P=0.166).FT4及FT3值在早孕期最高,显著高于中晚孕期水平,有统计学差异.
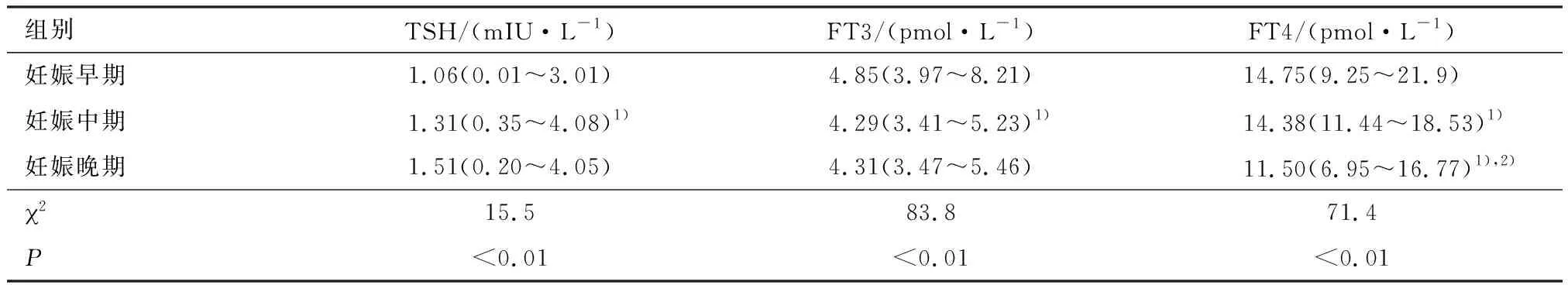
表1 不同孕期甲状腺激素参考范围Table 1 Reference range of thyroxine in different pregnancy M(P2.5~P97.5)
1)P<0.05vs妊娠早期; 2)P<0.05vs妊娠中期.
2.2 2015年9月至2017年9月孕妇检测甲状腺功能比较
两年各孕期检查的人数比例均无统计学差异,我院约69%的孕妇第一次检查甲状腺功能在孕中期,孕早期监测甲状腺功能者仅占约14%(表2).

表2 孕产妇各孕期检测甲状腺功能比较
1)两两比较检验值为0.05.
2.3 孕期甲状腺功能参考值范围的评估
以本研究参考值的标准对3 770例孕妇甲状腺功能进行评估,同时与2011年、2017年ATA 指南标准进行比较发现:(1)2011年ATA指南推荐诊断标准,妊娠早、中、晚各期亚临床甲状腺功能减退患病率均高于其他两组,有统计学差异(P<0.01),尤其是孕早期和孕晚期亚临床甲减发生率高达9%和10%.(2)用本研究制定的参考值范围对妊娠中、晚期亚甲减的诊断率与2017年ATA标准相似,但对早孕期亚甲减的诊断率明显高于2017年ATA标准,利用2017年ATA标准对我院早期妊娠人群筛查,有3.1%TSH高于人群P97.5的孕妇归入了正常人群(表3).
表34种标准诊断3770例孕妇妊娠各期亚临床甲减患病率比较
Table3Comparisonoftheprevalenceofsubclinicalhypothyroidismin3770pregnantwomenwithvariouscriteriafordiagnosis

n(%)
1)P<0.05vs2011年ATA; 2)P<0.05vs2017年ATA.
3 讨论
3.1 妊娠期甲状腺激素水平的变化及临床筛查意义
妊娠期母体甲状腺激素受胎盘、下丘脑和垂体分泌激素的影响发生复杂的生理性变化,主要表现为妊娠妇女血清甲状腺结合球蛋白从早孕开始增加,在中孕期达到稳定平台,并持续妊娠的全过程[5].另外,胎盘分泌的人绒毛膜促性腺激素(human chorionic gonadotropin,HCG)可抑制垂体分泌TSH,HCG在妊娠第一周即开始迅速增加,前8周增加幅度较大,因此,孕早期甲状腺激素水平与非孕期有明显差异.本研究对600例孕妇进行甲状腺激素水平检测,结果显示符合上述变化特点.TSH值在早孕期最低,随着孕周的增加,TSH水平逐渐回升,至晚孕期达到最高.FT4、FT3早孕期最高,随着孕周的增加逐渐降低.该结果与其他文献报道[6-7]基本一致.
3.2 目前我院各孕期甲状腺功能筛查状况
我院孕产妇总体甲状腺功能筛查率很高,几乎每个在我院建档并分娩的产妇均筛查甲状腺功能,但近两年在本院行早孕期甲状腺素检查的孕妇只占14%,以本研究参考值发现孕早期亚临床甲减19例,高达4.5%.10~18周是胎儿大脑快速发育的“关键期”,甲状腺激素对胎儿脑发育的调节作用有明显的时相性,因此2017年ATA再次强调早孕期行甲状腺功能检测,及时发现及治疗可改善妊娠结局.目前早孕期甲状腺功能筛查率低主要原因是,仍有相当多孕妇在孕早期不到医院检查,另外也存在部分医务人员,尤其是基层医院医生对孕早期甲状腺功能筛查的认识不足.因此有必要加强人们对甲状腺疾病的认识,提高早孕期甲状腺激素的检查率,一旦确诊甲减,应及时、足量补充外源性甲状腺激素,纠正母体的甲状腺激素水平,满足胎儿脑快速发育期对甲状腺激素的需要.
3.3 妊娠期甲状腺激素水平正常值参考范围的建立
2011年ATA指南对甲状腺激素水平参考值范围不同孕期分别有不同的标准,TSH在孕早、中、晚期正常质量浓度分别是0.1~2.5、0.2~3.0、0.3~3.0 mIU/L.但是2017年ATA指南TSH值以质量浓度4.0 mIU/L作为妊娠人群所有孕期的上限值.本研究结果显示,各孕期甲状腺激素水平有显著差异,尤其是孕早期TSH显著低于孕中、晚期,因此,本研究小组认为孕妇仍然有必要建立孕早期的参考值范围.另外,影响甲状腺激素水平的因素很多,包括人种、本地区碘摄入水状态以及实验室检测方法等,因此2017年ATA指南建议相关实验室或地区应制定本区域人群妊娠期特异的甲状腺指标正常范围.本研究依据NICB推荐的方法计算出的结果显示,参考值的TSH上限在各孕期均显著高于2011年ATA 指南水平,说明2011年ATA标准并不适合我国妊娠妇女,若按该标准诊断,可能导致亚临床甲减的过度诊断及治疗.以中国医科大学滕卫平教授团队为代表的众多国内学者证实,我国孕妇TSH水平参考值范围上限,明显高于上述2011年ATA提出的早、中、晚孕期TSH水平参考值范围上限[8-9].造成妊娠期血清TSH这种差异的原因主要是我国人群血清TSH水平的普遍升高,近期全国10个城市合作完成的甲状腺疾病和碘营养的流行病学调查证实了这个原因(n=15 008)[10].而2017年ATA指南修改为各孕期TSH值上限为质量浓度4.0 mIU/L,很接近本研究的孕中晚期TSH参考值上限(质量浓度4.08、4.05 mIU/L),但本研究显示,早孕期TSH值上限为质量浓度3.01 mIU/L,明显低于2017年ATA指南早孕期诊断标准如果采用2017年ATA指南标准,本研究诊断只有6人,约有70%的孕妇(13人)可能漏诊.
综上,本研究建议,各地区应该建立孕早期特有的甲状腺功能参考值范围,华南地区建议早孕期TSH值质量浓度为0.01~3.00 mIU/L,而中孕期及晚孕期上限TSH值可采用2017年ATA指南标准(质量浓度4.0 mIU/L);加强社会及医护人员宣教,提高孕早期检测率,使妊娠合并甲减孕妇孕早期得到及时的治疗,从而降低出生缺陷,提高儿童智力水平,具有重要意义.
