子宫内膜息肉术后患者行冻融周期囊胚移植临床结局分析
2019-01-08向卉芬徐祖滢曹云霞
王 超,邢 琼,向卉芬,徐祖滢,曹云霞
子宫内膜息肉指子宫内膜局部过度生长呈局限性肿物突出宫腔表面,呈单发性或多发性,有蒂或无蒂,镜下表现为局限性肿物由子宫内膜腺体及间质构成。子宫内膜息肉临床可表现为无症状、异常子宫出血或不孕等。在无症状女性中发生率约10%,异常子宫出血女性中发生率为24%~41%[1]。因不孕症需行体外受精-胚胎移植(invitrofertilization and embryo transfer,IVF-ET)助孕患者中约32%患者存在子宫内膜息肉[2]。栾雪峰 等[3]发现子宫内膜息肉合并不孕症患者行息肉切除术后自然妊娠率显著提高。可见,子宫内膜息肉是影响女性生育功能的一项常见且重要的因素。目前关于子宫内膜息肉在不孕症女性中的研究较多关注于控制性卵巢促排卵效果及新鲜周期移植结局分析。由于新鲜周期胚胎移植对患者的获卵数、绒毛膜促性腺激素(HCG)注射日孕酮值及内膜厚度等具有一定要求,以及胚胎冷冻技术的发展,使得复苏周期胚胎移植在各中心均占有很大的比例。并且有研究[4]显示,与新鲜周期胚胎移植相比,复苏周期胚胎移植具有较好或者类似的临床结局。该研究将探讨子宫内膜息肉术后合并不孕症患者行复苏周期囊胚移植的临床结局。
1 材料与方法
1.1病例资料回顾性分析2014年6月~2017年7月于安徽医科大学第一附属医院生殖医学中心行复苏周期囊胚移植共898个周期的临床资料。息肉组共405个周期,所有患者具有既往因子宫内膜息肉行宫腔镜手术切除病史,术后病理证实为子宫内膜息肉,纳入研究周期中B超监测内膜回声均匀,未发现异常回声团。再根据移植前内膜准备方案,分为自然周期亚组(n=201)及激素替代周期亚组(n=204)。对照组为通过检索同期病例号中含“10”且不具有子宫内膜息肉病史不具有排除标准的周期共493个周期。所有病例排除标准为其他子宫因素不孕症者,如子宫内膜不典型增生、子宫肌瘤、宫腔粘连、子宫畸形等。
1.2治疗方案
1.2.1胚胎来源 卵子获取后经体外受精(IVF)/卵胞浆内单精子注射(ICSI)受精后培养至D5或D6,后行玻璃化冷冻保存。
1.2.2自然周期 月经周期第2~5天行经阴道超声(TVS)检查排除卵巢囊肿、宫内异常回声,依据月经周期长短,在月经周期第8~12天开始监测卵泡生长直至排卵发生,依据卵泡大小决定监测频率,必要时使用HCG诱导排卵。排卵后第5天解冻胚胎,TVS引导下移植D5或者D6囊胚1~2枚。移植后可使用地屈孕酮(达芙通,荷兰Abbott Biologicals B.V.)10 mg,Bid进行黄体支持。
1.2.3激素替代周期 月经周期第2~3天开始口服补佳乐(戊酸雌二醇,德国拜耳医药保健有限公司)3~4 mg/d,5~7 d后根据TVS内膜厚度考虑是否加量,最大剂量为6 mg/d,当口服补佳乐时间达14 d、子宫内膜厚度超过8 mm,加用黄体酮(浙江仙琚制药股份有限公司)40~60 mg/d,使用黄体酮的第6天解冻1~2枚胚胎,TVS引导下移植入宫腔。移植后,补佳乐、黄体酮维持之前使用剂量,确认宫内妊娠后逐渐减量至胎盘形成后停用。
1.3妊娠结局判断及观察指标生化妊娠,指移植后第14天血HCG一过性阳性且移植后第30天TVS宫内宫外均未见孕囊,同时血HCG转阴。移植后第30天TVS检查,宫腔内见孕囊记为临床妊娠。妊娠28周前妊娠终止记为流产。观察指标及计算方式如下:生化妊娠率(%)=生化妊娠周期数/移植周期总数×100%,临床妊娠率(%)=临床妊娠周期数/移植周期总数×100%,胚胎种植率(%)=宫内孕囊总数/移植胚胎总数×100%,流产率(%)=流产周期数/移植周期总数×100%,活产率(%)=活产周期数/移植周期总数×100%,异位妊娠率(%)=异位妊娠周期数/移植周期总数×100%。

2 结果
2.1息肉组与对照组基础资料比较息肉组与对照组相比,年龄、不孕年限、基础卵泡刺激素(folliclestimulating hormone,FSH)、体质量指数(body mass index,BMI)、移植胚胎数差异均无统计学意义(P>0.05),息肉组内膜厚度显著大于对照组,差异有统计学意义(P<0.05)。见表1。
2.2息肉组与对照组临床结局比较息肉组与对照组相比,生化妊娠率、临床妊娠率、胚胎种植率、活产率低于对照组,流产率、异位妊娠率高于对照组,但差异均无统计学意义(P>0.05)。见表2。

表1 息肉组与对照组一般情况分析

表2 息肉组与对照组临床结局分析[%(n)]
2.3息肉组不同内膜准备方案基础资料比较自然周期亚组及激素替代周期亚组,其年龄、不孕年限、基础FSH、BMI、移植胚胎数差异均无统计学意义(P>0.05),自然周期亚组内膜厚度显著大于激素替代周期亚组,差异具有统计学意义(P<0.05)。见表3。

表3 息肉组不同内膜准备方案一般情况分析
2.4息肉组不同内膜准备方案临床结局比较两组间的生化妊娠率、临床妊娠率、胚胎种植率、流产率、活产率、异位妊娠率差异均无统计学意义(P>0.05)。见表4。
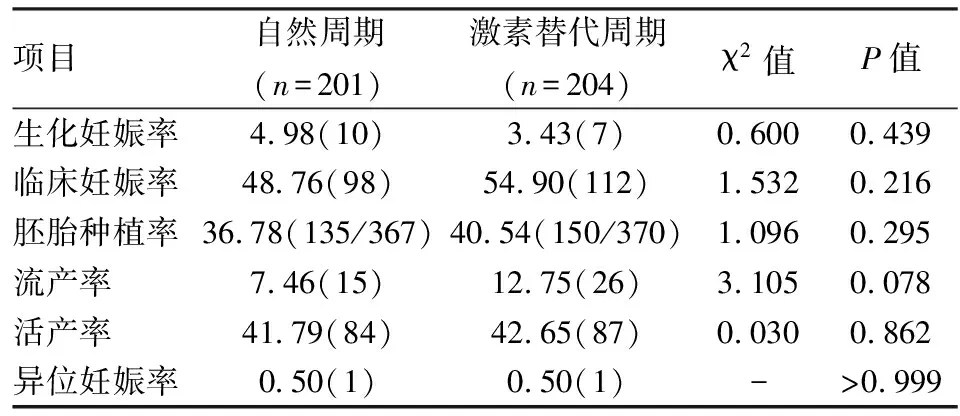
表4 息肉组不同内膜准备方案临床结局分析[%(n)]
3 讨论
子宫内膜息肉发生的病因众多。多数研究者认为息肉的发生与体内性激素水平或性激素受体表达相关,但各种受体的表达是增加或降低目前并无统一观点。炎症反应相关的细胞凋亡的抑制及其他细胞间相互联系的改变也会影响到息肉的发生[5]。此外,合并肥胖、糖尿病、高血压等代谢异常人群子宫内膜息肉的发生率更高[6]。
子宫内膜息肉的诊断方法有经阴道超声(二维、三维)、超声子宫水造影、子宫输卵管造影、宫腔镜等检查。子宫内膜息肉二维超声表现为:与正常内膜相比,等回声或偏强回声,可呈乳头状、水滴状、舌状、条索状等。因其具有使用方便、非侵入性、患者接受性高、对设备的要求不高、对检查者的能力要求不如其他几种方案严格等优点,经阴道二维超声常被作为子宫内膜息肉诊断的一线检查方法。宫腔镜检查能够直视宫腔内病变,可观察占位组织的大小、位置、单发性或多发性,同时可通过宫腔镜直视下获取疑似息肉组织做病理检查,检查的同时可行手术治疗。因此,宫腔镜联合组织学活检可作为子宫内膜息肉诊断的金标准。本研究中所有息肉组患者诊断依据为宫腔镜检查联合组织学活检。
研究[7]显示6.3%的内膜息肉有完全消退的可能,可期待治疗。药物治疗主要为孕激素的使用,但效果不佳,应用较少。手术去除是子宫内膜息肉治疗的主要措施。无论哪种治疗措施,均需注意其复发的可能性。
不孕症患者中子宫内膜息肉具有很高的发生率,其影响生育力的因素繁杂。位于输卵管口的息肉可通过阻挡精卵相遇而致不孕。息肉患者种植窗期孕酮/雌二醇比值降低,子宫内膜发育延迟、落后于胚泡发育, 影响着床和妨碍胎盘蜕膜发育[8]。子宫内膜容受性的标志物同源盒A10(Homeobox A10,HOXA10)及HOXA11在息肉患者中表达的降低与不孕的发生密切相关[9]。息肉患者血清及内膜局部高浓度的干扰素-γ也可能与不孕症的发生具有一定联系[10]。息肉的大小也与不孕症具有一定关系,直径小于2 cm可能对妊娠率无明显影响[11]。一项系统评价认为子宫内膜息肉会降低妊娠率,一旦发现需尽早诊断,及时处理,从而提高妊娠率[12]。但促排卵过程中新发息肉的存在也许并不影响促性腺激素使用量及妊娠结局[13]。而将促排卵过程中新发息肉经宫腔镜切除后行冻融胚胎移植,与无息肉不孕人群新鲜胚胎移植相比具有更高的临床妊娠率,但胚胎种植率无显著差异[14]。新鲜周期与复苏周期本身的差异可能会是该研究的一个重要干扰因素。Tiras et al[15]的研究对象均为新鲜周期移植病例,研究结果提示促排前发现内膜息肉并行宫腔镜下切除者与正常对照组具有相似的妊娠率。这意味着息肉切除病史的存在并不影响新鲜周期胚胎移植的结局,但其对复苏周期移植结局是否有影响并未探究。目前国内外关于息肉术后患者行冻融囊胚移植研究罕见报道,本研究中所有患者为复苏周期行冻融囊胚移植,结果显示有息肉切除病史者移植日内膜厚度显著大于对照组,但两组间生化妊娠率、临床妊娠率、胚胎种植率、流产率、活产率、异位妊娠率均无明显差异,对有息肉切除病史者进一步亚组分析显示,自然周期亚组内膜厚度显著厚于激素替代周期亚组,但无相关文献报道息肉组中两种内膜准备方案对内膜厚度的影响,妊娠结局方面,两亚组具有类似的结果。
综上所述,不孕症患者行冻融周期囊胚移植,有息肉切除病史者移植日内膜可能会厚于正常者,但并不影响其移植结局,且息肉切除病史的存在亦不影响对内膜准备方案的选择。
