颅面骨纤维结构不良致视神经管狭窄的手术治疗
2019-01-07吴祎炜欧阳火牛樊宝华程志华郭智霖
吴祎炜 欧阳火牛 樊宝华 程志华 郭智霖
骨纤维结构不良(Fibrous Dysplasia,FD)是一种良性骨病,特征性表现为增生的纤维结缔组织与结构无序的不成熟骨组织逐渐取代正常骨组织,而引起的一系列结构、功能及外观异常[1-3],发病率约为1/10 000~1/4 000。额骨、蝶骨、颧骨、颌骨和筛骨都是骨纤维结构不良常见的受累部位,累及这些区域的FD又被称为颅面骨纤维结构不良(Craniofacialfibrous dysplasia,CFD)[4-7],常有眼球凸出、视神经管狭窄、视力障碍等表现。我们回顾分析了本科2012年8月至2017年9月收治的18例患者资料,总结分析其临床表现、影像学表现、手术方法和结果,具体报道如下。
1 资料和方法
1.1 临床资料
本组共18例,均为接受手术治疗的CFD所致的视神经管狭窄患者。男、女各9例,年龄11~48岁(平均23.8岁)。临床表现为颅面部隆起、凸眼及视力障碍等。所有患者术前、术后1周和随访时均接受视力检查。
1.2 影像学检查
尽管组织学活检是目前骨纤维结构不良的诊断金标准,但是影像学检查对于FD的诊断、评估与治疗仍具有十分重要的意义。全部患者术前均接受头颅三维 CT 检查(GE,Optima CT520Pro),其中 9 例患者术前接受视神经MR检查(SIEMENS,MAGNETOM Verio,3.0T),以供导航设计使用。术前CT检查见颅面受累骨骼局部呈弥漫性膨胀、变形,髓腔密度增高,部分患者呈均匀稍高信号,表现为 “磨玻璃样”,部分患者信号密度不均,表现为“丝瓜络样”。病变累及视神经管或眶上裂,导致明显狭窄。部分患者增生骨质突入眶内,引起眶容积减小,眼球凸出,视神经受牵拉。
1.3 手术方法
手术采取患侧3/4冠切口,切口位于发迹线内3 cm。分离肌皮瓣时,注意保留骨膜完整。分离至颞部时注意避免损伤面神经颞支。分离至眶缘时,注意解剖眶上孔,分离保护眶上孔内血管神经束。如患者额、颞骨受累,则依据FD侵犯范围切除受累骨质;若额、颞骨未受累,则采用常规额颞骨瓣开颅。暴露额叶后,脑压板于硬膜外牵开额叶,向内探查寻找视神经管。根据Takumi等[8]的建议,可在术前留置腰池引流管,术中释放脑脊液以利牵开额叶。同样,局部小切口切开硬膜释放脑脊液,也能达到很好的效果。部分患者的眶上壁或眶外侧壁受FD侵犯增厚,可采用磨钻逐步磨除增生组织,暴露眶尖,自外向内逐步减压视神经管,合并有眶上裂狭窄者也可同时行眶上裂减压。如患者眶骨未有明显受累,则可采用硬膜下入路探查视神经,自内向外逐步减压视神经管。在处理视神经管周围骨质时,应注意对磨钻进行冲水降温,避免热传导引起视神经损伤。此外值得注意的是,高速磨钻相比低速磨钻实际产热更少。超声骨刀对于切除增生的FD组织是一大利器,其稳定性更好,具有自冲水装置,也不易卷入脑棉,操作更为安全、便捷,在切除视神经管临近区域的骨质时其优点尤为明显[9]。视神经管减压仅行内、上、外三壁减压,视神经鞘不行切开[10]。若眶壁骨质切除范围较大,为恢复正常眶容积、预防搏动性凸眼,应一期行眶壁修复,材料可选用自体骨,也可使用钛网等材料。
1.4 术后随访
术后,全部患者均行头颅三维CT检查,并门诊随访4个月至5年(平均30个月)。
2 结果
全部18例患者均接受骨纤维结构不良切除及整复手术,术后病理明确诊断。
12例患者接受视神经管减压,其中1例患者分两期手术,先后行右侧及左侧视神经管减压,1例患者一期行双侧经鼻蝶视神经管减压,5例患者虽有视神经管狭窄而无明显视力障碍,遂行预防性视神经管减压手术。随访结果显示,12例患者中,3例视力改善,7例保持稳定,2例视力恶化。5例患者存在视神经管狭窄而无明显视力障碍,仅单纯接受切除整复,未接受视神经管减压手术,术后视力均保持稳定。1例患者无视神经管狭窄,但术前即存在视力障碍,仅单纯接受切除整复,未接受视神经管减压手术,术后视力保持稳定。
1例患者术后出现脑脊液鼻漏,经腰池引流后愈合。本组患者术后均未复发,亦未发生感染、出血、眼运动神经损伤、嗅神经损伤等并发症(图1)。
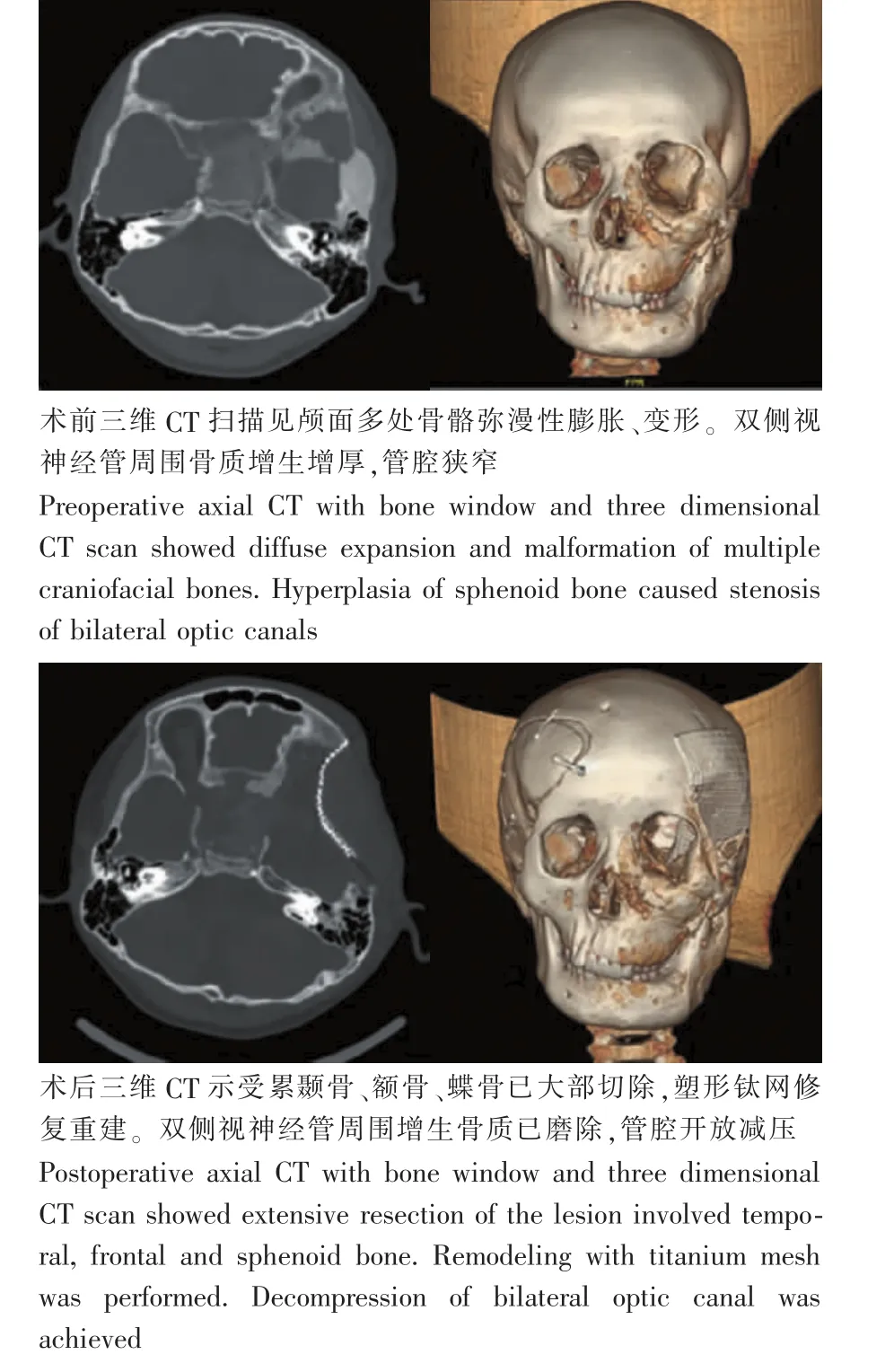
图1 典型病例Fig.1 Typical case
3 讨论
FD是一种良性骨病,特征性表现为增生的纤维结缔组织与结构无序的不成熟骨组织逐渐取代正常骨组织,而引起的一系列结构、功能及外观异常[1-3]。FD最早由Lichtenstein[1]于1938年提出,而McCune-Albright综合征 (McCune-Albright syndrome,MAS)则于更早一年被报道[11-12]。目前研究发现,FD是由于GNAS I基因的突变导致Gs蛋白 (Stimulatory G-protein)的α亚单位异常编码,导致环磷酸腺苷(Cyclic adenosine monophosphate,cAMP)合成增加,继而引起前成骨细胞的增殖与分化[13-16]。
FD的发生率约占骨源性疾病的2.5%,良性骨肿瘤的7%,发病率约为1/10 000~1/4 000。依据受累骨的数量多少,FD可分为单骨性(Monostotic FD,MFD)和多骨性(Polyostotic FD,PFD),当 PFD 患者合并有皮肤牛奶咖啡斑以及性早熟等内分泌异常的三联征时,则划分为MAS。MAS在女性人群中相对高发,MFD和PFD则无明显性别倾向。有文献报道,MFD发病率最高,约为PFD的4倍[14],但也有部分研究认为PFD更为常见[17-18]。但这些报道中的患者均未全部接受完整的全身骨骼检查及内分泌检查,因而其诊断的准确性值得商榷。NIH一项长达25年的观察研究显示,MFD并不会转变为PFD或MAS[19]。
FD最常见的发生部位为股骨、胫骨、颅面部和肋骨[20-23]。文献报道多达90%的PFD累及颅面区域,前颅底受累的比例更是高达95%以上[24],而MFD中也有30%的患者发生于颅面区域[25]。在颅面区域,额骨、蝶骨、颧骨、上下颌骨以及筛骨都是常见的受累部位。有研究认为,与四肢躯干骨骼不同,颅面骨骼以骨缝紧密相连,而成骨方式又为骨膜成骨,故而导致了FD的影响范围并不严格局限于单骨,很难精确划分为MFD或PFD,故将其称为CFD[4-7]。
绝大多数FD患者于30岁前发病,病程一般进展缓慢,至骨发育成熟后终止。因而在儿童及青少年阶段,肿瘤可发生迅速生长,部分患者也可伴发黏液囊肿及动脉瘤样骨囊肿[26-27],但成年患者中病程持续进展的也并不鲜见[28-30]。FD的恶变相对比较罕见(<1%)[31-34]。因此,根据肿瘤的增生状况可分为3种类型:静止型(Quiescent)、非侵袭型(Non-aggressive)和侵袭型(Aggressive)。静止型肿瘤状况稳定,并不生长;非侵袭型肿瘤增殖缓慢;若肿瘤增生活跃,进展迅速,伴有疼痛、感觉异常或病理性骨折等症状,亦或发生恶变、伴有远处病灶,则归为侵袭型。
依据不同的受累部位,FD患者可以表现出截然不同的临床症状,从颅面外形异常、凸眼、复视、视力障碍、溢泪,到鼻塞、面瘫、耳鸣、听力障碍、感觉异常以及咬牙合紊乱,都可能出现。颅面外形异常是选择手术治疗的重要原因。但相比于恢复外观、改善容貌而言,保留和恢复神经功能的意义更为重大。当肿瘤累及前颅底、蝶骨区域,且增生活跃时,往往会造成视神经管狭窄。针对出现视力障碍的患者,视神经管减压术是保留乃至恢复视力的唯一有效手段。近年来,经鼻内镜视神经管减压因其微创性和有效性获得认可,对于FD引起的视神经管狭,该方法同样具有良好的效果;而对于肿瘤累及额、颞、蝶骨,需要手术切除或重建的患者,开放手术往往能达到更充分的减压范围,直视状态下的手术安全性也更高。必要时,可将两种方法结合运用[35-36]。值得重视的是,视神经管狭窄引起视力障碍,可能有多种因素参与其中,包括直接压迫、视神经牵拉、出血、缺血、回流障碍以及FD相关的囊性改变。本组中1例患者存在患侧眼球凸出,未观察到视神经管明显狭窄,但患者术前即存在明显视力障碍,推测可能与视神经过度牵拉有关。2011年的一项meta分析也证实了,并非所有的视神经管狭窄都会最终引起视力障碍[37]。因此,对于仅有视神经管狭窄而无明显视力障碍的患者,是否采用预防性手术减压仍存在争议[36]。血清碱性磷酸酶(Alkaline phosphatase,ALP)是提示增生活跃、FD复发或进展高风险的一个重要指标[38]。
手术治疗是目前FD治疗的主要方法,因其能直接纠正畸形外观,并有效缓解各种临床症状。药物治疗包括双磷酸盐类(如唑来膦酸)及RANKL抗体(如地诺单抗)等。有文献报道,药物治疗在疼痛控制及抑制病程进展方面有一定效果,但长期疗效仍存在争议[38-41]。放疗诱发FD恶变的概率较高,故不推荐使用[42]。目前,文献中讨论最多的问题仍是手术方案的选择。肿瘤全切是唯一的根治性治疗方案,而相对局限的骨面刨削塑形也能达到有效改善外观的目的,但术后复发率明显更高[43-46]。因此,手术方案的选择需要综合考虑肿瘤增生情况与进展趋势。
FD患者颅底骨质增生、结构异常,导致蝶骨脊、眶上裂、前床突等解剖标志变形移位,术中辨认结构相当困难。通过导航设计,可在术前明确这些结构的具体位置,测量与周围参考标志的相对距离。术中通过实时导航指导,结合直视观察,能更为精确地定位眶上裂、视神经管等关键解剖结构,做到有的放矢。FD患者的视神经管壁增厚明显,借助导航指导,在磨除肿瘤组织的过程中能更好地判断距离与深度,保护重要血管神经,以避免误伤[47]。本组9例患者采用神经导航辅助,术后随访显示这些患者的视力均能保持不低于术前的水平,说明神经导航辅助在定位视神经管、确认病变切除范围时,更为方便准确,能够有效为手术保驾护航。
综上所述,对于FD导致的视神经管狭窄、视力障碍,视神经管减压术能有效终止视力恶化趋势,并存在改善视力的可能。使用神经导航技术进行术前设计与术中辅助,能有效提高手术效率及安全性,降低视神经损伤、视力障碍风险。在进一步的研究中,我们拟应用术前磁共振弥散张量成像(Diffusion tensor imaging,DTI)技术评估视神经受压、牵拉程度与视力障碍、治疗预后的相关性,以期为患者治疗方案的选择和疗效评估提供更多的参考。
