不完全性川崎病误诊误治原因分析及处置对策
2018-12-18张晟
张 晟
(陕西省人民医院儿童病院, 陕西 西安, 710068)
川崎病又称小儿皮肤黏膜淋巴结综合征(MCLS), 是一种以全身血管炎为主要病变的急性发热出疹性疾病,多见于5岁以下婴幼儿,男性多于女性[1-2]。川崎病的临床表现不典型,极易误诊及漏诊,进而影响患儿预后[3]。本研究探讨了不完全性川崎病的误诊、误治原因及处置对策,现报告如下。
1 资料与方法
1.1 一般资料
选取本院2013年1月—2015年12月收治的川崎病患儿100例,男62例,女38例; 年龄0.2~3.0岁,平均(1.45±0.34)岁; 病程2~4 d, 平均(3.12±1.03) d。本研究内容已告知患儿及其家属,并签署知情同意书。本研究获得本院医学伦理委员会同意。
1.2 研究方法
患儿口服肠溶阿司匹林(甘肃祁连山药业,国药准字H62021159)30 mg/(kg·d), 待降至正常体温后, 72 h后给予阿司匹林(华阴市锦前程药业,国药准字H20046739)3 mg/(kg·d)维持治疗,连续2 d静脉注射丙种球蛋白2 g/(kg·d)。
1.3 诊断标准
1.3.1 川崎病诊断标准: 符合美国儿科学会及心脏病学会2004年制定的标准[4-5]。① 患儿发热5 d以上; ② 多形性皮疹、颈淋巴结肿大(直径>1.5 cm, 不伴红肿及波动感)、急性期掌趾红斑; ③ 双侧眼球结膜充血; ④ 口唇充血皲裂; ⑤ 手掌与足底的硬性水肿。满足以上任意4项可确诊。
1.3.2 不完全川崎病判断及诊疗程序: 符合美国儿科学会及心脏病学会在2004年制定的不完全川崎病的诊断治疗指南[4-5], 如果患儿发热≥5 d, 且具有2或3项临床指标,就应进一步评价患儿的临床特征是否符合川崎病; 如果患儿的临床特征不符合川崎病,可继续观察患儿的体温变化; 如患儿仍持续发热,则要重新评价患儿的临床特征; 如患儿临床特征符合川崎病,并除外以下疾病如渗出性结膜炎、渗出性咽炎、散发口腔疾病、大泡性或囊性皮肤病及非特异性淋巴腺病等,就要进一步评价患儿的实验室指标; 如患儿C-反应蛋白(CRP)<30 mg/L及红细胞沉降率(ESR)<40 mm/h, 应继续观察患儿病情,如患儿仍继续发热2 d, 就要重新评价其临床特征是否符合川崎病; 如患儿不再发热,也仍要继续观察患儿在疾病恢复期是否出现开始于指趾尖的手足脱皮。如没有典型脱皮表现,则可除外川崎病; 如出现典型脱皮,就要给患儿进行超声心动图检查,观察是否存在以下阳性情况,冠状动脉左前降支(LAD)或右冠状动脉(RCA)积分>2.5; 或冠状动脉病变符合日本冠状动脉瘤的标准; 或符合以下冠状动脉病变特征中3条或3条以上,即冠状动脉回声增强、冠状动脉腔不规则、左心室功能下降、二尖瓣反流、心包积液或LAD及RCA 积分为2~2.5。如存在以上情况,就可确诊不完全川崎病,否则即可除外川崎病。如患儿实验室指标中的CRP≥30 mg/L及ESR≥40 mm/h, 应进一步观察患儿其他实验室诊断指标,包括血浆白蛋白≤30 g/L、贫血、丙氨酸转氨酶升高、病程7 d后血小板≥450×109/L、外周血白细胞计数≥15×109/L及尿液白细胞≥10个/HP。在上述实验室诊断指标中,若有≥3项符合以上标准,即可初步确诊患儿为不完全川崎病。
1.4 观察指标
术后随访1~3年,采用心电图及心脏彩色多普勒超声检查,观察患儿治疗情况。
1.5 统计学分析

2 结 果
100例川崎病患儿中,不完全性川崎病45例,占45.00%, 典型川崎病55例,占55.00%。不完全性川崎病的皮疹、眼球结膜充血、口唇充血皲裂、杨梅舌、手足硬肿的临床特征发生率低于典型川崎病,差异有统计学意义(P<0.05), 而肛周脱屑、指趾端蜕皮的发生率差异则无统计学意义(P>0.05), 见表1。45例不完全性川崎病患儿经过实验室检查,其中21 例ESR加快(30~126 mm/h), 11例血小板增高[(325~913)×109/L], 18例血红蛋白降低(86~102 g/L), 24例CRP增高(20~259 mg/L), 5例血白蛋白降低(26~33 g/L)。45例不完全性川崎病患儿中, 4例误诊为肺炎,占8.89%, 1例误诊为败血症,占2.22%。随访1年, 100例川崎病患儿均恢复正常,无复发。
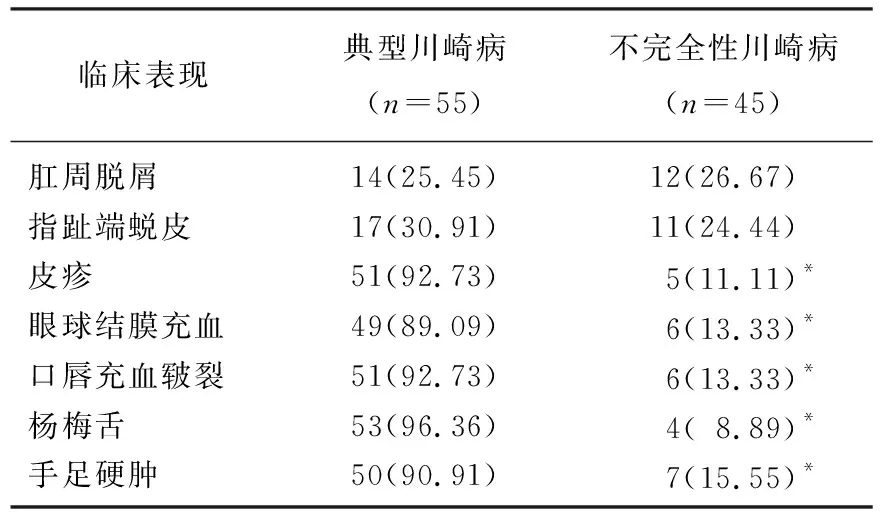
表1 不完全性川崎病与典型川崎病临床特征比较[n(%)]
与典型川崎病组比较, *P<0.05。
3 讨 论
川崎病是一种病因不明确的急性全身性血管炎综合征,已逐渐成为儿童心血管疾病的重要原因之一[6-7]。近年来,随着人们对川崎病认识的不断深入,不典型川崎病的报道日益增多。有研究[8-9]发现,不完全性川崎病患儿约占川崎病患儿的24.80%。本次研究中,不完全性川崎病患儿占45.00%, 这可能与本次所选样本较少有关。
由于不完全性川崎病的临床表现不具有典型性,临床医师极易错误诊断为败血症、药物热、腺病毒感染,有着较高的误诊率。尤其在发病初期,患儿仅表现为结膜充血、发热、咽部充血等,极容易被诊断为上呼吸道感染[10]。而伴随有咳嗽及皮疹的患儿,容易被误诊为药物疹。有血象升高及皮疹时,极易被误诊为败血症。通过X线检查,容易误诊为肺结核或支气管炎。本次研究中,有4例误诊为肺炎,占8.89%; 1例误诊为败血症,占2.22%。分析误诊原因,主要如下: ① 临床医师缺乏对川崎病的认识。川崎病患儿的手足硬性水肿及皮疹、指趾端蜕皮等临床表现大多在发病1周后才出现,往往已失去早期诊断的价值。此外,当前基层医院的年轻医师较多,缺乏诊断经验,不够了解川崎病相关知识[11-12], 缺乏对临床资料的综合分析。本研究中有3例误诊的一部分原因在于医生缺乏对临床资料的综合分析,极易导致误诊。② 缺乏详细的实验室检查。有研究发现,不完全性川崎病与典型川崎病在实验室指标上并无显著差异,基本趋于相同。有学者指出若符合以下实验室指标中的3项即可初步确诊不完全川崎病: 发病1周后血小板超过450×109/L、白细胞超过15×109/L、血浆白蛋白小于30 g/L、尿白细胞超过10个/HP。
鉴于以上误诊原因,特提出针对性防治对策如下[12-14]: ① 提高临床医师对川崎病的认识程度。临床医师不仅要熟知川崎病的临床表现,还应掌握该疾病分散出现的特点,了解川崎病可能导致的其他并发症,掌握早期及特异性诊断依据,如炎性指标CRP、血小板等。此外还应详细询问患儿病史,全面检体,尤其对于疑难病理应严格按照各系统的检查步骤仔细检查,重视微小异常症状[15]。若遇到川崎病患儿,应对其皮肤、眼睛、手足及口唇进行全面检查,善于发现细小的体征变化。② 完善川崎病的诊断程序。严格按照美国儿科学会及美国心脏协会制定的川崎病诊断程序诊断,主要符合以下指标: 患儿临床症状符合川崎病,排除散发性口腔疾病、渗出性咽炎,并进一步评价实验室指标。若患儿发热超过5 d, 并有口腔黏膜改变、皮疹及眼结膜炎等,可进一步评价临床特征是否符合川崎病。当患儿持续发热时,可进行超声心动图(UCG)检查。当患儿CRP<30 mg/L、ESR<40 mm/h时,应进一步观察患儿的血白蛋白、尿白细胞、外周血白细胞等实验室指标,若符合3项以上实验室指标,则可确诊为川崎病。③ 避免糖皮质激素的滥用。在患儿发热时,应避免采用糖皮质激素退热[16], 并合理使用解热药物,以免造成误诊。
综上所述,医务人员应提高对川崎病的认识,详细观察患儿体征,并结合实验室检查,进而提高临床诊断率,及时给予治疗,改善患儿预后。
