甲状腺乳头状癌cN0患者颈侧区淋巴结转移影响因素及清扫指征探讨
2018-11-01王岩任泽强
王岩 任泽强
1.徐州医科大学研究生学院,江苏徐州 221000;2.徐州医科大学附属医院普通外科,江苏徐州 221000
根据国家癌症中心2017年发布的最新数据,甲状腺癌年发病率已上升至10.16/10万,居恶性肿瘤发病率第7位[1]。甲状腺乳头状癌(PTC)占所有甲状腺癌的90%。尽管大多数PTC进展缓慢,但却有着相当高的颈淋巴结转移率,据报道多达30%~90%[2-3]。颈淋巴结转移被认为是局部复发的独立危险因素[4]。颈淋巴结清扫是治疗PTC颈转移最有效、不可替代的手段[5]。但对临床淋巴结阴性(cN0)的PTC患者,侧颈清扫的指征和范围,历来争议颇多。国外文献报道,侧颈淋巴结隐匿性转移率高,许多病例在术前被低估[6]。术前漏诊的病例,术中未行侧颈淋巴结清扫,术后可表现为复发,需要再次手术。基于此,本研究回顾性分析我院近6年cN0 PTC患者的临床与病理资料,希望找到侧颈淋巴结转移高危因素,评估其预测价值。就侧颈淋巴结有的放矢地清扫进行探讨。
1 资料与方法
1.1 资料
1.1.1 病例纳入和排除标准 纳入标准:1)初治且临床资料完整;2)病理证实为PTC;3)cN0;4)颈淋巴结处理为中央区+颈侧区淋巴结清扫。排除标准:1)双颈侧区淋巴结清扫;2)已知远处转移;3)其他颈部肿瘤史。
1.1.2 cN0判定标准 同时符合下述条件[7]:1)颈部查体未触及肿大淋巴结,或肿大淋巴结<2cm,且质软;2)超声或CT未发现肿大淋巴结,或肿大淋巴结<2cm,且影像学特征为淋巴结良性病变(超声下淋巴结纵横比>2,皮髓质分界清,可见淋巴门结构,无细沙粒样钙化,无囊变坏死或高回声表现;CT示淋巴结无明显强化,无囊性变或细颗粒状钙化。
1.1.3 一般资料 2011年1月至2016年12月,共126例资料完整的cN0期PTC初治患者行中央区+颈侧区淋巴结清扫,6例患者术中活检证实双颈转移而行双颈侧区淋巴结清扫,予以排除,最终120例患者纳入本研究。其中男性33例,女性87例,年龄19~76岁,平均年龄42.4岁。
1.2 方法
1.2.1 术前检查 120例患者术前均行甲状腺及颈部淋巴结超声检查,成像结果由资深超声科医师和外科医师共同评估侧颈淋巴结状态,提示颈部淋巴结无肿大62例,淋巴结肿大但不考虑转移58例。
1.2.2 手术方法 甲状腺原发灶处理:全甲状腺切除58例,一侧腺叶+峡部切除62例。所有患者均行同侧Ⅵ区清扫,可疑淋巴结送术中冰冻病理检查,若冰冻结果阳性,或肿瘤累及双侧腺叶,则清扫双Ⅵ区。侧颈处理:利用甲状腺领式切口,游离同侧胸锁乳突肌中下段内侧面前缘至后缘,解剖游离肩胛舌骨肌,解剖颈鞘,清扫患侧Ⅲ~Ⅳ区淋巴脂肪组织,取Ⅲ区可疑淋巴结2~4枚送术中冰冻病理检查,若冰冻结果阳性,则延长切口清扫患侧Ⅱ区或Ⅱ区+Ⅴ区。120例患者侧颈处理中,Ⅲ~Ⅳ区清扫82例,Ⅱ~Ⅳ区清扫24例,Ⅱ~Ⅴ区清扫14例。冰余标本均按美国头颈外科协会2002年版颈部淋巴结推荐分区分别装袋送检。
1.2.3 研究因素和统计学方法 颈部各分区清扫标本送检,根据术后石蜡病理证实,将患者分为侧颈淋巴结转移组(pN1b)和侧颈淋巴结无转移组(pN0和pN1a)。对比颈侧区淋巴结转移组和无转移组患者性别,年龄,主原发灶侧别、位置、大小,肿瘤是否多灶,原发灶腺外侵犯情况,术前超声和CT提示侧颈淋巴结状态。两组侧颈转移率的比较采用χ2检验,以P<0.05为差异有统计学意义,将有统计学差异的因素逐一计算其灵敏度(SE)、特异度(SP)、阳性预测值(PPV)、阴性预测值(NPV)及约登指数(YI),评价其预测价值。统计软件使用SPSS20.0。
2 结果
120例PTC患者,术前超声提示主原发灶肿瘤大小3~44mm,中位数13mm。其中≤10mm 42例,11~20mm 56例,21~40mm 21例,>40mm 1例。按照2010年美国癌症联合委员会(AJCC)甲状腺癌分期标准,T1期29例,T2期7例,T3期82例,T4期2例。
2.1 相关临床因素与颈侧区淋巴结转移的关系
颈侧区淋巴结转移组和无转移组临床因素和病理资料对比见表1。卡方检验结果表明,PTC患者颈侧区淋巴结转移的高危因素有:Ⅵ区淋巴结转移(P<0.001)、主原发灶肿瘤大小(最大径>2cm,P=0.004)、术前超声和CT提示侧颈淋巴结状态(淋巴结肿大但不考虑转移,P=0.013)、原发灶腺外侵犯(P=0.032)4项。而性别、年龄、主原发灶侧别、主原发灶位置、肿瘤是否多灶等因素的差异,对PTC患者颈侧区淋巴结转移的影响并无统计学意义。
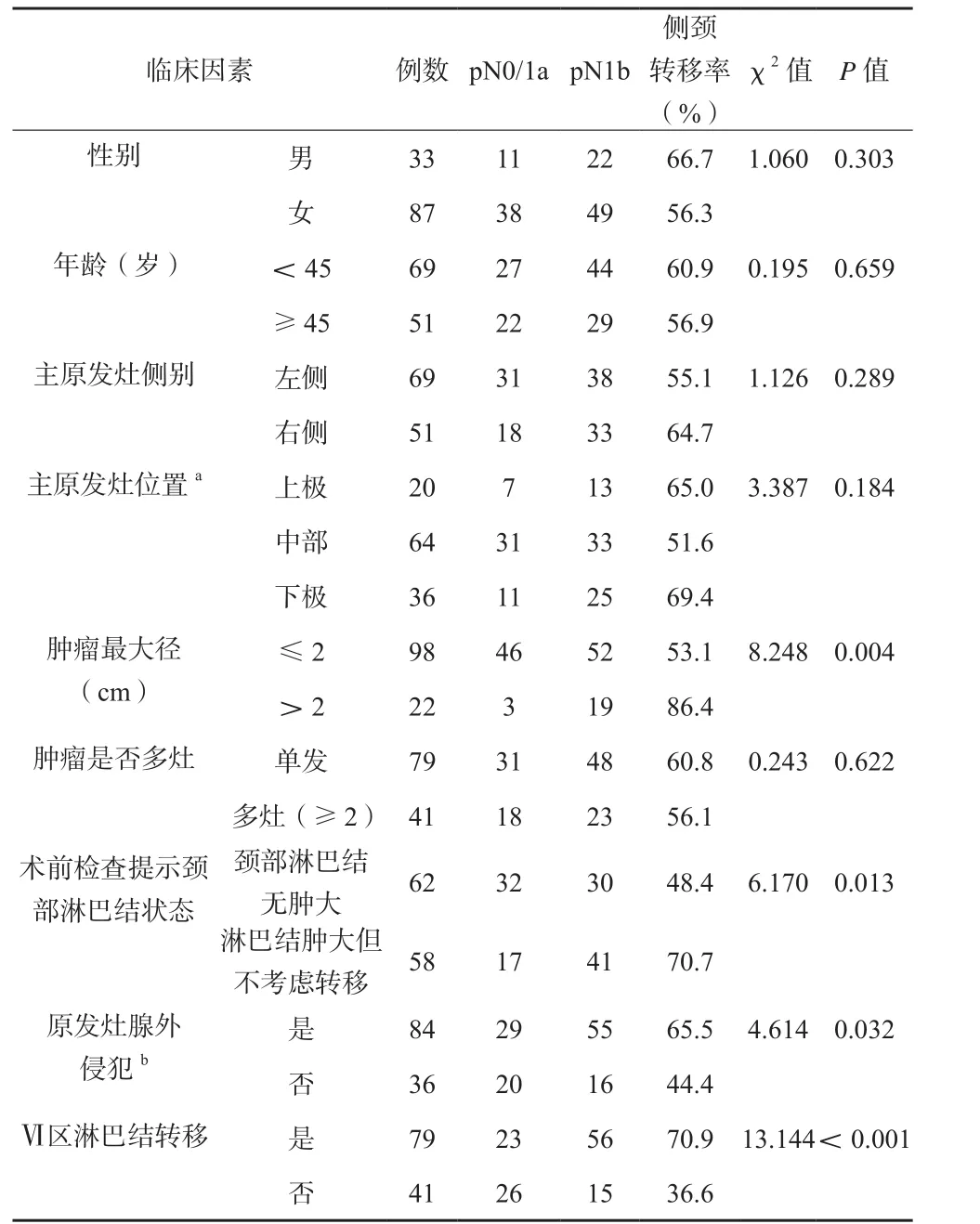
表1 120例PTC患者颈侧区淋巴结转移组和无转移组的临床因素、病理资料比较
2.2 主原发灶肿瘤大小对颈侧区淋巴结转移的影响
随着主原发灶肿瘤最大径截断值的增加,颈侧区淋巴结转移的风险越来越高。在诊断价值方面,灵敏度逐渐降低,特异度逐渐升高(表2)。根据约登指数最大时确定最佳截断点,主原发灶肿瘤大小最佳截断点为1.25cm,此时诊断价值最高。

表2 两组资料主原发灶肿瘤最大径各截断点对应的灵敏度、特异度及YI
2.3 肿瘤原发灶腺外侵犯与颈侧区淋巴结转移的关系
统计结果表明,肿瘤原发灶有腺外侵犯患者的颈侧区淋巴结转移风险明显高于无腺外侵犯患者(65.5%比44.4%,χ2=4.614,P=0.032),且颈侧区淋巴结平均阳性数也有增多,有腺外侵犯组平均阳性数1.83枚,高于无腺外侵犯组1.03,差异有统计学意义(P<0.05)。
2.4 Ⅵ区淋巴结转移与颈侧区淋巴结转移的关系
随着Ⅵ区淋巴结阳性数的增多(0~12枚),颈侧区淋巴结转移机会增加(36.6%~78.9%),同时颈侧区淋巴结平均阳性数也增多(0.90~2.35枚),见表4。Ⅵ区淋巴结阳性数≥2枚的患者中,78.9%(45/57)颈侧区淋巴结阳性,淋巴结平均阳性数2.35(134/57)枚,而Ⅵ区淋巴结阳性数<2枚的患者中,41.3%(26/63)颈侧区淋巴结阳性,淋巴结平均阳性数为0.90(57/63)枚,差异均有统计学意义(P< 0.05)。

表4 Ⅵ区淋巴结转移与颈侧区淋巴结转移的相关分析
2.5 4项高危因素对预测颈侧区淋巴结转移预测价值
计算上述4项高危因素的SE、SP、PPV、NPV及YI(表5)可以得出,YI值最大的是中央区淋巴结有转移,其次是主原发灶肿瘤大小≥1.25cm,说明具备这2项高危因素,对于预测cN0 PTC患者存在颈侧区淋巴结转移的诊断价值较高。

表5 4项高危因素对颈侧区淋巴结转移各自的诊断价值(%)
3 讨论
在影响PTC预后的众多因素中,颈淋巴结转移一直占据着重要地位[8]。侧颈淋巴结转移并不显著影响总生存,可能会影响复发、转移和无病生存[9]。
国内外学者反对预防性侧颈淋巴结清扫的主要理由是:1)虽然PTC隐匿性转移较多,但并不一定都发展为临床转移[10];2)侧颈转移对低危患者的生存并无重大影响[11];3)侧颈清扫需要延长切口,破坏侧颈筋膜结构,术后并发症机会增加,对术后生活质量可能有影响[12]。
支持预防性侧颈清扫的学者们则认为:1)PTC颈淋巴结转移率高,术前超声等评估手段假阴性率高,隐匿性转移常见,很多病例在术前被低估[13];2)近期多个研究证实,颈淋巴结转移是PTC不利预后因素,对生存有负面影响[14-15],尤其是>45岁患者;3)清除潜在的淋巴结转移灶有利于肿瘤准确分期,降低术后血清Tg水平,有助于指导随访及RAI等术后治疗[16],减少复发和再次手术需要;4)术后复发不仅影响PTC患者生活质量,也更容易发生远处转移。悉尼大学内分泌外科Kruijff等[17]一项关于PTC术后复发模式的研究中,67%的局部复发发生在侧颈部,初次手术后中位复发时间仅31个月。复发时间如此之短,表明至少在相当一部分病例,并不是真正的术后复发,而是隐匿性颈转移的持续存在并进展。最常见的复发区域是Ⅲ区和Ⅳ区。这些病例在初次手术术前评估中,很可能因超声和CT等检查漏诊而导致的假阴性结果。虽然PTC死亡率较低,但局部复发仍是外科医生面临的一个挑战。有时侧颈复发病灶包裹侵犯颈总或颈内动脉、广泛侵犯椎前,患者甚至可能失去再次手术机会[18]。
甲状腺癌治疗的主要挑战是避免低风险患者的过度治疗,同时及时发现需要积极治疗的高风险患者。外科医生应权衡清扫的潜在风险和临床获益。如何在术前术中筛选出有侧颈隐匿性转移的cN0 PTC患者进行清扫,使其得到及时治疗,并根据患者的临床因素和术中病理选定合理的清扫范围,避免清扫不必要的区域,减少手术并发症,具有重要的临床意义。
本研究患者数据表明中央区淋巴结转移、肿瘤最大径≥1.25cm、原发灶腺外侵犯、术前超声和CT提示有肿大淋巴结但不考虑转移,这4个临床病理特点是侧颈转移的危险因素,对具备上述高危特征的(尤其是前2个)患者实施侧颈清扫是必要的。因中央区淋巴结转移率高,初次手术时应常规清扫中央区,中央区可疑淋巴结送术中快速病理,结果可作为预测侧颈转移的有用工具。
