中医辨证联合激光光凝术治疗重度非增生型糖尿病视网膜病变的临床观察
2018-10-25陆秉文吴星伟
陆秉文,吴星伟
糖尿病视网膜病变(diabetic retinopathy,DR)是糖尿病最常见、最严重的并发症之一,具有高发病率、高致盲率等特点,严重威胁患者视力,影响生活质量。据最新数据显示我国糖尿病患病率现已近11.6%,患病人数接近1.14亿[1]。在糖尿病病史10年左右患者中,DR的发病率为50%,而在糖尿病病史20年以上患者中,DR的患病率几乎为100%[2]。根据有无视网膜新生血管的增殖,DR分为增生型糖尿病视网膜病变 (proliferative diabetic retinopathy,PDR)和非增生型糖尿病视网膜病变(non-proliferative diabetic retinopathy,NPDR)。目前视网膜激光光凝术是治疗DR、防止新生血管形成的有效措施,但由于诸多因素的影响,致使最终视力改善以及预后效果欠佳[3]。因此,探究有效、合理的疗法成为目前临床需要解决的问题。本研究采用中医辨证治疗联合激光光凝术治疗重度NPDR患者,观察治疗效果,现将结果报告如下。
1 对象与方法
1.1 研究对象
研究对象为2016年8月—2017年4月我院眼科门诊以及内分泌科住院治疗的重度NPDR患者60例(60只眼),将所有病例随机分为两组。对照组30例(30只眼),男性14例,女性16例;年龄50~80岁,(65.80±7.99)岁;病程 1~17 年,(10.00±4.06) 年。治疗组30例(30只眼),男性16例,女性 14例,年龄 52~78 岁,(64.40±5.97)岁;病程 1~17 年,(9.70±3.33)年。两组患者在性别、年龄、病程等方面差异均无统计学意义(P>0.05)。本研究方案已通过本院伦理委员会批准,所有受试者均签署知情同意书。
DR诊断标准 按照《实用眼科学》[4]有关标准制定:(1)符合糖尿病的诊断标准,确诊为糖尿病患者;(2)眼底检查:可见微动脉瘤、出血、硬性渗出、棉絮斑、静脉串珠样改变、黄斑水肿、视网膜新生血管等;(3)荧光素眼底血管造影可进一步明确诊断。
DR分期标准 DR西医分期标准参照2014年中华医学会眼科学会眼底病学组制定的 “我国糖尿病视网膜病变临床治疗指南”[5],延续了1985年全国第三届眼科学术会议制定的分期方法[6],且在内容中与国际分类相衔接。NPDR分为:(1)I期(轻度非增生期,Mild NPDR):仅有毛细血管瘤样膨出改变(对应我国 1985年DR 分期 I期+);(2)II期(中度非增生期,Moderate NPDR):介于轻度到重度之间的视网膜病变,可合并视网膜出血、硬性渗出和(或)棉絮斑;(3)III期(重度非增生期,Severe NPDR):每象限视网膜内出血≥20个出血点,或者至少2个象限已有明确的静脉串珠样改变,或者至少1个象限视网膜内微血管异常,无明显特征的增生性DR(对应我国1985年DR分期III期++)。
纳入标准 (1)符合 DR诊断;(2)重度 NPDR患者;(3)年龄在 50~80 岁;(4)签署知情同意书;(5)患者依从性好,能配合随诊的患者。
排除标准 (1)在此次就诊前3个月内接受过玻璃体腔内药物注射、黄斑部格栅光凝、视网膜激光光凝术或玻璃体切割术者;(2)妊娠、哺乳期妇女;(3)肝肾功能异常者;(4)其他眼病合并者;(5)患有过敏性疾病或对药物过敏者。
1.2 治疗方法
基础治疗 以内科治疗为主,严格控制血糖。保持运动,饮食治疗,口服降糖药物或皮下注射胰岛素,控制空腹血糖(FBG)<7.0 mmol/L,餐后 2 h 血糖(2hPG)<10.0 mmol/L。
激光治疗 所有病例均行全视网膜光凝,伴黄斑水肿者先行黄斑区格栅光凝,再行全视网膜光凝。光凝参数:时间为 0.1~0.4 s,光凝直径 100~300 μm,能量100~350 mW,治疗时随时调整功率,以产生2~3级灰白色的光斑反应为准,分为4次完成,每次将光斑数控制在300~500之间,每次激光治疗间隔1周。
中医辨证论治 按糖尿病中医防治指南分型及治疗原则[7],共分为3型。(1)阴虚燥热,目络失养证。证见口渴多饮,消谷善饥,大便干结,心烦失眠,舌红苔微黄而燥,脉细数;治则:滋阴降火清热,润燥养血活血;治法:增液白虎汤合玉女煎加减。(2)气阴两虚,络脉瘀阻证。证见咽干口燥,烦渴尿频,倦怠无力,舌红苔白少津,脉细数;治则:益气养阴生津,气阴双补,活血化瘀,滋补肝肾;治法:生脉散合杞菊地黄丸加减。(3)阴阳两虚,血瘀痰凝证:久病则阴虚及阳,证见形寒肢冷,阳痿,舌胖苔薄白,脉沉细微弱;治则:温阳育阴,活血化瘀,固涩明目,软坚散结;治法:金匮肾气汤加减。上述3种证型各组药方水煎,早晚两次服用,30 d为1个疗程,服用3个疗程后观察疗效。
本研究中对照组在基础治疗的基础上行激光治疗;治疗组在对照组的基础上行中医辨证论治。
1.3 观察指标与方法
观察治疗过程中两组患者的视物昏花、目睛干涩、倦怠乏力、气短懒言、腰膝酸软、口干咽燥、五心烦热、头痛头晕、面色晦暗等证候改善情况;每周检查视力、眼压、眼底及血糖、血压1次,每个月光学相干断层扫描(OCT)、荧光素眼底血管造影(FFA)检查1次;视力采用早期糖尿病视网膜病变治疗研究(early treatment diabetic retinopathy study,ETDRS)视力表进行检查,记录患者最佳矫正视力(BCVA);采用日本Nikon公司的免散瞳眼底照相机进行眼底照相;采用德国Zeiss公司的光学相干断层扫描仪的“快速扫描模式”对黄斑部进行检查,记录黄斑区中央视网膜厚度(central retinal thickness,CRT);采用德国海德堡血管造影仪HRT2记录视网膜循环时间、检测视网膜无灌注区及有无视网膜新生血管和黄斑区变化。
观察两组治疗后临床疗效及治疗过程中不良反应情况:记录治疗前后 FBG(mmol/L)、2hPG(mmol/L)、糖化血红蛋白(HbA1c)(%)、全血黏度(mPa·s)、红细胞压积(%)水平。
所有病例均由指定医师全程进行治疗前后的临床观察,空腹抽血检查并复查眼底;记录血糖、血压、视力和眼底改变情况。坚持病例随访观察3个月。
1.4 疗效标准
中医证候疗效判定依据 根据糖尿病视网膜病变中医症状分级量化表(表1)进行评分,轻度1分,中度2分,重度3分。记录治疗前后量化分值的变化,计算疗效指数,疗效指数=[(治疗前积分-治疗后积分)/治疗前积分]×100%。显效:疗效指数≥70%;有效:30%≤疗效指数<70%;无效:疗效指数<30%。
疗效判定标准 参照文献[8]拟定:(1)显效:证候中主症和体征绝大部分消失,有效率≥70%;视力进步大于等于20个字母,或视力大于等于1.0;眼底出血、渗出吸收或大部分吸收,水肿消失。(2)有效:证候中主症和体征基本消失,有效率<70%但≥30%;视力进步大于等于10个字母;眼底出血、渗出、水肿等不良症状有所减轻。(3)无效:证候中主症和体征无明显消失,有效率<30%;视力无提高或下降;视网膜病变无改善或加重。总有效率=显效率+有效率。
1.5 统计学方法
应用SPSS 22.0软件,计量资料以x¯±s表示,组间比较采用两独立样本t检验,组内比较采用配对t检验。计数资料组间比较采用χ2检验。P<0.05为差异有统计学意义。
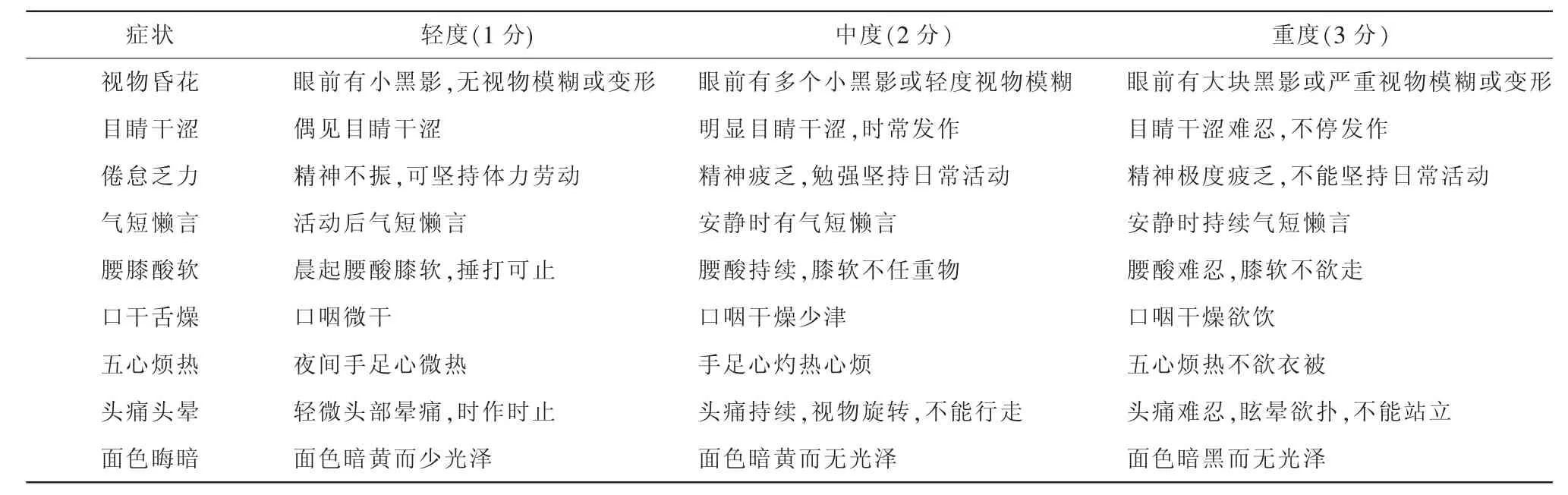
表1 糖尿病视网膜病变中医症状分级量化表
2 结果
2.1 临床疗效
对照组30只眼,显效 9只眼(30.0%),有效 9只眼 (30.0%),无效12只眼 (40.0%),总有效率60.0%;治疗组30只眼显效10只眼(33.3%),有效16只眼(53.3%),无效 4只眼(13.3%),总有效率86.7%。治疗组的总有效率明显高于对照组,差异均有统计学意义(χ2=0.649,P=0.047)。
2.2 中医证候疗效
治疗后两组患者的中医症状积分均明显下降(P<0.001);治疗组的中医症状积分下降较对照组更明显(P<0.001)(表 2)。 依照前述疗效标准,对照组30例,显效 2例(6.7%),有效 12例(40.0%),无效 16例(53.3%),总有效率46.7%;治疗组30例,显效15例(50.0%),有效 12例(40.0%),无效 3例(10.0%),总有效率90.0%。治疗组的总有效率明显高于对照组,差异均有统计学意义(χ2=1.629,P<0.001)。
2.3 最佳矫正视力
治疗后两组患者的视力均明显提高,差异有统计学意义(P<0.001);治疗组视力改善情况明显优于对照组(P<0.001)(表 3)。
2.4 黄斑中央视网膜厚度(CRT)
治疗后两组患者CRT值均明显减少 (P<0.001);治疗组减轻黄斑水肿的效果明显优于对照组(P<0.001)(表 4)。
2.5 血糖、血液流变学变化
治疗前两组患者 FBG、2hPG、HbA1c、全血黏度及红细胞压积水平比较差异均无统计学意义 (P>0.05)。治疗后治疗组的改善情况明显优于对照组(P<0.05)(表 5)。
表2 两组重度NPDR患者治疗前后中医症状积分比较

表2 两组重度NPDR患者治疗前后中医症状积分比较
注:各组治疗前后比较采用配对t检验。组间比较采用两独立样本t检验 NPDR:非增生型糖尿病视网膜病变
?
表3 两组重度NPDR患者治疗前后最佳矫正视力比较

表3 两组重度NPDR患者治疗前后最佳矫正视力比较
注:早期糖尿病视网膜病变治疗研究(ETDRS)视力表。各组治疗前后比较采用配对t检验。组间比较采用两独立样本t检验 NPDR:非增生型糖尿病视网膜病变
?
表4 两组重度NPDR患者治疗前后黄斑CRT比较,μm)

表4 两组重度NPDR患者治疗前后黄斑CRT比较,μm)
注:各组治疗前后比较采用配对t检验。组间比较采用两独立样本t检验 NPDR:非增生型糖尿病视网膜病变 CRT:中央视网膜厚度
?
表5 两组重度NPDR患者治疗前后血糖、血液流变学比较
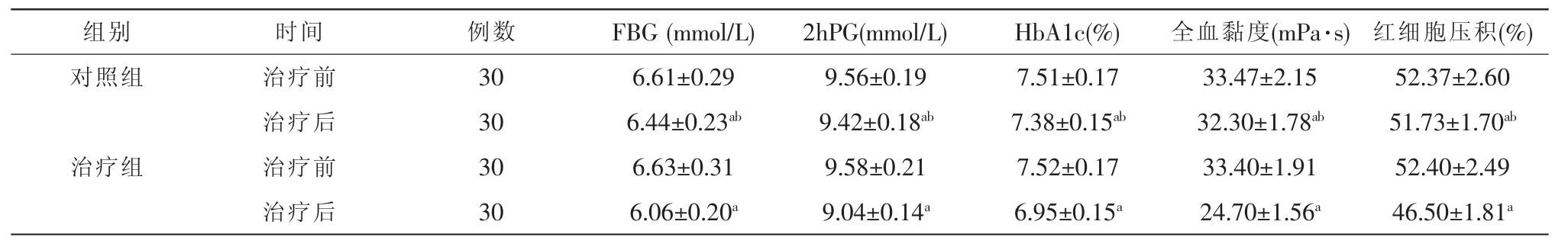
表5 两组重度NPDR患者治疗前后血糖、血液流变学比较
注:各组治疗前后比较采用配对t检验,与治疗前比较,aP<0.05。组间比较采用两独立样本t检验,与治疗组比较,bP<0.05 NPDR:非增生型糖尿病视网膜病变 FBG:空腹血糖 2hPG:餐后2 h血糖 HbA1c:糖化血红蛋白
?
3 讨论
DR是糖尿病常见且严重的眼部并发症,病程较长的糖尿病患者几乎都会出现不同程度的视网膜病变[9]。现代医学认为,早期由于血糖升高,导致视网膜血管周细胞死亡,因其眼底出血、渗出、水肿,出现新生血管,最终导致新生血管破裂、视网膜前和玻璃体出血;血凝块机化后,纤维组织牵拉引起视网膜脱离,最终导致失明[10]。
中医认为糖尿病属于消渴病的范畴,DR属中医“视瞻昏渺”或“暴盲”的范畴。中医眼科认为DR久病伤阴,初起时阴虚燥热,久则燥热伤气,血行不畅,津亏阴虚,随后气阴两虚,阴虚火旺,目络损伤而致眼底出血,最终可致血不循经,溢出脉外。气阴亏损为本,气滞血瘀为标,本虚标实,虚实夹杂[11]。因此,中医治疗大多以健脾益气,养阴生津为治本原则,以润燥降火、活血化瘀为治标原则,标本兼治,才能控制病情进一步发展[12]。
目前视网膜激光光凝术是治疗增生前期和增生性视网膜病变的主要方法之一。通过激光的光凝固效应,使视网膜病变部位产生瘢痕,可降低毛细血管通透性,防止或减轻黄斑水肿,并可预防新生血管形成[13]。然而,作为一种破坏性的治疗手段,视网膜激光光凝术可对视网膜的正常结构和功能造成一定的影响。激光光凝所致的视网膜损害难以避免,但这种视网膜功能的下降却可通过一定的干预手段降至最小[14]。中药能够减轻激光光凝所致的视网膜组织结构的破坏,防止视网膜光损伤的进展,并修复损伤的视网膜非治疗区,改善视网膜功能,对改善患者的视力预后有重要意义[15]。
本研究注重整体辨证和局部辨病的结合,立法治则“治病求本”“标本兼治”原则。滋阴补肾、益气养阴、补肾壮阳为“治本”;结合眼部“标实”的特点,活血止血、养血活血为“治标”。根据患者证型,分别治以益气养阴祛瘀利水或温阳利水化瘀之中药,中西结合,突出了中医特色,弥补了单纯激光光凝术治疗的不足,可明显改善患者全身情况以及视网膜微循环,促进出血、渗出的吸收,使患者获得最大限度的全身情况的改善以及视功能的恢复。临床观察结果表明,中医辨证论治联合激光光凝术对重度NPDR患者的总体效果好于单纯激光治疗,治疗组总有效率86.67%,明显高于对照组的60.0%(P<0.05),治疗组在视力及黄斑CRT指标的改善方面,亦好于对照组。
综上所述,中医辨证论治联合激光光凝术治疗重度NPDR患者能有效改善视网膜病变,是一种更有效的治疗方法。
