重症急性胰腺炎并糖尿病酮症酸中毒继发鼻脑型毛霉病1例
2018-09-22敖万萍傅小云
冯 慧 , 胡 杰 , 付 豹 , 敖万萍 , 傅小云
作者单位: 1. 遵义医学院附属医院重症医学科,贵州遵义563003;2. 仁怀市人民医院肿瘤科。
毛霉病是一种罕见的机会获得性感染,病情发展迅速,病死率高。2017年11月,遵义医学院附属医院重症医学科收治1例重症急性胰腺炎并糖尿病酮症酸中毒继发鼻脑型毛霉感染患者,现报道如下。
1 临床资料
患者男,38岁。急性上腹痛十余天伴呼吸困难1 d,于2017年11月17日由外院转诊至我科。十余天前患者于餐后出现上腹部持续剧烈疼痛,伴恶心、呕吐,于当地县医院诊断“急性胰腺炎(高脂血症型)”,予禁食、插胃管、抗感染(亚胺培南)等治疗,不适症状改善,但1 d前出现呼吸困难,胸部CT提示肺部感染加重,为求进一步诊治转至我院。入科查体:神志清楚,生命体征平稳,鼻导管吸氧(5 L/min),血氧饱和度95%~97%,左眼睑水肿,睁眼困难,左侧瞳孔正圆,直径约5 mm,对光反射迟钝,视物模糊,右眼检查无异常,左侧鼻腔黏膜有局部破损及血痂黏附(家属告知插胃管时有损伤)。双肺可闻及湿啰音,腹部膨隆,见腹壁静脉显露,无压痛、反跳痛及肌紧张,余查体无特殊。2017年11月7日外院检查提示三酰甘油37.60 mmol/L、总胆固醇17.9 mmol/L;血淀粉酶1 154 U/L、血脂肪酶1 783.3 U/L;葡萄糖3+、酮体2+,糖化血红蛋白10.6%。
入科辅助检查:尿酮体3+,尿糖+,血气分析提示pH 7.30,血常规白细胞17.30×109/ L,中性粒细胞比例0.87,C反应蛋白(CRP)186.20 mg/ L,白细胞介素-6 136.40 pg/mL,降钙素原(PCT)0.40 ng/mL;入院后24 h末梢血糖波动为16.0~21.6 mmol/L;上腹部增强CT示急性胰腺炎,腹腔积液。入院诊断:①重症急性胰腺炎;②肺部感染;③糖尿病酮症酸中毒。入科治疗:① 美罗培南联合万古霉素控制感染;② 清胰二号灌肠及胃管注入通里、攻下;③ 芒硝及消炎散腹部外敷;④ 生长抑素抑制消化腺分泌;⑤ 制酸护胃,止咳化痰,静脉营养支持;⑥ 胰岛素静脉应用控制血糖。经积极治疗后患者胰腺炎症状及肺部感染症状较前缓解。
入科后发现左侧鼻翼坏死、出现焦痂并迅速蔓延至鼻中隔,考虑患者糖尿病酮症酸中毒,左眼眶肿胀并瞳孔扩大、光反射消失(疑动眼神经受损),高度怀疑毛霉感染,予患者鼻腔分泌物送检验科涂片与培养(结果提示阴性),鉴于患者基础疾病及上述临床表现仍然考虑毛霉感染可能性大,于11月18日行卡泊芬净联合两性霉素B脂质体及早行经验性抗毛霉治疗。两性霉素B脂质体(锋克松,上海新亚药业有限公司)10 mg 为起始剂量,每日增加5 mg。行头颅CT(11月19日)结果示左侧视神经炎性病变,左眼睑稍肿胀,左侧额面部软组织肿胀,双侧上颌窦、筛窦、蝶窦、右侧额窦炎(图1、图2)。虽予以积极抗真菌治疗,但感染坏死仍持续加重。11月20日患者鼻中隔穿孔累及右侧鼻腔,并累及硬腭,出现硬腭穿孔。尽管患者重症急性胰腺炎症状得到有限控制,鉴于患者鼻腔、硬腭、鼻窦及眼眶感染仍在进行性加重。经会诊,12月4日(入科后17 d)在全麻下行“鼻内镜下鼻腔探查术+鼻腔清创术”,内镜下见双侧鼻腔大量褐色坏死样组织堵塞,鼻腔大部分软组织遭破坏,鼻底及下鼻道骨质完全裸露,鼻腔顶部受累。术中取坏死组织送检,组织病理报告为病灶坏死组织中存在粗大菌丝,菌丝的分支与主干成直角,符合毛霉感染(见图3)。
术后次日患者体温升高达39.2 ℃,意识模糊,予腰椎穿刺脑脊液检查,脑脊液压力为290 mmH2O(1 mmH2O=0.009 8 kPa),脑积液潘氏试验弱阳性,总细胞计数7×106/L,白细胞计数3×106/L;脑积液氯131.4 mmol/L、葡萄糖6.01 mmol/L、蛋白定量1 289 mg/L。考虑已出现毛霉颅内感染,抗毛霉续以卡泊芬净50 mg,两性霉素B脂质体已达400 mg/ d,积极脱水降低颅内压。虽经积极治疗,患者病情未有缓解,术后出现感染性休克,血压需要大剂量升压药物维持。与家属沟通后,家属于2017年12月11日将患者转至当地县医院维持治疗,经随访4周后患者死亡。

图1 鼻窦CT: 鼻窦感染Figure 1 Computerized tomography of the paranasal indicating sinus infection
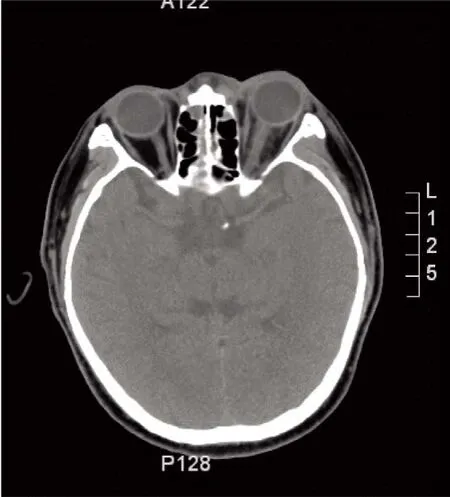
图2 眼眶CT: 左视神经炎症眼眶内感染Figure 2 Computerized tomography of the obital suggesting inflammation of left optic nerve and intraorbital infection

图3 鼻腔坏死组织组织病理(银染×200)Figure 3 Histopathological examination of the biopsied tissue. Grocott's modified methenamine silver stain, original magnification × 200
2 讨论
鼻脑型毛霉病是一种由毛霉科家族导致的急性的致命感染[1]。临床上毛霉病的发病率较低,常继发于免疫功能低下患者,如糖尿病、白血病、肿瘤、使用免疫抑制剂及器官移植等患者中,也可出现在肾衰竭、严重烧伤及营养不良人群中[2]。毛霉病的临床常见类型有鼻脑型、肺型、胃肠型、皮肤型及散发型[1]。鼻脑型是最常见的一种形式,也是病死率较高的类型,病死率常超过90%[3]。本例患者因患糖尿病,长期血糖控制欠佳且存在高三酰甘油血症,从而导致重症急性胰腺炎,在发病过程中继发糖尿病酮症酸中毒,留置胃管导致鼻黏膜损伤,酮症酸中毒产生的大量酮体在机体免疫功能严重抑制的情况下,导致了毛霉迅速的侵袭性感染。患者入科时仅见左侧鼻腔局部破损、血痂黏附,左侧眼球运动障碍、瞳孔扩大、对光反射迟钝,不到24 h,很快发展至上腭、鼻翼、鼻中隔及右侧鼻腔大片坏死、炭黑色焦痂形成,眼部损害迅速加重致视力丧失,虽经积极的抗真菌及清创治疗,病情仍进展迅速而难以逆转。
毛霉感染的特点是菌体的广泛迅速血管侵袭性,尤其是动脉,从而发生动脉炎、形成菌丝血管栓塞及动脉血栓,使该动脉分布区域组织坏死[4]。因为血管栓塞及血栓形成,使药物不易到达病灶组织,这往往是抗真菌药物疗效不佳的原因。组织病理学通常是诊断毛霉感染最主要的手段[5],本例患者的组织病理学可见病灶坏死组织中存在粗大菌丝,菌丝呈直管状,局部可膨大、塌陷或扭曲,菌丝的分支与主干成直角,血管旁也可见菌体、菌丝及血管栓塞,可确诊毛霉感染[6]。
毛霉的治疗需把握以下原则:① 早期诊断 ;② 逆转潜在易感危险因素; ③ 适当外科清创术;④ 加强抗真菌治疗[5]。本例患者治疗失败的原因可能为早期诊断不够及时,使得毛霉感染迅速蔓延到鼻窦和眶内,并导致颅内感染;广泛的感染灶使得清创手术很难彻底并更容易导致感染扩散。本例患者虽经鼻内镜清创,但术中发现单纯眶内和鼻窦的清创风险太大,很容易导致脑脊液漏和颅内感染,最终采取了相对安全的外科干预策略。这表明,毛霉感染一旦累及鼻窦眶内,后期的处理非常棘手,早期诊断、早期治疗对提高救治成功率非常重要。
积极的抗真菌治疗策略应在高度怀疑毛霉感染患者的经验性治疗中加以应用。体外实验表明棘白菌素类和伏立康唑对毛霉没有抗菌活性;多烯类和泊沙康唑具有抗毛霉作用[7]。目前,两性霉素B是治疗毛霉感染的一线用药,由于两性霉素脂质体的渗透性更好,是治疗毛霉感染的首选。相关指南指出,毛霉感染的规范化治疗应首选两性霉素B脂质体5~10 mg·kg-1·d-1静脉滴注;次选两性霉素B去氧胆酸盐 1 mg·kg-1·d-1静脉滴注,或泊沙康唑(缓释片300 mg 2次/d口服,2个剂量后改为300 mg/d;或混悬液200 mg,4次/d口服,病情稳定后改为400 mg,4次/d口服),或硫酸艾沙康唑 372 mg/8 h,口服/静脉滴注,6个剂量后改为372 mg/d,口服/静脉滴注[8]。也有研究表明,卡泊芬净尽管在体外试验没有抗毛霉效应,但在体内与两性霉素B脂质体联用可以发挥协同作用[9]。本例患者在用药初期,两性霉素B脂质体用药剂量偏小。毛霉病治疗总的疗程取决于疗效,持续治疗直至感染的临床症状和体征消失、放射影像学异常消失或稳定、基础免疫抑制状态好转。
本例患者以重症急性胰腺炎为首发病,后继发糖尿病酮症酸中毒及毛霉感染,临床相对罕见。转入我科时已出现左侧眼眶内感染,双侧上颌窦、筛窦、蝶窦、右侧额窦感染,难以手术彻底清创,最终导致感染进行性加重死亡。因此,临床上应熟悉毛霉的感染特征及流行病学特点,对毛霉感染的易感人群,应仔细查体,详细问诊,了解有无鼻腔内及鼻窦感染,及早发现,尽早清创,尽早积极联合抗真菌治疗,积极纠正易感因素,以改善预后。
