血液科血流感染病原菌特点及预后相关危险因素分析
2018-09-22肖鸿文张惠桃李晓明
肖鸿文, 张惠桃, 熊 皓, 李晓明
关键字: 血液病; 血流感染; 病原菌; 危险因素
血流感染是一种严重的感染性疾病,可造成严重脓毒血症及感染性休克,总体病死率接近30%[1]。血液系统疾病由于其自身特点、免疫抑制剂的使用、化疗导致粒细胞减少等因素极易导致严重感染,当血液系统疾病合并血流感染时病死率更高。本研究对西南医科大学附属医院血液科2015年1月-2017年12月发生血流感染患者的血培养及药物敏感试验进行回顾性分析,并分析其与预后相关的危险因素,为有效治疗血液病患者血流感染、降低病死率提供有效依据。
1 材料与方法
1.1 资料来源
收集2015年1月-2017年12月我院血液科111例血流感染患者资料。血液病诊断标准参照《血液病诊断及疗效标准》[2],血流感染诊断标准参照2001年国家卫生部颁发的《医院感染诊断标准》[3],即在临床诊断基础上,符合2条病原学标准之一即可诊断:①血液培养分离出病原微生物,若血液培养分离出常见皮肤定植菌,如凝固酶阴性葡萄球菌、草绿色链球菌、类白喉杆菌、肠杆菌、丙酸杆菌等,需不同时间采血,有2次或多次培养阳性;②血液中检测到病原体的抗原物质。
1.2 研究方法
1.2.1 标本采集 当怀疑患者的发热与血流感染有关时,在患者高热寒战时及抗菌药物使用前,采用无菌采血法采集血液标本注入专用血培养瓶中,血培养瓶一套为2瓶,分别为需氧瓶和厌氧瓶,每瓶采集8~10 mL血标本,每次采集2~3套(不同部位),摇匀后在2 h内送检,若患者反复存在寒战发热,则24 h内采集2~3次血培养标本。
1.2.2 仪器与试剂 BACT/ACERT 3D全自动血培养仪,MicroScanWalkAway96自动细菌鉴定及药敏测试仪以及配套药敏鉴定复合板PC33、NC61,均购自德国西门子公司;质控菌株为大肠埃希菌ATCC 25922、金黄色葡萄球菌ATCC 25923、肺炎链球菌ATCC 49613。
1.2.3 细菌培养及报警 全自动血培养仪报警提示阳性后将标本转种血平皿和巧克力平皿,进行细菌分离培养,并同时进行革兰染色镜检,将镜检结果作为危急值报给临床医师;血培养5 d未出现阳性报警则按阴性结果处理。
1.2.4 菌株鉴定及药敏试验 用MicroScan Walk Away96自动细菌鉴定及药敏测试仪以及配套药敏鉴定复合板PC33、NC61进行鉴定及药敏试验,药敏试验结果判断折点标准参照美国临床和实验室标准化协会(CLSI)2017年执行标准[4]。
1.2.5 临床资料收集 采用回顾方法分析111例患者血液细菌培养、药物敏感性试验结果,根据28 d内的生存情况,将死亡患者作为死亡组、生存患者作为对照组,对血流感染患者的临床资料[年龄、基础体温、是否使用免疫抑制剂、是否为医院感染以及血培养前中性粒细胞、降钙素原(PCT)、白蛋白、D-二聚体]进行相关性分析。
1.2.6 统计分析 采用SPSS 17.0统计软件进行统计学分析,病原菌分布采用频率分布进行统计描述,药物敏感性采用频率进行统计描述。预后危险因素单因素分析采用χ2检验,P<0.05为差异有统计学意义;将单因素分析得出的P<0.05变量进入Logistic回归模型进行多因素分析,P<0.05为差异有统计学意义;计算受试者工作特征曲线(receiver operating characteristic curves, ROC)下面积(area under the curves, AUC),评估Logistic回归分析得出P<0.05的因素对于血流感染死亡与非死亡患者的预测意义。
2 结果
2.1 血流感染患者一般临床特点
111例血流感染患者中,男64例,女47例,年龄14~80岁,中位年龄48岁,其中急性髓系白血病占27.9%、急性淋巴细胞白血病占26.1%、非霍奇金淋巴瘤占10.8%、多发性骨髓瘤占6.3%、再生障碍性贫血占5.4%、慢性粒细胞白血病及缺铁性贫血各占3.6%、霍奇金淋巴瘤及骨髓增生异常综合征各占2.7%、慢性淋巴细胞白血病及噬血细胞综合征各占1.8%、原发免疫性血小板减少症(ITP)占0.9%、诊断未明确占6.3%。111例患者发生血流感染的28d内,死亡24例,其中死亡组发生医院感染13例、使用免疫抑制剂11例,死亡组中位年龄、PCT及D-二聚体水平较生存组高,中位白蛋白及中性粒细胞水平较生存组低。
2.2 病原菌分布
血培养阳性菌株共114株。包括常见皮肤定植菌,如凝固酶阴性葡萄球菌、草绿色链球菌、肠杆菌等,在不同时间抽取血培养有2次及以上呈阳性。3例患者培养出2种不同菌株:1例为嗜水气单胞菌和嗜麦芽假单胞菌混合感染,患者在28 d内死亡;另2例患者分别为大肠埃希菌和肺炎克雷伯菌、大肠埃希菌和铜绿假单胞菌的混合感染。血培养阳性菌株中,革兰阴性菌75株,占65.8%,革兰阳性菌39株,占34.2%。主要病原菌构成见表1。
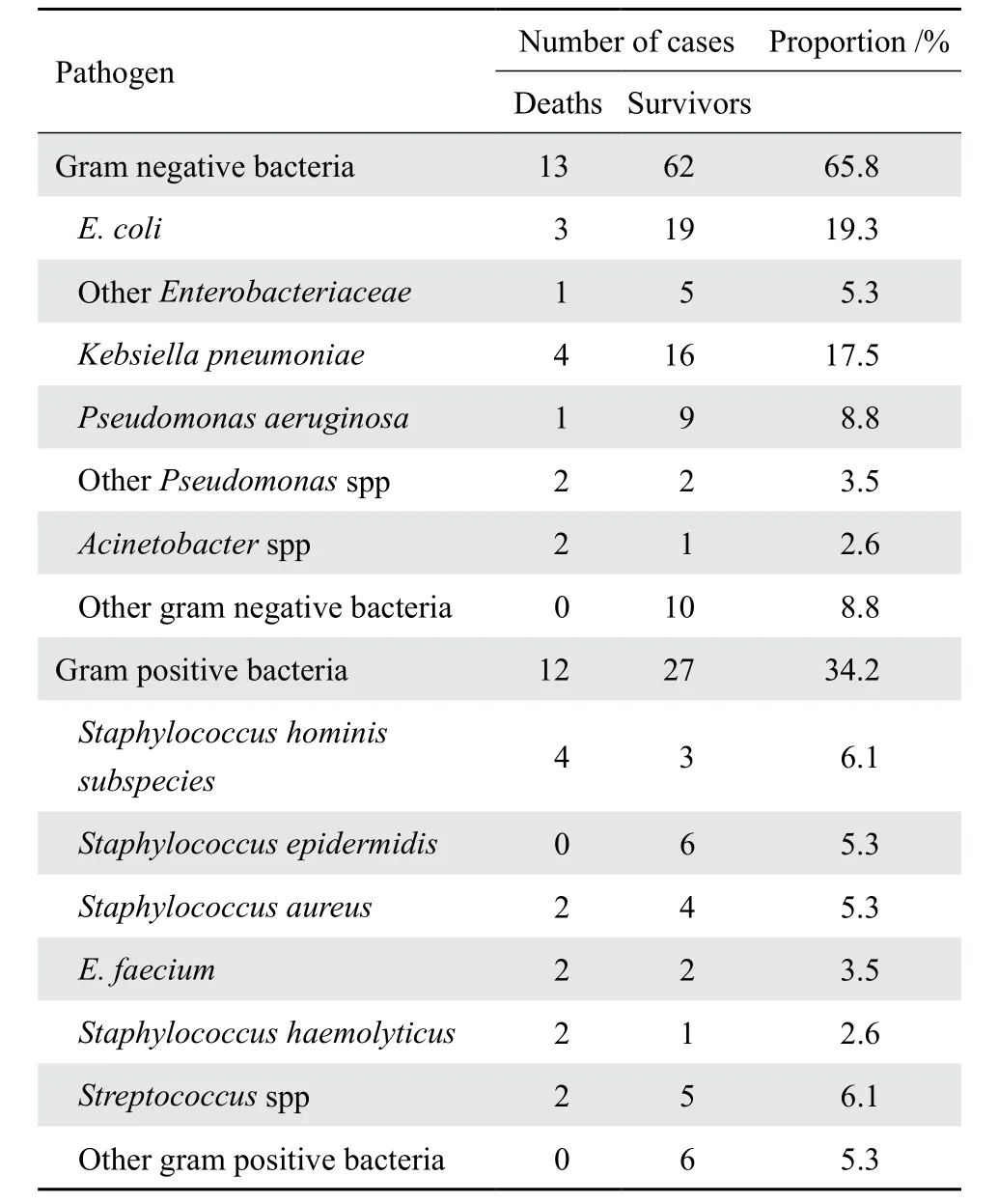
表1 血流感染病原菌及构成比Table 1 Distribution of the bacterial pathogens isolated from bloodstream infections
2.3 耐药性分析
在革兰阴性菌中,阴沟肠杆菌对氨苄西林耐药率最高,为100%;大肠埃希菌、肺炎克雷伯菌、铜绿假单胞菌对亚胺培南极为敏感,未发现亚胺培南耐药菌株。检测出产超广谱β内酰胺酶(ESBL)菌株13株,检测出1株全耐药菌,为洛菲不动杆菌。在革兰阳性菌中,表皮葡萄球菌对氨苄西林耐药率最高,为66.7%,未发现对万古霉素、利奈唑胺、替考拉宁耐药菌株。检测出耐甲氧西林金黄色葡萄球菌(MRSA)1株及耐甲氧西林凝固酶阴性葡萄球菌(MRCNS)6株。血流感染病原菌耐药情况见表2。
2.4 预后相关危险因素单因素分析
111例患者发生血流感染的28 d内,死亡24例,占血流感染病例数21.6%。采用χ2检验对危险因素(年龄、基础疾病、是否使用免疫抑制剂、是否为医院感染以及血培养前中性粒细胞、PCT、白蛋白、D-二聚体)进行单因素分析,分析表明,病死率在不同中性粒细胞数(P=0.002)、D-二聚体(P=0.011)、白蛋白(P<0.001)水平中存在差异,见表3。
2.5 预后相关危险因素多因素分析
将经单因素分析得出P<0.05的预后相关危险因素,包括中性粒细胞数、D-二聚体、白蛋白等纳入Logistic回归模型进行多因素分析,分析表明, D-二聚体升高(OR=1.36)、白蛋白降低(OR=0.83)是血液科血流感染患者28 d内死亡的独立危险因素,见表4。
2.6 预后相关危险因素ROC曲线
血流感染患者D-二聚体区分死亡与存活患者的ROC曲线见图1,AUC为0.872,依据约登指数计算临界诊断值为2.0 mg/L,此时的灵敏度为87.5%,特异度为67.8%。血流感染患者白蛋白区分死亡与存活患者的ROC曲线见图2,AUC为0.761,依据约登指数计算临界诊断值为36.3 g/L,此时的灵敏度为83.3%,特异度为51.7%。
3 讨论
血液系统疾病由于其自身疾病特点、免疫抑制剂的使用、化疗导致粒细胞减少等因素极易导致严重感染,血液科是血流感染的高发科室,有的医院甚至超过ICU居第1位[5]。血流感染是一种严重的感染性疾病,可导致脓毒血症及感染性休克,具有极高的病死率。杨祖耀等[1]较早报道血液科血流感染患者病死率高达37.8%,但随着医疗条件及技术的提高,近年来病死率较前有下降趋势,后来有文献报道血液系统疾病合并血流感染病死率为17.7%[6],但在造血干细胞移植后患者病死率仍可高达30.9%[7]。对于血液系统疾病合并血流感染的患者,我们需要更多资料对其感染特点及危险因素进行分析,制定出更有效的预防和控制措施,从而降低病死率。
分析我院血液科2015年1月-2017年12月分离培养阳性的114株菌株特点,主要以革兰阴性菌为主(65.8%),所占比例较之前文献报道的47.2%高[8]。其中最常见的为大肠埃希菌(19.3%),其次为肺炎克雷伯菌(17.5%)及铜绿假单胞菌(8.8%),这与马玲等[9]的研究相近。但我院革兰阳性菌主要以人葡萄球菌人亚种为主(6.1%),其次为表皮葡萄球菌(5.3%)、金黄色葡萄球菌(5.3%),这与王舒莉等[6]的研究相近。通过对药敏试验进行分析,发现我院革兰阴性菌对碳青霉烯类抗生素敏感率较高,此外对哌拉西林-他唑巴坦、替加环素、阿米卡星、莫西沙星等抗菌药物也敏感。 革兰阳性菌对万古霉素、利奈唑胺、替考拉宁极为敏感,未发现上述抗菌药物耐药菌 株。

表2 革兰阴性菌对抗菌药物的耐药情况Table 2 Resistance of gram-negative bacteria to antibacterial agents[ n(%)]

表3 预后相关危险因素单因素分析Table 3 Univariate analysis of risk factors for death of patients with bloodstream infection

表4 预后相关危险因素Logistic回归分析Table 4 Logistic regression analysis of risk factors for patient outcomes
本研究通过对年龄、基础疾病、是否使用免疫抑制剂、是否医院感染以及血培养前中性粒细胞、PCT、白蛋白、D-二聚体等进行单因素分析,发现血流感染患者的病死率在不同的中性粒细胞数、D-二聚体、白蛋白水平间存在差异。并且,通过Logistic回归多因素分析,进一步验证了D-二聚体升高(OR=1.36)、白蛋白降低(OR=0.83)是我院血液科血流感染患者28 d内死亡的独立危险因素。血液系统恶性肿瘤细胞对骨髓的浸润及化疗药物导致骨髓抑制等因素可导致血液病患者中性粒细胞减少乃至缺乏,粒细胞缺乏患者发生血流感染的感染率及病死率高,据Conn等[10]报道8.1%血液病粒细胞缺乏患者可发生血流感染,粒细胞缺乏合并血流感染的血液病患者病死率为5.9%,远低于Wang等[11]报告的16.8%。本研究粒细胞缺乏患者的病死率35.4%,高于上述研究,可能是因为医疗条件差距及样本量较少的原因。通过单因素分析发现,血流感染病死率在粒细胞缺乏的患者中存在差异,但通过多因素分析发现粒细胞降低程度尚不能认为是血流感染死亡相关的独立危险因素。
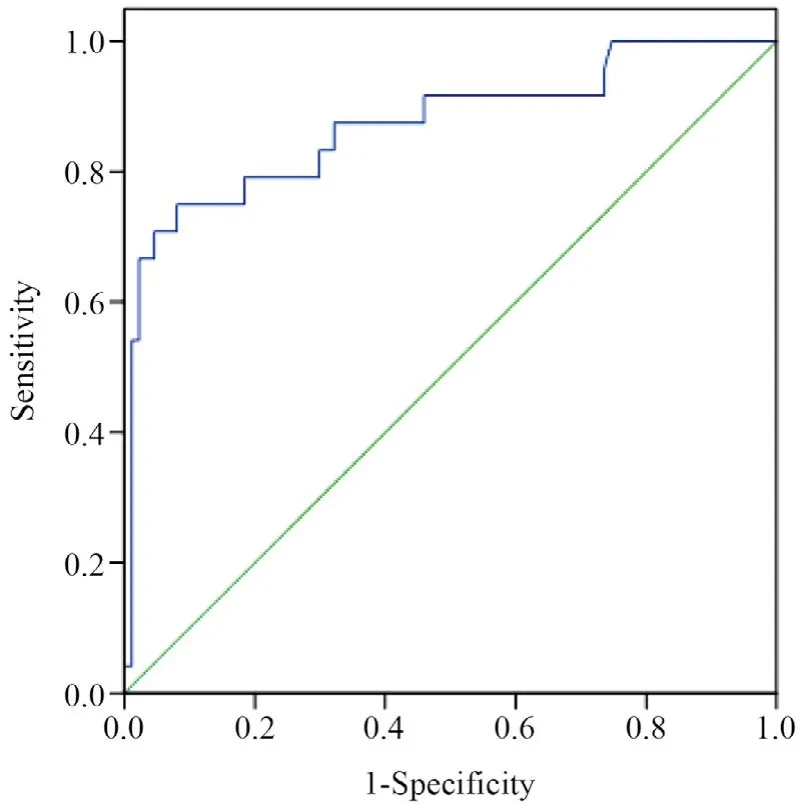
图1 D-二聚体ROC曲线Figure 1 The ROC curve of D-dimer
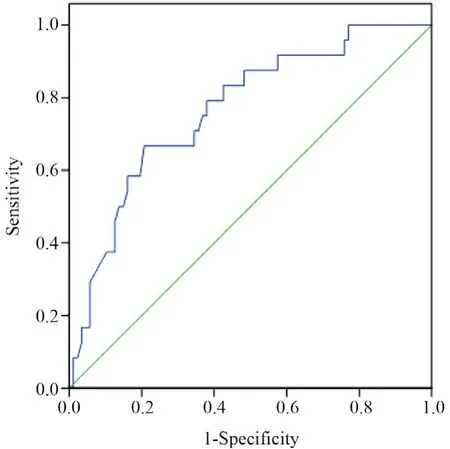
图2 白蛋白ROC曲线Figure 2 The ROC curve of albumin
本研究通过Logistic多因素分析,发现D-二聚体及白蛋白是血液科血流感染的预后相关因素。D-二聚体是交联纤维蛋白的降解产物,它的升高提示体内凝血及纤溶系统的异常。D-二聚体是弥散性血管内凝血(DIC)的早期监测指标,在感染、外伤、栓塞、肿瘤及炎症中也可出现升高。研究发现中性粒细胞缺乏合并DIC是血液科血流感染发生的独立危险因素[9]。王书侠等[12]研究结果也证明了D-二聚体水平在血流感染组明显高于非血流感染组。我科资料表明血流感染患者在D-二聚体升高的组别中具有更高的病死率(P<0.05),且通过Logistic多因素分析发现D-二聚体升高(OR=1.36)是血液病血流感染患者死亡的独立危险因素。马立等[13]对革兰阳性球菌血流感染预后危险因素分析显示DIC不是血流感染死亡的独立危险因素,这与本研究的结论不同,原因可能是该文仅将革兰阳性菌纳入研究,血液科血流感染以革兰阴性菌居多,而革兰阴性菌更容易导致感染性休克,引起D-二聚体升高。白蛋白由肝细胞合成,在维持血浆胶体渗透压方面具有重要作用,低蛋白血症可以导致全身组织水肿,从而促进感染扩散,而严重的感染可导致血管通透性增高,进一步加重低蛋白血症[14]。感染与低蛋白血症可以相互促进,低蛋白血症与疾病的严重程度密切相关。通过分析我科资料发现,血液病血流感染患者在白蛋白降低组病死率更高(P<0.05),且通过Logistic多因素分析发现白蛋白降低(OR=0.83)是血液病血流感染患者死亡的独立危险因素,这与马立等[13]研究的结论相同。通过对我科血流感染患者的D-二聚体及白蛋白区分死亡与存活的关系绘制ROC曲线,D-二聚体的AUC为0.872,白蛋白的AUC为0.761,表明检测D-二聚体及白蛋白的结果区分死亡与存活具有良好的预判效果,依据约登指数计算D-二聚体和白蛋白的临界诊断值分别为2.0 mg/L和36.3 g/L,此时的灵敏度较高,均在80%以上,提示当血流感染患者D-二聚体高于2.0 mg/L或者白蛋白低于36.3 g/L时需引起临床医师的注意,及时对患者病情进行评估。但D-二聚体及白蛋白根据约登指数计算的特异度较低,D-二聚体为67.8%,白蛋白为51.7%,提示不能仅将D-二聚体和白蛋白作为判断患者预后的标准,仍需结合临床特征及其他检查结果综合判断患者病情,从而作出合理规范的临床治疗。
综上所述,通过分析我院血液科血流感染患者的血培养结果及药敏试验显示,病原菌仍以革兰阴性菌为主,且总体仍对血液科常用抗菌药物敏感。通过分析临床资料及预后显示,我科血流感染患者病死率为21.6%,单因素分析发现在粒细胞缺乏、D-二聚体升高及白蛋白降低时具有更高的病死率,其中D-二聚体升高、白蛋白降低是我科血流感染患者死亡的独立危险因素,且D-二聚体和白蛋白可作为预判血流感染患者预后的良好指标。但由于总体样本量较少,故其他血液科病房是否也有此特点,仍需大规模多中心前瞻性研究进一步证实。
