术前奥塔戈运动对人工膝关节置换术患者功能锻炼的干预效果
2018-09-21王倩严妹杨晨王宇
王倩,严妹,杨晨,王宇
(1.第四军医大学西京医院 骨科手术室,陕西 西安 710032;2.第四军医大学西京医院 外科手术室)
人工全膝关节置换术(total knee replacement,TKR)是指应用人工假体来代替膝关节,以改善由膝关节骨性关节炎、类风湿性关节炎、结晶性关节炎以及膝关节创伤等所致的疼痛、活动受限、关节畸形等,以帮助患者重建一个接近正常功能的关节,并恢复和改善关节的运动功能[1-2]。据报道[3-4],人工全膝关节置换术的治疗效果良好,已经在国内外获得广泛应用。人工全膝关节置换术配合术前功能锻炼,对术后恢复效果更佳。术前功能锻炼不仅能增加病变关节周围肌肉的力量,还可增强患者体质,使患者更容易适应术后功能锻炼,有利于促进其早日恢复行走功能[5-6]。然而目前,在我国由于缺乏专业的康复治疗师,使得患者在术前得不到系统、专业的功能锻炼指导,从而影响患肢的康复水平[3]。以往研究[7]表明,有氧训练与抗阻训练能够增强患肢对手术的耐受力以及病变膝关节周围肌肉的肌力。现阶段,有研究[8]表明,奥塔戈运动计划包含了有氧训练与抗阻训练项目,而提高平衡力与肌力是奥塔戈运动的另一种防御机制。奥塔戈运动计划(Otago exercise programme,OEP)是一项基于家庭为基础的平衡力和力量训练程序,对减少老年人跌倒、改善平衡力、增强肌力、增强日常生活中防跌倒的信心有显著作用[9]。本研究基于奥塔戈运动计划构建干预方案,探讨临床更行之有效的人工膝关节置换术前功能锻炼干预策略,以降低患者术后患肢肿胀、跌倒发生,增强跌倒效能等。
1 对象与方法
1.1 研究对象 便利抽样选取2016年10月至2017年10月我院行人工膝关节置换术并符合纳入、排除标准的患者共61例,采用随机数字表将研究对象分为对照组和干预组。纳入标准:经CT 或MRI 检查确诊,符合人工膝关节适应症;患者在术前经超声检查未发现静脉血栓;术前签署知情同意书,并自愿参与本课题;躯体功能良好,可耐受手术,且适合术前双侧下肢训练;年龄≥18 岁,有自主能力者。排除标准:凝血功能较差者或患急性出血性疾病;合并严重心脑血管疾病、肝肾功能衰竭者或肿瘤患者;糖尿病足,血糖控制不佳者;患急性血栓静脉炎、严重外周动脉血管疾病者;无原发性疾病;研究中断或主动要求退出者。两组患者的一般人口学资料在年龄、文化程度、个人收入、职业、假体固定方式、置换术病因等差异均无统计学意义(P>0.05)。结果详见表1。

表1 两组患者一般资料比较[n(%)]
1.2 研究方法
1.2.1 对照组 采用骨科常规护理措施。包括健康宣教、围手术期的功能锻炼、定期电话随访等。
1.2.2 干预组 在对照组基础上,对患者实施术前14 d的奥塔戈运动训练[10-11]。训练由1名医师、5名护士进行指导。训练前,对护士进行为期14 d的奥塔戈运动培训,保证训练质量及正确性,具体干预方法如下
1.2.2.1 首次干预 研究者与患者建立信任关系。全面评估患者的躯体功能、确定患者的运动量、强度等;向患者介绍OEP 及其作用,干预的流程、如何配合以及干预时长。
1.2.2.2 确定方案 通过个体宣教帮助患者确定预期目标并建立切实可行的个体化运动方案。整体运动方案包括热身运动、肌力锻炼和平衡锻炼。肌力锻炼需要负重,平衡训练难度由低到高分为4级,A级难度最低,D级难度最高。通过医师对患者疼痛耐受程度、性质的不同,确定不同的平衡训练以及不同运动等级,并向患者发放OEP 指导手册,进行训练指导。
1.2.2.3 术前14 d功能锻炼具体内容 确定功能锻炼的方案之后,帮助患者针对性地进行患侧膝关节功能锻炼,以增强患侧肢体的肌力。(1)热身运动,包括头部运动、颈部运动、身体仰伸、躯干运动、踝关节运动等5个部分。①头部运动:患者取站立位,两手相握并自然贴于腹前,头部以尽可能大幅度缓慢向左、右两侧旋转,并归位,如此重复5次;②颈部运动:患者取站立位,颈部自然放松,两手下垂贴于体侧,一手缓慢向上推下颌部,使颈部仰伸,并归位,如此重复5次;③身体仰伸:患者取站立位,两脚分开与肩同宽,双手放于腰部,尽量向后仰伸,重心向后,并归位,如此重复5次;④躯干运动:患者取站立位,两脚稍分开,双手分别放于左、右髂骨上,缓慢尽力将躯干向左、右转;⑤踝关节运动:患者取坐位或卧位,将一条腿伸直,以踝关节为支点,背屈、趾屈,两只脚如此重复10次。(2)肌力锻炼,包括膝关节压床练习、卧位直腿抬高训练以及膝关节伸展及屈曲练习。①膝关节压床练习:患者平卧,踝关节下垫一软枕,大腿前侧肌肉绑紧,膝关节尽量保持伸直并用力向下压床,持续时间5~10 s,再放松5~10 s,如此反复每组30次;②卧位直腿抬高训练:患者平躺于床,伸直双下肢,交替将两腿抬高离床,并在离床最高位保持10s,然后轻轻放下,换另一侧大腿,如此重复10次为一组,运动量可逐渐增加;③膝关节伸展:患者取坐位,将沙袋捆绑于患侧腿的踝关节上方,后背靠稳椅背,双前臂搭于椅子两侧扶手上,将绑有沙袋的腿抬离地面,膝关节保持前伸,该腿与地面平行,归位;④膝关节屈曲:患者面向辅助工具站立,将沙袋捆绑在一条腿的踝关节上方,双手扶住辅助工具,将该腿的膝关节尽力屈曲,回归原位。(3)平衡训练包括屈膝、辅助工具倒走、“8”字形走、左右侧着走、脚尖-脚跟站立、脚尖-脚跟走、单腿站、脚跟走、脚尖走、爬楼梯等。患者术前14 d时间内,按照个人运动日历表,每周来医院2~3次,由护士进行规范性指导训练,每次训练约30~40 min,并在每周内分开进行,保证训练的规范性及依从性。
1.3 观察指标
1.3.1 膝关节屈曲度 分别于术前、术后第3、7、14天统计两组患者的膝关节屈曲度。具体方法:指导患者取侧卧位,下腿弯曲,待测腿伸直;将量角器“0”点对准股骨外侧踝,固定臂与股骨纵轴平行、移动臂与胫骨纵轴平行。
1.3.2 Barthel 指数评分[12]患者术后14 d进行Barthel 指数评分。该量表是目前临床上使用率最高的日常生活能力评定量表。此量表包含10个条目,只要评估患者穿衣、如厕、进食、洗澡、转移(床-椅)、上下楼、髋关节运动功能(包括髋关节的主动及被动活动)等项目。该量表具有良好的信效度,其 Cronbach’s α系数>0.92。该量表的总分为 100 分,得分越高提示患者的独立性越好。
1.3.3 纽约特种外科医院膝关节评分(hospital for special surgery knee score,HSS) 患者术后14 d进行HSS膝关节评分。该评分标准是美国纽约特种外科医院提出的评分系统。该量有7个考评内容,分别为疼痛、功能、关节活动度、肌力、屈曲畸形及关节稳定性。此外扣分项目包括是否需要助行器、内外翻畸形和伸直不全等。该量表的评分标准分为优(85分)、良(70~84分)、中(60~69分)和差(59分)四级[13]。
1.3.4 跌倒效能量表 (modified falls efficacy scale,MFES) 两组患者干预前与术后30 d进行跌倒效能量评分。采用郝燕萍等[14]修订的中文版跌倒效能量表,测量接受人工膝关节置换术后患者的跌倒效能。通过患者的日常表现对其害怕跌倒进行分析,评估人工膝关节置换术后患者在日常活动时不跌倒的信心。此量表14个条目,前9个条目测量患者室内活动,后5个条目测量患者室外活动。所有条目均采用0~10分计分法,0 分表示没有信心,5 分表示一般信心,10 分表示信心十足,14个条目的平均分作为最后得分。该中文量表Cronbach’s α系数为0.977,内容效度系数为0.637~0.926。得分越低,说明跌倒效能越低或信心越不足,害怕跌倒程度越高。

2 结果
2.1 两组术前、术后3、7、14 d 膝关节屈曲度比较 干预前,对照组与干预组患者膝关节屈曲度比较,差异无统计学意义(P>0.05);术后3 d,对照组与干预组患者膝关节屈曲度比较,差异无统计学意义(P>0.05);术后7、14 d,干预组患者膝关节屈曲度显著高于对照组,差异有统计学意义(F=22.141,18.447,均P<0.05),见表2。

表2 两组患者术后膝关节屈曲度比较
2.2 两组患者术后14 d的HSS、Barthel 评分比较 术后14 d,干预组患者的HSS,Barthel评分均显著高于对照组,差异有统计学意义(t=4.174,5.905;P<0.05),见表3。
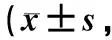
表3 两组患者术后HSS,Barthel评分分)
2.3 两组患者干预前与术后30 d MFES得分比较 干预前,对照组与干预组的MFES评分无显著差异(t=1.061,P>0.05)。术后30 d,两组患者MFES得分均较干预前差异有统计学意义(t=1.164,t=4.935,P<0.05),且干预组MFES得分显著高于对照组,差异有统计学意义(t=2.696,P<0.05),见表4。
3 讨论
人工全膝关节置换术的康复治疗是一个漫长、分期变化的过程。既往文献[15]提倡从关节置换前即开始康复训练,以预防术后深静脉血栓、患肢肌肉萎缩、关节僵硬等。OEP运动训练综合了有氧训练、阻抗训练,能够帮助患者增强患侧膝关节周围肌力和手术耐受力,改善关节功能。
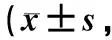
表4 两组患者干预前后MFES得分比较分)
3.1 OEP模式有利于改善接受人工全膝关节置换术患者术后膝关节屈曲度 干预组患者在术前为期30 d的OEP模式对膝关节进行锻炼,在通过对比两组患者术前、术后3、7、14 d的膝关节屈曲度发现,术后3、7 d,两组患者较术前屈曲度下降,但术后14 d两组患者屈曲度较术前显著上升。术后7、14 d,干预组屈曲度显著高于对照组。薛小华等[16]研究结果认为,在其他相关因素相同的条件下,术前膝关节活动度大的患者较术前活动度小的患者术后关节功能恢复效果更好。杨虹等[17]研究表明,奥塔戈运动能够提高老年全髋关节置换术患者出院后跌倒自我效能水平,减低跌倒发生的风险。本研究结果表明,采用OEP模式进行术前锻炼,有效避免了术后运动负荷对关节造成损伤,且合理的运动可有效促进患肢的血液循环,减轻患者肿胀、周围组织粘连,增加肌肉力量,所以显著提高了患者术后膝关节的屈曲度。结果提示,OEP模式有助于帮助患者参与膝关节肌肉训练,有效增加关节活动度。
3.2 OEP模式能够提高接受人工全膝关节置换术患者的膝关节功能与日常生活能力 Barthel 指数评分是目前临床上对日常生活能力评定量表,得分越高提示患者的独立性越好。而本研究结果表明,干预组患者Barthel评分显著高于对照组,说明通过30 d的OEP模式干预后,患者日常生活自理能力较强,独立性较好。HSS膝关节评分越高表现越优异。本研究表明,干预组患者的HSS评分显著高于对照组,说明干预组患者术后恢复效果明显优于对照组,关节活动度、肌力、关节稳定性等得到明显的改善。李颖等[18]研究表明,患者术前通过适当关节活动度训练,可促进术后膝关节活动度满足日常生活和部分社会活动的需要。汤舜銮等[19]研究表明,术前训练对TKA患者术后HSS评分和膝关节活动度平均均有显著提高。两者与本文研究结果一致。分析原因,OEP模式通过增强肌力训练,加强了膝周屈伸肌的肌力,同时也能提高患侧膝关节的稳定性、减少卧床并发症,尤其可减少下肢深静脉血栓,所以患者术后生活自理能力及HSS评分均显著提高。
3.3 OEP模式有利于提高接受人工全膝关节置换术患者的防跌倒信心 跌倒效能量表得分越低,说明跌倒效能越低或信心越不足,害怕跌倒程度越高。而本文表4研究结果显示,通过30 d的OEP干预,干预组患者跌倒效能得分高于干预前,且高于对照组。本结果提示,基于OEP运动训练模式能够有效地提高患者防跌倒自我效能,与国内关于老年社区患者接受OEP干预结果相似[10-21]。分析原因,通过OEP术前功能训练能够增强患者膝关节周围肌肉肌力,防止膝关节周围肌肉萎缩,使得患者活动相对自如,独立性较好,所以能够增加患者的防跌倒信心。膝关节康复锻炼是漫长、持久的过程,多数患者存在膝周围肌肉的萎缩及肌力的减退,因此应指导患者均匀分配运动量,坚持每日短时、多次训练,循序渐进锻炼,及时向医生或护士反馈患者疼痛、肿胀程度,注意训练时有家属或护士陪同,避免剧烈运动、跳跃等。
综上所述,OEP运动计划是一项基于家庭为基础的平衡力和力量训练程序,对减少老年人跌倒、改善平衡力、增强肌力、增强日常生活中防跌倒的信心有显著作用。接受奥塔戈运动训练对改善患者膝关节屈曲度、膝关节功能以及日常生活功能有显著的临床意义,值得临床推广使用。此外,OEP训练模式简单易行,便于患者掌握,适合膝关节功能恢复训练,可以提高日常生活能力,减少跌倒的发生,具有一定的推广价值。
