腹腔镜阴道骶骨固定术治疗盆腔脏器脱垂合并压力性尿失禁的疗效评价
2018-09-20
(南方医科大学附属深圳市妇幼保健院 妇科,广东 深圳 518028)
盆腔器官脱垂(pelvic organ prolapse,POP)是中老年女性的常见疾病,严重影响患者的生活质量及身心健康。根据美国国家健康与营养调查的结果,在中老年女性中,POP症状发生率高达63.00%,随着人口结构的老龄化,POP发病率逐年升高[1-2]。阴道骶骨固定术是目前公认的治疗顶端脱垂的金标准术式,其远期成功率可高达74.00%~98.00%[3]。随着微创技术的发展,腹腔镜下阴道骶骨固定术(laparoscopic sacrocolpopexy,LSC)以其术野清晰、创伤小、出血少、术后恢复快和住院时间短等优点,已经逐渐取代经腹手术。
压力性尿失禁(stress urinary incontinence,SUI)是指喷嚏、咳嗽、大笑或运动等腹压增高时出现不自主的尿液自尿道口漏出。SUI以50~59岁女性最多见,该年龄段患病率高达28.00%[4]。对于合并SUI的患者,在纠正POP的同时,是否同时行抗SUI手术,目前国内外研究较少,仍存在争议。
本研究通过回顾性分析我院POP合并SUI患者行LSC术前术后的情况,并行中长期追踪随访,分析术后主、客观指标,以全面评价LSC对POP合并SUI的治疗作用,为临床决策提供依据。
1 资料与方法
1.1 一般资料
1.1.1 患者选取 选取2013年1月-2016年12月因POP Ⅲ度以上,同时合并轻中度SUI或隐匿性压力性尿失禁(occult stress urinary incontinence,OSUI)且资料完整并于我院行LSC的患者共33例。其中,2例合并重度SUI要求术中同时行经闭孔无张力尿道中段悬吊带术(tension-free vaginal tape-obturator,TVT-O),予以剔除,共纳入非同时施行抗SUI手术的POP患者31例。入组患者均无采用激素替代治疗,年龄48~78岁,平均(55.43±7.21)岁,孕次1~10次,中位数3次,产次1~6次,中位数2次,体质指 数(body mass index,BMI)20.71~ 32.52 kg/m2,平均(24.92±4.75)kg/m2,绝经年龄42~57岁,平均(49.21±4.25)岁,患病时间0.5~26.0年,平均(4.89±4.16)年。本研究经本院医学伦理委员会批准同意,并取得所有患者的知情同意。
1.1.2 脱垂程度 根据SCOTTI等[5]提出的修正POP评价体系定量分度标准(revised pelvicorgan prolapse quantitation,POP-Q),子宫脱垂Ⅲ度22例,Ⅳ度9例;阴道前壁脱垂Ⅲ度22例,Ⅳ度9例;阴道后壁脱垂Ⅱ度16例,Ⅲ度14例,Ⅳ度1例。
1.1.3 SUI的分度 采用Ingelman-Sundberg分度法分为轻、中、重三度[4]。轻度:咳嗽、喷嚏时发生尿失禁,不需使用尿垫;中度:在跑跳、快步行走等日常活动时发生尿失禁,需要使用尿垫;重度:轻微活动、平卧体位改变时等发生尿失禁。OSUI的诊断[6]:目前无尿失禁主观症状,在回纳脱垂器官后行咳嗽及棉签试验、尿动力学等检查,证实存在尿失禁。31例患者中,29例为SUI(轻度21例,中度8例),2例为OSUI。
1.1.4 合并症及手术史 合并子宫肌瘤14例,子宫内膜息肉4例,子宫腺肌病3例,附件良性病变(良性卵巢囊肿、输卵管积水等)12例。合并原发性高血压13例,糖尿病8例,甲状腺疾病3例,胆囊息肉1例。既往手术史包括附件手术17例(输卵管结扎12例,输卵管切除2例,良性卵巢肿物剥除2例,附件切除1例),剖宫产6例,阑尾切除3例,甲状腺切除2例,骨关节手术1例。
1.2 方法
1.2.1 术前检查及准备 患者入院后常规行盆腔检查、泌尿系统B超及子宫颈细胞学检查,除外泌尿系统梗阻及盆腔器官恶性肿瘤,排除凝血功能障碍、血栓性疾病。行盆底超声检查了解POP情况及尿道活动度。行尿动力学检查排除混合性尿失禁、急迫性尿失禁和充溢性尿失禁患者。所有患者术前均行盆底功能问卷排尿不适量表(urinary distress inventory,UDI-6)和国际尿失禁专家咨询委员会(International Consultation on Incontinence,ICI)提出的尿失禁影响问卷简表(incontinence impact questionnaire short form,IIQ-7)。若术前阴道黏膜菲薄或溃疡者,予雌三醇软膏局部涂抹2周。
1.2.2 手术和麻醉方法 麻醉采用气管内插管复合静脉全麻。体位为改良膀胱截石位,头低臀高,并采取左低右高位,使乙状结肠略偏向左后方。腹腔镜下暴露出骶骨岬右侧及下方平台区,避开右侧输尿管,用超声刀自骶骨岬上方1.0 cm处纵行打开骶岬前腹膜,暴露骶前区域,沿右侧宫骶韧带内侧打开侧腹膜至阴道穹隆处。分离出膀胱阴道间隙和直肠阴道间隙。31例行全子宫切除术后,转为阴道操作。修剪网片(Gynecare GynemeshTMPS,聚丙烯网片,美国强生公司),分前、后两叶。前叶阴道段3.50 cm×3.50 cm,放置于阴道膀胱间隙,腹腔段3.00 cm×11.00 cm;后叶网片3.00 cm×15.00 cm,其中3.00 cm×3.00 cm放置于阴道直肠间隙。4-0可吸收缝线将网片经阴道间断缝合固定于阴道前后壁,缝线未穿透阴道黏膜层。2-0可吸收缝线连续缝合关闭阴道残端。取第1骶椎(S1)椎体前无血管区作为缝合位点,助手自阴道内用纱布卷将阴道残端向上顶起达处女膜缘内6.00~8.00 cm,腹腔镜下牵拉网片至缝合位点,调整所需网片长度,修剪多余网片,用不可吸收缝线2-0号Prolene线将网片游离端间断缝合2针固定于S1椎体前方的骶骨前纵韧带上,缝合深度应包含前纵韧带全层。将网片充分展平,避免张力过大,彻底止血后2-0可吸收缝线关闭侧腹膜,将网片完全包埋于腹膜后。围手术期预防性静脉使用抗生素预防感染,使用低分子肝素预防深静脉血栓。术后阴道内压迫碘伏纱条48 h。术后5 d拔除尿管后测定残余尿量。术后第3天开始使用雌三醇软膏,每周1次,使用3个月至半年。术后禁性生活3个月。
1.3 术中及术后情况
1.3.1 记录指标 记录手术时间、术中出血量、住院天数及术中、术后短期并发症。
1.3.2 随访时间 术后1、3和6个月门诊随访复查,随后每年复查1次。
1.3.3 疗效评价 行阴道检查记录POP-Q评价解剖学疗效,评估客观治愈率。疗效评价:术后6周内POP-Q评分0度~小于Ⅱ度为手术成功,≥Ⅱ度为手术失败;术后6周后评分≥Ⅱ度为复发。
1.3.4 患者主观满意度 尿失禁相关问卷调查,包括UDI-6和IIQ-7量表,其评分标准、计算方法见参考文献[7-8]。评分越高,表明SUI症状越重,对患者生活质量的影响越大。问卷调查均由非手术人员实施,所有完成问卷者均意识清醒、能独立回答问题。
1.3.5 其他情况 术后半年行盆腔超声检查评估尿道活动度;31例患者中,术后有12例知情同意后行尿动力学检查;随访术后长期并发症。
1.4 统计学方法
采用SPSS 20.0软件进行统计分析,设定α=0.05。符合正态分布的计量资料用均数±标准差(±s)表示,采用独立样本t检验、配对t检验或方差分析;非正态分布的计量资料用中位数M[四分位距(IQR)]表示,采用Wilcoxon秩和检验。以P<0.05为差异有统计学意义。
2 结果
2.1 患者手术情况
31例患者均成功施行LSC,手术过程顺利,手术时间180~300 min,平均(210.55±53.74)min,术中出血量80~300 ml,平均(125.76±76.52)ml,术后阴道长度6.00~8.00 cm,平均6.87 cm。术后留置尿管时间5~9 d,平均(6.85±2.42)d,1例在术后7 d拔除尿管时发生尿潴留,予新斯的明、促排尿等对症处理治疗后好转,其余均可恢复自主排尿。肛门排气均正常,排便时间2~6 d,平均(3.76±2.53)d,住院天数7~15 d,平均(10.82±3.73)d。1例术后发热,最高体温38.8℃,予抗感染治疗后好转;会阴瘀斑1例,无会阴疼痛、会阴血肿及运动感觉功能障碍。无膀胱损伤、肠管损伤、盆腔血肿、阴道断端血肿和肠梗阻等并发症。
2.2 患者随访复查情况
术后1、3和6个月门诊随访复查,随后每年复查1次。31例患者随访率100.00%,随访时间12~47个月,中位随访时间为22个月。术后1个月复查阴道残端伤口愈合良好。31例患者术后随访均无失败或复发病例。
2.2.1 POP-Q各指示点测量 手术前后POP-Q各指示点Aa、Ba、C、Ap和Bp点的位置得到显著改善,差异有统计学意义(P<0.05)。阴道总长度(total vaginal lenth,TVL)较术前缩短,但均值为(6.87±0.48)cm,缩短长度不影响性生活。POP客观治愈率100.00%。见表1。
2.2.2 生活质量调查问卷 手术前后的UDI-6和IIQ-7问卷评估尿失禁对生活质量的影响,术后1年内、术后1~2年及术后2年以上的问卷评分均较术前明显下降,差异有统计学意义(P<0.05),表明术后生活质量明显改善。见表2。
表1 手术前后POP-Q各指示点的比较 (cm,±s)Table 1 Comparison of POP-Q indications before and after surgery (cm,±s)
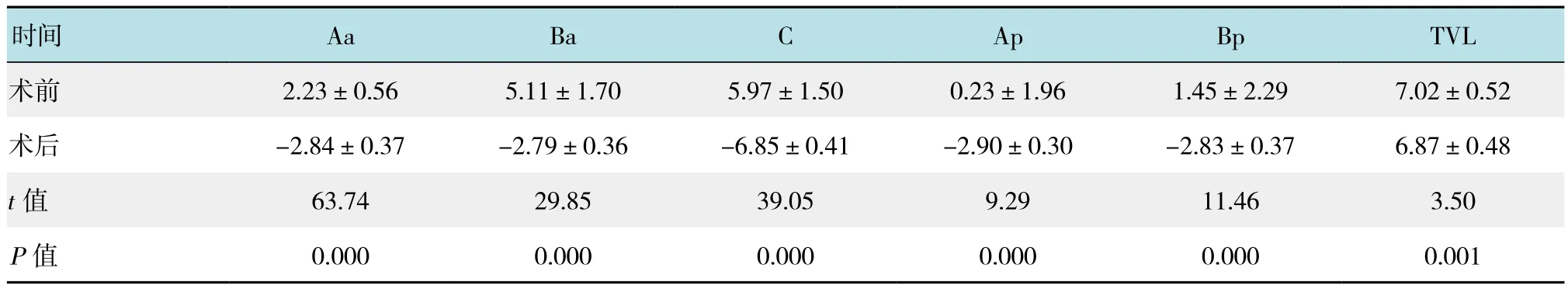
表1 手术前后POP-Q各指示点的比较 (cm,±s)Table 1 Comparison of POP-Q indications before and after surgery (cm,±s)
时间 Aa Ba C Ap Bp TVL术前 2.23±0.56 5.11±1.70 5.97±1.50 0.23±1.96 1.45±2.29 7.02±0.52术后 -2.84±0.37 -2.79±0.36 -6.85±0.41 -2.90±0.30 -2.83±0.37 6.87±0.48 t值 63.74 29.85 39.05 9.29 11.46 3.50 P值 0.000 0.000 0.000 0.000 0.000 0.001
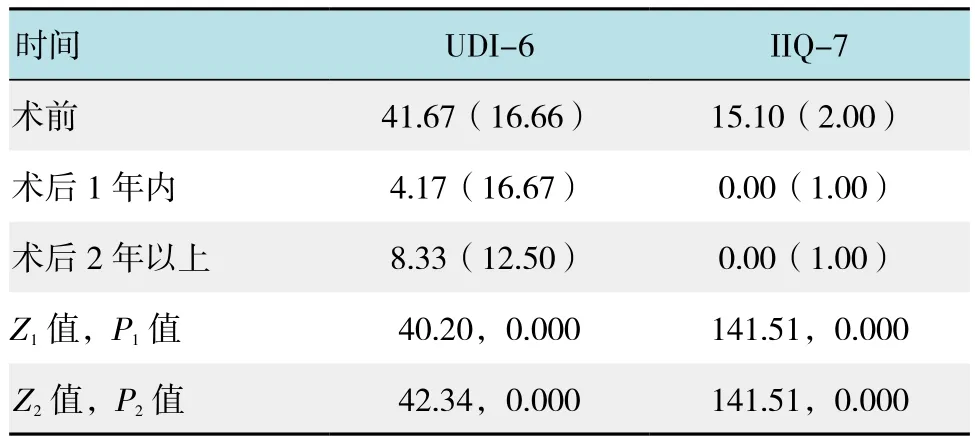
表2 手术前后尿失禁对生活质量影响的问卷评分比较[分,M(IQR)]Table 2 Comparison of UDI-6 and IIQ-7 questionnaire before and after surgery [score,M(IQR)]
2.3 患者盆底超声指标
术前及术后半年分别行会阴超声检查,选择其中与SUI相关性最高的两个指标:膀胱颈移动度(bladder neck descent,BND)和膀胱后角(retrovesical angle,RVA)作为衡量手术效果的指标。其中,BND为静息状态和Valsalva状态下的膀胱颈至耻骨联合下缘的距离的差值,RVA为近端尿道的轴线与人体中轴线的夹角。结果提示,术后BND和RVA较术前明显减小,差异有统计学意义(P<0.05),表明术后尿道高活动性降低,见表3。4例术前肛提肌裂孔增大,术后正常。
表3 手术前后盆底超声参数BND和RVA的比较 (cm,±s)Table 3 Comparison of BND and RVA before and after surgery (cm,±s)
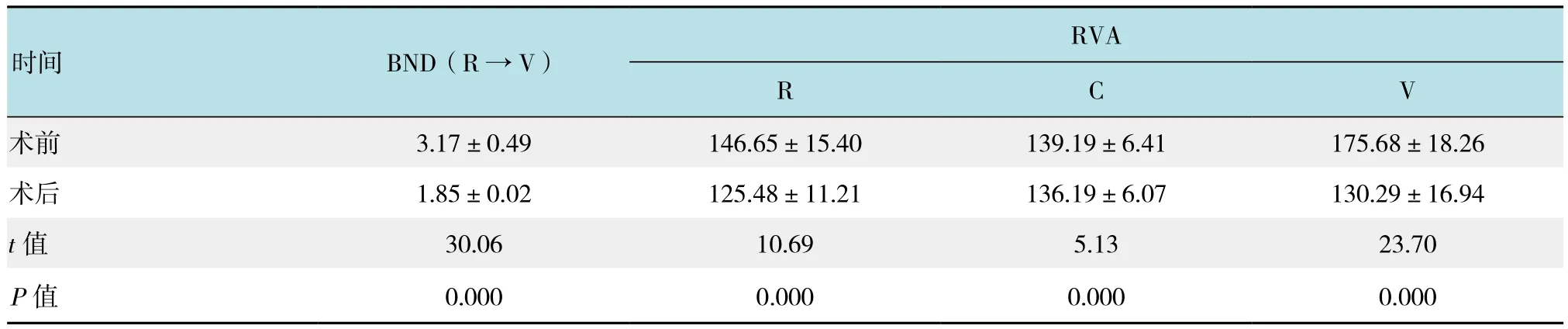
表3 手术前后盆底超声参数BND和RVA的比较 (cm,±s)Table 3 Comparison of BND and RVA before and after surgery (cm,±s)
注:R→V表示静息转变为Valsalva状态;R表示静息、C表示缩肛、V表示Valsalva状态
时间 BND(R→V)RVA R C V术前 3.17±0.49 146.65±15.40 139.19±6.41 175.68±18.26术后 1.85±0.02 125.48±11.21 136.19±6.07 130.29±16.94 t值 30.06 10.69 5.13 23.70 P值 0.000 0.000 0.000 0.000
2.4 患者尿动力学检查
31例患者术前均行尿动力学检查,结果符合 SUI。最大尿流率为(23.87±3.81)ml/s,最大膀胱压测定容量(480.16±65.73)ml,两者均正常。膀胱顺应性(22.37±5.47)ml/cmH2O,残余尿量(32.16±25.83)ml,最大尿流率时逼尿肌压力(23.23±7.41)cmH2O,功能性尿道长度(2.25±0.58)cm,最大尿道压(52.58±8.90)cmH2O,最大尿道闭合压(29.55±5.66)cmH2O,以上指标均不同程度下降。腹压漏尿点为(95.65±10.62)cmH2O。
表4 12例患者手术前后尿动力学指标比较 (±s)Table 4 Comparison of urodynamic indications before and after surgery in 12 patients (±s)
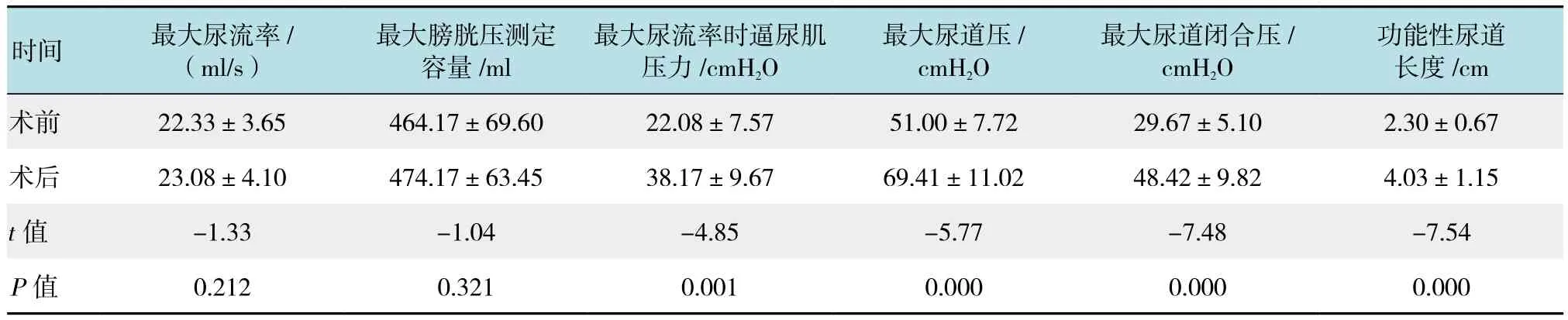
表4 12例患者手术前后尿动力学指标比较 (±s)Table 4 Comparison of urodynamic indications before and after surgery in 12 patients (±s)
功能性尿道长度/cm术前 22.33±3.65 464.17±69.60 22.08±7.57 51.00±7.72 29.67±5.10 2.30±0.67术后 23.08±4.10 474.17±63.45 38.17±9.67 69.41±11.02 48.42±9.82 4.03±1.15 t值 -1.33 -1.04 -4.85 -5.77 -7.48 -7.54 P值 0.212 0.321 0.001 0.000 0.000 0.000时间 最大尿流率/(ml/s)最大膀胱压测定容量/ml最大尿流率时逼尿肌压力/cmH2O最大尿道压/cmH2O最大尿道闭合压/cmH2O
如表4所示,术后3个月12例患者知情同意后再次复查尿动力学检查,其中包括8例术前为中度SUI患者,2例术前为OSUI患者,2例术前为轻度SUI但术后症状无改善患者。12例患者手术前后最大尿流率、最大膀胱压测定容量均无明显变化(P>0.05),最大尿流率时逼尿肌压力、功能性尿道长度、最大尿道压及最大尿道闭合压较术前上升,差异均有统计学意义(P<0.05)。
2.5 患者主观症状改善情况
31例患者术后SUI主观症状明显改善。术前29例SUI中,19例轻度患者术后症状均消失,2例仍为轻度;8例中度患者中,5例症状消失,3例在咳嗽、喷嚏时仍有漏尿,不需使用尿垫,症状改善为轻度;2例OSUI中1例术后出现轻度SUI,另1例术后无漏尿症状。6例术后轻度SUI患者,术后经尿动力学检查符合SUI,患者均认为漏尿症状对生活质量影响不大,予指导盆底肌训练及盆底电刺激治疗,无二次手术行抗SUI治疗。综上,LSC术后SUI主观症状改善率为93.10%(27/29),治愈率为82.76%(24/29),客观治愈率82.76%(24/29)。新发尿失禁占术前OSUI的50.00%。
2.6 患者并发症情况
随访12~47个月,无盆腔脱垂复发、网片侵蚀、肠梗阻、排便困难和性交疼痛等并发症。1例患者术后3个月阴道断端出现网片暴露约0.50 cm,予剪除多余网片,并雌激素软膏阴道涂抹后好转。1例患者术后1个月出现右侧下腹不适,半年后逐渐缓解。
3 讨论
POP患者不仅主诉阴道肿物脱出不适,而更多的是同时合并的排尿、排便及性功能的异常。这些症状对患者生活质量的影响经常比脱垂症状本身更为严重和难以忍受[9]。基于PETROS等[10]提出的“整体理论”,治疗盆底功能障碍的基本原理是:通过解剖复位以达到功能恢复的目的,其精髓在于支持和重建。因此,盆底重建手术的目的不仅是恢复盆腔器官的解剖位置,更重要的是恢复相关器官功能,从而改善临床症状,提高患者生活质量。
SUI是POP患者常见的合并症。据阿依帕丽·艾克木江等[11]报道,15.40%~41.60%的POP患者合并尿频、尿急等下尿路症状。PHAM等[12]也报道31.00%~60.00%的尿失禁患者合并有POP。POP与SUI有着相似的病因和发病机制,两者常合并存在。
在行盆底重建手术时,是否同时行抗SUI的手术目前仍存在争议。BRUBAKER等[13]建议行经腹行阴道骶骨固定术同时行Burch手术,可以预防术后发生SUI和阴道前壁脱垂。但带来的后果是,每预防1例术后尿失禁,可能需要多施行6~11例不必要的抗SUI手术[14],增加了手术创伤和风险。而EK等[15]则认为,POP手术联合行抗尿失禁手术可能会出现尿流率下降、排尿困难及尿潴留,而且延长了手术时间,增加了围手术期并发症的风险,增加了患者的经济负担。
本研究结果提示,31例合并轻中度SUI和OSUI的POP患者,行LSC术后脱垂症状及客观指标改善显著。该术式主要是把网片固定到骶骨前纵韧带上面,能加强Ⅰ水平支持,在确保能有效纠正盆底肌肉及筋膜结构的基础上,维持正常的阴道轴向,实现功能恢复目的。改善脱垂的同时,尿失禁的症状改善率为93.10%,主观生活质量评分及客观指标较前明显改善,无需二次手术行抗SUI治疗。SUI超声表现特点是:尿道高活动性,其中最为代表性的指标为BND和RVA[16-17],术后明显降低,表明LSC保留阴道功能的同时,网片牵拉的机械性作用恢复了膀胱的正常解剖位置,抬高了尿道膀胱颈位置;另一方面,尿道下阴道网片与机体融合形成的纤维结缔组织在一定程度上修复了尿道下阴道吊床,同时限制了BND。尿动力学指标也提示,在LSC术后,由于解剖结构的恢复和网片的存在,最大尿流率时逼尿肌压力、功能性尿道长度、最大尿道压及最大尿道闭合压均得到改善并改善了SUI症状。
本研究表明,在LSC术后,轻中度SUI主观及客观指标均得到改善。因此,不建议在LSC同时对轻中度SUI患者行预防性抗SUI手术。如在术后出现新发SUI或症状加重,可在术后3个月对患者行尿动力学检查等评估,有手术指征者再补充手术。由于本研究样本量有限,还需要进一步进行大样本、随机、前瞻性、多中心的系统研究。
