寡转移非小细胞肺癌的外科治疗策略
2018-06-05钱本鑫杨志广邵国光
钱本鑫 杨志广 李 策 邵国光
(吉林大学第一医院胸外科,吉林 长春 130021)
非小细胞肺癌(NSCLC)是全球癌症死亡的主要原因,临床研究发现约50%的患者被诊断出肺癌时已经发生了远处转移〔1〕。按照以往的观点,ⅢB、Ⅳ期的NSCLC患者被认定不具有手术意义而放弃外科治疗。这些患者大多数只接受了系统化疗,然而治疗效果往往不理想,患者的5年生存率不到1%,中位生存期仅有8~11个月〔2〕。近年来“寡转移”的概念逐渐被熟知和认可,与广泛转移不同,寡转移是肿瘤侵袭的温和阶段,主要体现为具有较少的转移灶和局限的转移器官。2017年实行的第8版肺癌分期将M1细划为三个小组:M1a(胸腔内转移)、M1b(孤立肺外器官的单一转移)、M1c(广泛转移)〔3〕,其中M1b与“寡转移”相呼应以区别广泛转移。越来越多的晚期非小细胞肺癌患者,尤其是M1b患者接受外科治疗后获得了较好的总生存时间(OS)和无进展生存期(DFS),甚至一些患者在靶向药物的辅助下可以长期生存。因此了解“寡转移”的概念及特点,系统评估患者寡转移状态,筛选适合的患者接受外科治疗显得尤为重要。本文旨在对寡转移NSCLC的外科治疗策略作一综述。
1 NSCLC寡转移的概念及特点
Hellman等〔4〕在1995年最先提出了寡转移的概念。寡转移是肿瘤侵袭能力较温和的阶段,介于局限性原发肿瘤与广泛播散之间。在这种情况下,肿瘤通常进展缓慢,这就给采用外科手段控制肿瘤进展带来可能。目前学术界对于寡转移转移灶的数量和定义没有一个明确的共识,但大多数学者认为3个或5个转移灶为分界点。患者的转移灶数量越多,往往预后越差。Hanagiri等〔5〕统计发现具有单一转移灶患者的5年生存率为50.3%,而具有两个或两个以上转移灶的患者5年生存率却仅有16.7%。寡转移按照转移发生的时间顺序可分为同时性寡转移和异时性寡转移。同时性寡转移指原发肿瘤与转移灶同时发现,而异时性寡转移指在原发肿瘤诊断2个月之后发现的转移灶,两种不同寡转移状态的NSCLC患者接受外科治疗具有不同的生存期。Ashworth等〔6〕认为同时性转移更容易得到生存获益,同时性肺内寡转移的患者具有更高的远期生存率(5年生存率为48%),而异时性转移合并N0患者的5年生存率仅36%,如果合并淋巴结转移,异时性寡转移的生存期更低(5年OS仅有14%),然而异时性转移(寡复发)的患者接受外科治疗可以得到明显的获益,其平均DFS达到20个月。寡转移可以包含许多种临床状况:1)患者在诊断时具有局限数量的转移灶;2)患者虽有多发转移灶,但经过系统治疗后,残余灶局限;3)在经过治疗后仅有1块病变进展(寡进展);4)在治疗后疾病的局限复发(寡复发)。以上几种情况,手术治疗似乎可以使寡转移患者获益。
2 NSCLC不同肺外器官的寡转移
NSCLC常见肺外转移器官为脑、肾上腺、骨、肝等,其中以脑和肾上腺最常见,其他部位如胰腺、胃肠、乳腺、肾及肌肉罕有报道。Ashworth等〔6〕回顾分析系列文献并对NSCLC寡转移位点进行了总结脑269个(36%)、肺254个(34%)、肾上腺98个(13%)、骨64个(9%)、肝18个(2%)、其他59个(8%)。Plönes等〔7〕观察到NSCLC转移至软组织能获得23.4个月的生存期,转移至脑为16.7个月,转移至肾上腺为9.5个月,而转移至骨则仅有4.3个月。不同器官寡转移的NSCLC患者接受外科治疗获得不同的生存期。2017年第4版NCCN非小细胞肺癌指南将明确的局部治疗指征扩展到脑和肾上腺以外器官的有限转移。外科治疗已经成为治疗寡转移非小细胞肺癌的一个重要方法。
2.1脑转移 脑是NSCLC患者发生肺外远处转移最常见的部位,20%的NSCLC患者最终将发生脑转移〔8〕。而NSCLC患者一旦发生脑转移,通常预后较差,中位生存期仅为7个月,这些患者通常只给予内科治疗而不是积极的外科治疗〔9〕。一些单中心的回顾性病例研究表明,NSCLC脑内寡转移接受外科治疗可以带来生存获益(见表1)〔10~15〕。当发生同时性脑内寡转移时,有观点认为应该对肺部病变进行积极的治疗(手术切除或>45GY的放疗联合化疗)。Li等〔16〕做了一个荟萃分析来探讨同时性脑寡转移NSCLC患者接受积极胸部治疗的生存获益。其研究包括了7个回顾性分析研究,共668个同时性寡转移性NSCLC患者,结果显示积极胸部治疗可以降低52%的死亡风险。接受积极胸部治疗患者的1、2、3和4年生存率分别为74.9%,52.1%,23.0%和12.6%,而没有接受积极胸部治疗的患者则为32.3%,13.7%,3.7%和2.0%。可以看出积极的胸部治在同时性脑寡转移治疗中起了重要作用,有效地延长患者的生存期。另一项研究〔11〕显示,NSCLC发生同时性脑转移的中位生存时间为12.3个月;脑内转移灶接受手术切除患者的中位生存期为15.4个月,而接受全脑放疗的患者则为11.5个月(P=0.002)。相比之下,发生异时性脑内寡转移的患者预后效果不佳。Sakamoto等〔17〕统计发现,3.2%的患者在切除原发肺部肿瘤后发生异时性脑转移并且复发后生存率差。Bae等〔18〕统计了2 382例接受手术切除原发灶的NSCLC患者,其中86例出现术后异时性脑转移,这些患者在出现脑转移后的中位生存期为11个月。Patchell等〔19〕发现手术切除脑转移灶后辅以全脑放疗(WBRT)要比仅接受全脑放疗可以取得更好的疗效。在NSCLC寡转移的治疗中,肺门及纵隔淋巴受累情况对患者的预后有较大影响。梅奥诊所对28例NSCLC同时性脑转移的研究表明,N0患者在治疗后比非N0患者具有更好的生存期(中位生存期N0患者44个月 vs N1/2患者10个月)。因此脑内转移灶采用手术切除或立体定向放射治疗可以提高NSCLC患者的生存期。有症状的脑转移患者为了防止神经后遗症,应该先接受开颅手术切除转移灶或立体定向放疗,加或不加全脑放射治疗(WBRT),后再行肺部原发灶手术〔20〕。原发肿瘤R0切除、单发转移灶、较轻的T及N分期、同时性脑转移、较短的原发肿瘤切除与颅内转移灶切除间隔时间是患者良好的预后因素,这些患者接受外科治疗可以获得较好的疗效。
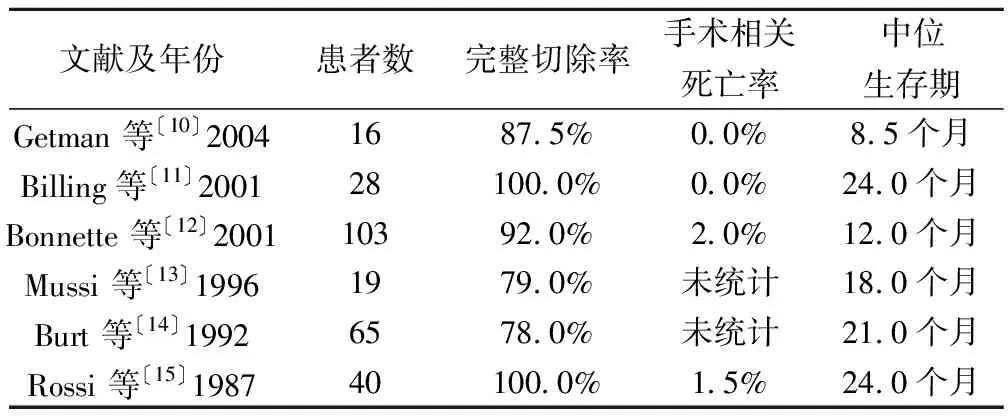
表1 非小细胞肺癌脑内寡转移接受外科治疗的预后
2.2肾上腺转移 肾上腺也是NSCLC寡转移的常见器官,约10%的NSCLC患者会发生肾上腺转移〔21〕。发生肾上腺转移时往往提示预后不良,然而近年来越来越多的患者通过外科治疗获得了十分理想的生存期。目前NSCLC肾上腺寡转移外科治疗的随机对照研究很少,多个回顾性研究报道了非小细胞肺癌肾上腺寡转移患者接受外科治疗的预后(见表2)〔22~29〕。Tanvetyanon等〔26〕进行的一项荟萃分析表明,同时性肾上腺寡转移比异时性寡转移有更短的中位生存期(同时性12个月 vs 异时性 31个月P=0.02),但是两者有相同的5年生存率(均为25%)。由此可见,无论同时性还是异时性肾上腺寡转移患者,手术治疗均应为重要的选择之一。Raz等〔27〕回顾分析了37例NSCLC肾上腺寡转移患者的临床数据,其中20例患者接受肾上腺转移灶切除,其余患者接受内科保守治疗。结果发现N0-1患者的5年生存率为52%,而N2的患者生存期皆未超过5年(P=0.008),可见外科治疗肾上腺寡转移的患者中N0-1的患者比N2的患者预后好。该项研究也显示了肾上腺转移灶位于肺原发灶同侧的患者比转移灶位于对侧的患者具有更高的5年生存率(同侧83% vs 对侧0%)。与脑转移相反,同时性的肾上腺转移的治疗策略通常是先行肺部手术,而后再处理肾上腺病变〔20〕。然而Pardo等〔29〕认为可以先行外科切除同时性肾上腺转移灶,而后再行肺部原发肿瘤切除,其团队认为先肾上腺转移灶切除并没有带来死亡率的提高,不会影响肺癌的手术效果。NSCLC肾上腺寡转移患者接受外科治疗可以得到生存获益,但仍需要进一步前瞻性研究来证实。
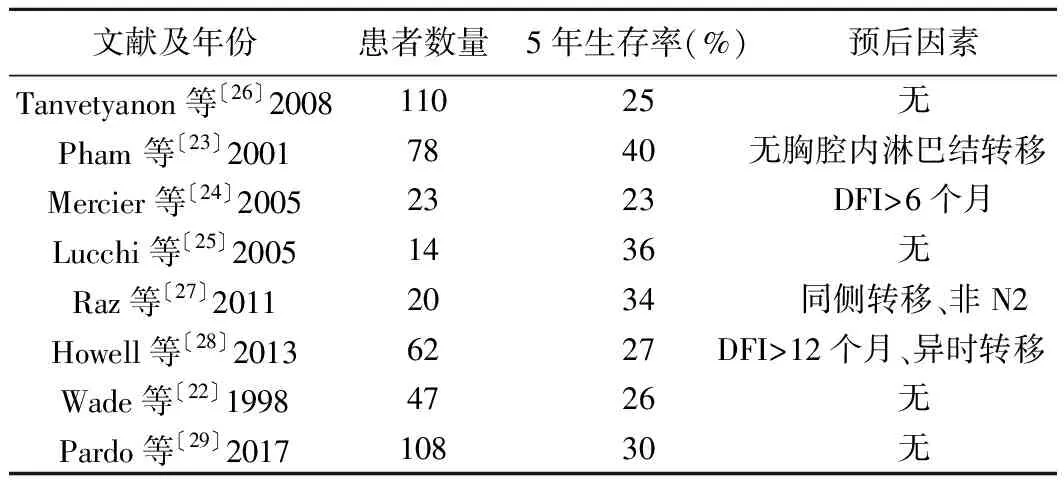
表2 NSCLC肾上腺寡转移接受外科治疗的预后
DFI:无进展生存期
2.3骨转移 Tönnies等〔30〕报道了骨转移的存在并报告了与其他转移位点相比具有更低的中位生存期(5个月 vs 40个月)。Shimada等〔31〕也报告了即使接受手术切除,NSCLC骨转移患者仍有较差的生存期,因而得出结论骨转移都具有很低的生存率。笔者认为在任何条件下骨转移都不能被视为寡转移状态。
2.4其他部位转移 NSCLC转移至胰腺、胃肠、乳腺、肾及肌肉等罕有报道,无法系统评估外科治疗的疗效,目前现有的临床经验为系统的化疗及放疗。
综上,寡转移已经不再是外科手术的禁忌,外科治疗应被列为寡转移性NSCLC患治疗的重要方法之一。筛选N0-N1患者、单发孤立转移、肾上腺或脑转移患者可以获得良好疗效。同时,当寡转移的患者具有敏感基因突变时,靶向药物应作为外科治疗后的良好补充。目前大多数文献来自病例回顾分析,还需要更多的前瞻性研究来证实外科治疗的作用并制定详细的手术适应证,来使患者得到最大的获益。
3 参考文献
1Walters S,Maringe C,Butler J,etal.Breast cancer survival and stage at diagnosis in Australia,Canada,Denmark,Norway,Sweden and the UK,2000-2007:a population-based study〔J〕.Thorax,2013;68(6):551.
2Grossi F,Kubota K,Cappuzzo F,etal.Future Scenarios for the Treatment of Advanced Non-Small Cell Lung Cancer:Focus on Taxane-Containing Regimens〔J〕.Oncologist,2010;15(10):1102.
3Goldstraw P,Chansky K,Crowley J,etal.The IASLC Lung Cancer Staging Project:Proposals for Revision of the TNM Stage Groupings in the Forthcoming (Eighth)Edition of the TNM Classification for Lung Cancer〔J〕.J Thoracic Oncol,2016;11(1):39-51.
4Hellman S,Weichselbaum RR.Oligometastases〔J〕.J Clin Oncology Official Journal of the American Society of Clinical Oncology,1995;13(1):8-10.
5Hanagiri T,Takenaka M,Oka S,etal.Results of a surgical resection for patients with stage IV non-small-cell lung cancer〔J〕.Clin Lung Cancer,2012;13(3):220-4.
6Ashworth AB,Senan S,Palma DA,etal.An individual patient data metaanalysis of outcomes and prognostic factors after treatment of oligometastatic non-small-cell lung cancer〔J〕.Clin Lung Cancer,2014;15(5):346.
7Plönes T,Osei-Agyemang T,Krohn A,etal.Surgical treatment of extrapulmonary oligometastatic non-small cell lung cancer〔J〕.Indian J Surg,2015;77(Suppl 2):1-5.
8Barnholtzsloan JS,Sloan AE,Davis FG,etal.Incidence Proportions of Brain Metastases in Patients Diagnosed (1973 to 2001)in the Metropolitan Detroit Cancer Surveillance System〔J〕.J Clin Oncol,2004;22(14):2865-72.
9Sperduto PW,Kased N,Roberge D,etal.Summary report on the graded prognostic assessment:an accurate and facile diagnosis-specific tool to estimate survival for patients with brain metastases〔J〕.J Clin Oncol,2012;30(4):419-25.
10Getman V,Devyatko E,Dunkler D,etal.Prognosis of patients with non-small cell lung cancer with isolated brain metastases undergoing combined surgical treatment〔J〕.Eur J Cardiothorac Surg,2004;25(6):1107.
11Billing PS,Miller DL,Allen MS,etal.Surgical treatment of primary lung cancer with synchronous brain metastases〔J〕.J Thoracic Cardiovas Surg,2001;122(3):548.
12Bonnette P,Puyo P,Gabriel C,etal.Surgical management of non-small cell lung cancer with synchronous brain metastases〔J〕.Chest,2001;119(5):1469-75.
13Mussi A,Pistolesi M,Lucchi M,etal.Resection of single brain metastasis in non-small-cell lung cancer:prognostic factors〔J〕.J Thoracic Cardiovas Surg,1996;112(1):146-53.
14Burt M,Wronski M,Arbit E,etal.Resection of brain metastases from non-small-cell lung carcinoma.Results of therapy.Memorial Sloan-Kettering Cancer Center Thoracic Surgical Staff〔J〕.J Thoracic Cardiovas Surg,1992;103(3):410-1.
15Rossi NP,Zavala DC,Vangilder JC.A combined surgical approach to non-oat-cell pulmonary carcinoma with single cerebral metastasis〔J〕.Resp Int Rev Thorac Dis,1987;51(3):170.
16Li D,Zhu X,Wang H,etal.Should aggressive thoracic therapy be performed in patients with synchronous oligometastatic non-small cell lung cancer? A meta-analysis〔J〕.J Thoracic Dis,2017;9(2):310.
17Sakamoto J,Sonobe M,Kobayashi M,etal.Prognostic factors for patients in postoperative brain metastases from surgically resected non-small cell lung cancer〔J〕.Inter J Clin Oncol,2014;19(1):50-6.
18Bae MK,Yu WS,Byun GE,etal.Prognostic factors for cases with no extracranial metastasis in whom brain metastasis is detected after resection of non-small cell lung cancer〔J〕.Lung Cancer,2015;88(2):195-200.
19Patchell RA,Tibbs PA,Walsh JW,etal.A randomized trial of surgery in the treatment of single metastases to the brain〔J〕.N Engl J Med,1990;322(8):494-500.
20Congedo MT,Cesario A,Lococo F,etal.Surgery for oligometastatic non-small cell lung cancer:long-term results from a single center experience〔J〕.J Thoracic Cardiovas Surg,2012;144(2):444.
21Allard P,Yankaskas BC,Fletcher RH,etal.Sensitivity and specificity of computed tomography for the detection of adrenal metastatic lesions among 91 autopsied lung cancer patients〔J〕.Cancer,1990;66(3):457-62.
22Wade TP,Longo WE.A comparison of adrenalectomy with other resections for metastatic cancers〔J〕.Am J Surg,1998;175(3):183-6.
23Pham DT,Dean DA,Detterbeck FC.Adrenalectomy as the new treatment paradigm for solitary adrenal metastasis from lung cancer.Paper presented at the 37th Annual Meeting of the Society of Thoracic Surgeons〔C〕.New Orleans:LA,2001;29-31.
24Mercier O,Fadel E,De PM,etal.Surgical treatment of solitary adrenal metastasis from non-small cell lung cancer〔J〕.J Thoracic Cardiovas Surg,2005;130(1):136.
25Lucchi M,Dini PAM,Berti P,etal.Metachronous adrenal masses in resected non-small cell lung cancer patients:therapeutic implications of laparoscopic adrenalectomy〔J〕.Eur J Cardiothorac Surg,2005;27(5):753-6.
26Tanvetyanon T,Robinson LA,Schell MJ,etal.Outcomes of adrenalectomy for isolated synchronous versus metachronous adrenal metastases in non-small-cell lung cancer:a systematic review and pooled analysis〔J〕.J Clin Oncol,2008;26(7):1142-7.
27Raz DJ,Lanuti M,Gaissert HC,etal.Outcomes of patients with isolated adrenal metastasis from non-small cell lung carcinoma〔J〕.Ann Thorac Surg,2011;92(5):1788-92.
28Howell GM,Carty SE,Armstrong MJ,etal.Outcome and prognostic factors after adrenalectomy for patients with distant adrenal metastasis〔J〕.Annals Surg Oncol,2013;20(11):3491-6.
29Pardo AF,Larraaga BI,Rivero DJ,etal.Surgical treatment of lung cancer with synchronous adrenal metastases:Adrenalectomy first〔J〕.Cirugia Espanola,2017;95(2):97-101.
30Tönnies M,Pfannschmidt J,Bauer TT,etal.Metastasectomy for Synchronous Solitary Non-Small Cell Lung Cancer Metastases〔J〕.Ann Thorac Surg,2014;98(1):249-56.
31Shimada Y,Saji H,Kakihana M,etal.Survival outcomes for oligometastasis in resected non-small cell lung cancer〔J〕.Asian Cardiovasc Thorac Ann,2015;23(8):937-44.
