产前胎儿侧脑室扩张合并异常及其临床意义
2018-05-17彭奕贤黄启涛陈翠华刘思平常清贤
彭奕贤 黄启涛 陈翠华 刘思平 常清贤
南方医科大学南方医院妇产科(广州510515)
侧脑室扩张是指产前超声提示胎儿单侧或双侧侧脑室后角的宽度≥10 mm,为最常见的胎儿神经发育异常指标,研究统计其发生率为0.78%~2.2%[1]。侧脑室扩张不伴发其他颅内外结构异常或超声软指标异常,则称为孤立性侧脑室扩张(isolated ventriculomegaly,IVM),反之为非孤立性侧脑室扩张(non⁃isolate ventriculomegaly,NIVM)[2]。NIVM 合并的颅内异常包括:Dandy⁃Walker畸形、胼胝体发育不良、脑发育不良、颅内囊肿、颅内肿瘤、蛛网膜下腔增宽等;合并的颅外畸形包括心血管发育异常、超声软指标异常、骨骼系统异常、颜面部异常等。重度侧脑室扩张的病例中常合并畸形,GAGLIOTI等[3]统计发现,60%的重度侧脑室扩张患儿中合并异常,以胼胝体发育不全和脊柱裂最常见。而轻度侧脑室扩张合并异常的报道差异较大,文献报道其发生率在10%~76%之间不等[4-5],与纳入研究的对象及对轻度侧脑室扩张的定义不同相关。ADDARIO[6]认为约50%的轻度侧脑室扩张患儿中合并异常,最常见的中枢系统异常为脊柱裂、胼胝体发育不全。NIVM预后取决于合并异常的严重程度及种类,影响着妊娠期管理,妊娠终止,宫内治疗和分娩时机。因此,本文对非孤立性侧脑室扩张患儿合并畸形类型做一具体统计,分析常见的合并畸形及其临床意义,以便更好地进行临床决策。
1 资料与方法
1.1 研究对象 2010年3月至2016年12月,因产前超声提示胎儿侧脑室扩张(单侧或双侧侧脑室宽度≥10.0 mm)到南方医院高危产科就诊的单胎妊娠孕妇298例,其中孤立性侧脑室扩张109例,非孤立性侧脑室扩张189例。所有研究对象均在作者的解释下签署书面知情同意书。
1.2 研究方法 按侧脑室宽度分为轻度组(10.0~11.9 mm)、中度组(12.0~14.9 mm)、重度组(≥15.0 mm)。按侧脑室是否合并其他异常分为IVM和NIVM。当侧脑室扩张伴其他颅内异常,或颅外各系统发育异常,或超声软指标异常时为NIVM,反之为IVM。通过超声分析统计NIVM合并的畸形类型,比较不同侧脑室宽度间合并的畸形是否存在差异。
1.3 统计学方法 采用SPSS 19.0进行数据分析,符合正态分布的计量资料以均数 ±标准差(±s)表示。计数资料用率表示,两组率的比较用χ2检验或Fisher精确概率法。等级资料采用非参数检验,两独立样本非参数检验采用Mann⁃whitney检验,多样本非参数检验采用Kruskal⁃WallisH检验。P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料 IVM者109例,轻度组65例,中度组37例,重度组7例;平均孕周为(28.50±5.49)周,平均年龄为(26.47±3.47)岁。NIVM者189例,轻度组85例,中度组78例,重度组26例;平均孕周为(25.78±5.49)周,平均年龄为(27.64.64±5.77)岁。对侧脑室扩张者进行染色体核型和基因芯片分析,检测出有意义的染色体异常21例,包括3例致病性染色体拷贝数变异,19例染色体数目异常。21例中,10例为21三体综合症,占47.62%(10/21),2例为性染色体异常,1例为19号染色体嵌合体。染色体异常者中,IVM组者有4例,占3.67%(4/109),N⁃IVM组者有17例,占8.99%(17/189)。
2.2 不同侧脑室宽度的NIVM合并异常具体分类 189例孕妇影像学结果显示合并额外异常,累及异常数目为252例。最常见合并神经系统发育异常,占37.30%(94/252);其次为超声软指标异常,占27.78%(70/252)。常合并的颅内异常包括:颅内囊肿、胼胝体发育不良、脊柱形态异常、脑发育不良、蛛网膜下腔增宽等;常合并的颅外畸形包括超声软指标异常,如左心室强光点、肾盂分离、肠管回声增强,其次为心脏发育异常、颜面部异常、泌尿系异常、骨骼系统异常等。
2.3 不同侧脑室宽度的NIVM组间合并系统异常 NIVM轻度组中发现合并影像学异常105例次,其中合并超声软标志异常发生率最高,占44.76%(47/105),其次为其他超声指标,占18.10%(19/105),主要为羊水量异常;中度组中发现异常93例次,其中合并中枢神经系统异常发生率较高,占45.16%(42/93),以颅内囊肿、胼胝体发育不全、小脑下蚓部缺失、脑发育不良、透明隔异常等为主;其次为超声软指标异常,占21.51%(20/93);重度组发现异常54例次,其中中枢神经系统异常占62.96%(34/54),主要为脊柱形态异常、胼胝体发育不良、颅内囊肿等,其次为心血管系统异常占14.81%(8/54)。见图1。
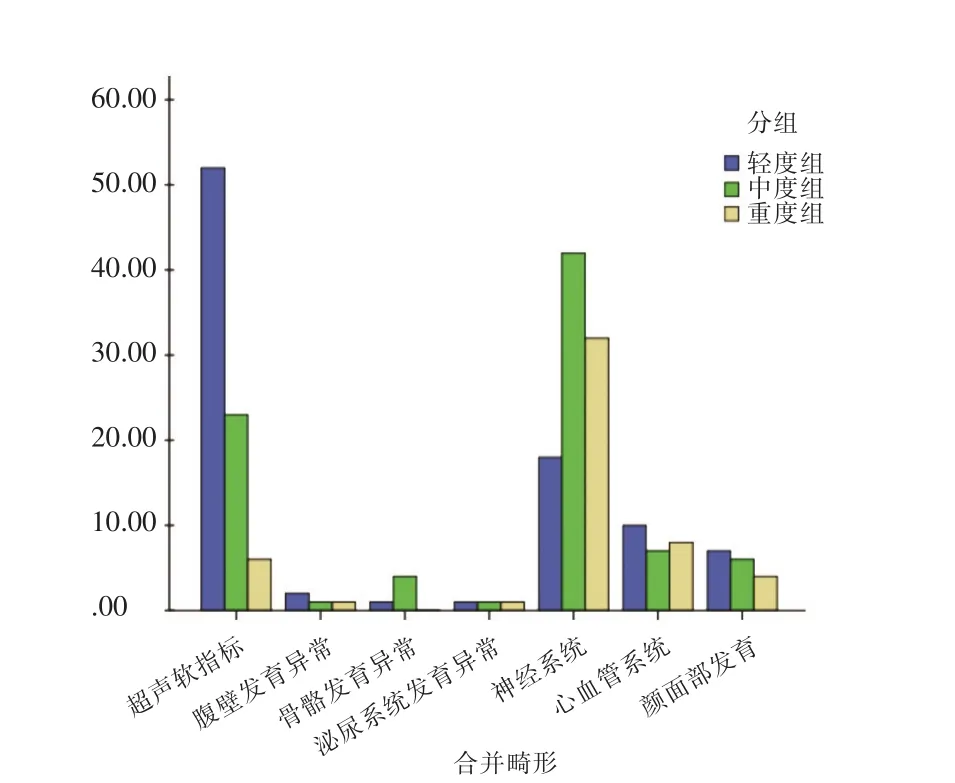
图1 不同侧脑室宽度的NIVM组间合并系统异常差异Fig.1 Different abnormalities between NIVM with different width of lateral ventricles
2.4 不同侧脑室宽度的NIVM常见合并异常间的比较 不同侧脑室宽度的NIVM合并神经系统、超声软指标异常间存在差异,差异有统计学意义。合并心血管系统异常不存在差异。见表1。
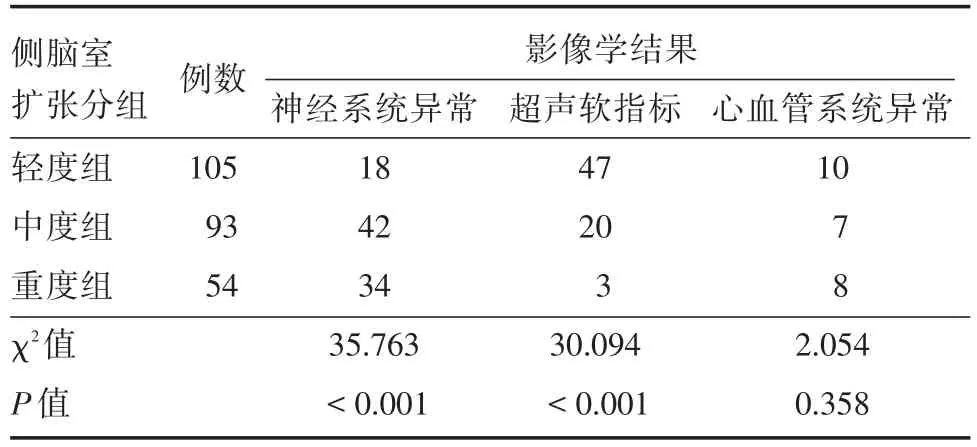
表1 不同侧脑室宽度的NIVM常见合并异常间的比较Tab.1 Comparison of common abnormality of NIVM with different width of lateral ventricles例
3 讨论
侧脑室扩张病因复杂,可能为正常变异,也可能为神经系统疾病的早期表现,或者其他系统疾病的颅内表现[7-8]。与不明原因智力低下、自闭症、多动症等疾病有一定关系,不仅影响患儿的生存率,还可导致患儿出生后的智力、语言及运动能力发育障碍[9-10]。BEEGHLY等[11]研究发现,轻度侧脑室扩张胎儿的存活率为93%,中重度侧脑室扩张胎儿的存活率为84%,若伴发其他畸形,即为NIVM,则存活率降至60%。追踪随访侧脑室扩张患儿发现,轻中度侧脑室扩张胎儿出生后神经发育迟滞的风险约为7.9%[12]。且神经发育、运动及认知功能在侧脑室扩张合并其他异常更易发生,无论是合并颅内还是颅外异常[4]。侧脑室扩张胎儿的预后与其侧脑室的宽度及是否伴发畸形密切相关[13],因此,本文对NIVM患儿合并的异常做一具体统计,以更好地进行预后判断及指导临床决策。
189例胎儿影像学显示合并额外异常,累积异常数目为252例次。最常合并神经系统发育异常(37.30%,94/252),分别为颅内囊肿、胼胝体发育不良、脑发育不良、蛛网膜下腔增宽等,提示其可能为神经系统疾病的早期表现,可影响胎儿出生后的远期发育。如胼胝体是连接大脑半球的白质中最大的部分,对与感觉、运动、视觉和认知过程(语言、抽象推理、复杂感官信息)等功能的整合非常重要。胼胝体缺失、部分发育不良或增生均会不同程度影响神经功能的发育[14]。其次常见合并超声软指标异常,占27.78%(70/252),分别为左心室强光点、肾盂分离、肠管回声增强等,这均与染色体非整倍体异常相关[15]。而染色体异常为侧脑室增宽的常见病因之一,研究报道[16]轻度IVM患儿染色体异常风险为5%~10%,而当伴发其他结构异常或超声软指标异常时,染色体异常的风险可达18%。我们研究发现经核型分析和基因芯片分析提示染色体异常者,IVM组者有4例(3.67%,4/109),N⁃IVM组者有17例(8.99%,17/189),且21三体综合症者占47.62%(10/21)。即,NIVM染色体异常的风险较IVM高,且最常为21三体综合征。
NIVM中轻度组合并超声软标志异常发生率最高,其次为胎儿其他超声异常;中度组合并中枢神经系统异常发生率较高,其次为超声软指标异常;重度组最常见合并中枢神经系统异常,其次为心血管系统异常。不同NIVM组间中枢神经系统异常、超声软标志异常、心血管系统异常发生率相对较高,对这3类异常发生率进行比较,不同NIVM组间中枢神经系统、超声软指标异常发生率存在差异,心血管系统异常发生率不存在统计学差异。这可以解释既往研究报道的轻度侧脑室扩张患儿远期中枢神经发育障碍轻,预后较好;重度侧脑室扩张患儿的远期中枢神经发育障碍较轻、中度组严重。
综上所述,染色体异常、颅内结构发育异常是侧脑室扩张患儿的重要病因。因此,当产前超声提示胎儿侧脑室扩张时,应仔细检查是否伴发其他颅内外异常或超声软指标异常,侧脑室扩张的程度越重,合并胎儿超声软指标或畸形越多,提示胎儿发生不良结局的概率越高。在排除孕妇自身因素,如TORCH感染等外,还应建议行染色体检查以确诊胎儿是否存在染色体异常。本文的不足缺乏NIVM胎儿的远期随访数据,难以准确评估不同侧脑室宽度及合并不同异常的患儿远期预后。进一步研究将对其进行定期临床(如智力量表评估)和影像学(如超声和MRI检查)随访,以便于预后评估及临床决策。
参考文献
[1] 李荣,陈银花,高修成,等.孤立性侧脑室增宽胎儿出生后智力与运动发育的研究[J].中国儿童保健杂志,2016,24(06):655⁃658.
[2] BAFFRRO G M,CROVETTO F,FABIETTI I,et al.Prenatal ultrasound predictors of postnatal major cerebral abnormalities in fetuses with apparently isolated mild ventriculomegaly[J].Pre⁃nat Diagn,2015,35(8):783⁃788.
[3] GAGLIOTI P,OBERTO M,TODROS T.The significance of fe⁃tal ventriculomegaly:etiology,short⁃and long⁃term outcomes[J].Prenat Diagn,2009,29(4):381⁃388.
[4] GAGLIOTI P,DANELON D,BONTEMPO S,et al.Fetal cere⁃bral ventriculomegaly:outcome in 176 cases[J].Ultrasound Ob⁃stet Gynecol,2005,25(4):372⁃377.
[5] 宋花蕾,陈宝江,方群,等.胎儿侧脑室增宽与染色体异常的关系[J].中国实用妇科与产科杂志,2010,26(12):925⁃928.
[6] D′ADDARIO V,ROSSI A C.Neuroimaging of ventriculomegaly in the fetal period[J].Semin Fetal Neonatal Med,2012,17(6):310⁃318.
[7] SCALA C,FAMILIARI A,PINAS A,et al.Perinatal and long⁃term outcomes in fetuses diagnosed with isolated unilateral ven⁃triculomegaly:systematic review and meta⁃analysis[J].Ultra⁃sound Obstet Gynecol,2017,49(4):450⁃459.
[8] LAM S J,KUMAR S.Evolution of fetal ventricular dilatation in relation to severity at first presentation[J].J Clin Ultrasound,2014,42(4):193⁃198.
[9] LYALL A E,WOOLSON S,WOLFE H M,et al.Prenatal isolat⁃ed mild ventriculomegaly is associated with persistent ventricle enlargement at ages 1 and 2[J].Early Hum Dev,2012,88(8):691⁃698.
[10] LOCKWOOD E G,KYRIAKOPOULOU V,MAKROPOULOS A,et al.Altered white matter and cortical structure in neonates with antenatally diagnosed isolated ventriculomegaly[J].Neuro⁃image Clin,2016,11:139⁃148.
[11] BEEGHLY M,WARE J,SOUL J,et al.Neurodevelopmental outcome of fetuses referred for ventriculomegaly[J].Ultrasound Obstet Gynecol,2010,35(4):405⁃416.
[12] PAGANI G,THILAGANATHAN B,PREFUMO F.Neurodevel⁃opmental outcome in isolated mild fetal ventriculomegaly:sys⁃tematic review and meta⁃analysis[J].Ultrasound Obstet Gyne⁃col,2014,44(3):254⁃260.
[13] LI H,LIANG H,WU H.Magnetic resonance imaging based cor⁃relation analysis between calcarine sulcus development and iso⁃lated fetal ventriculomegaly[J].Congenit Anom(Kyoto),2017,57(2):52⁃56.
[14] EDWAEDS T J,SHERR E H,BARKOVICH A J,et al.Clini⁃cal,genetic and imaging findings identify new causes for corpus callosum development syndromes[J].Brain,2014,137(6):1579⁃1613.
[15] BETHUNE M.Management options for echogenic intracardiac fo⁃cus and choroid plexus cysts:A review including Australian As⁃sociation of Obstetrical and Gynaecological Ultrasonologists con⁃sensus statement[J].Austra Radiol,2007,51(4):324⁃329.
[16] AGATHOKLEOUS M,CHAVEEVA P,POON L C,et al.Meta⁃analysis of second ⁃trimester markers for trisomy 21[J].Ultra⁃sound Obstet Gynecol,2013,41(3):247⁃261.
