头晕 恶心 睡眠增多2月余伴精神行为异常1个月
2018-05-09敖冬慧姚明任海涛倪俊崔丽英
敖冬慧 姚明 任海涛 倪俊 崔丽英
病历摘要
患者 女性,62岁,因头晕、恶心、睡眠增多2月余伴精神行为异常1个月,于2017年8月10日入院。患者2月余前(2017年5月25日)乘坐汽车途中出现头晕,恶心,呕吐胃内容物2次,自觉双下肢无力,持续不缓解,但自主行走不受影响;此后逐渐出现精神较差,睡眠增多,自发言语减少。当地医院行头部CT检查未见明显异常,临床诊断为“脑供血不足”,予氯吡格雷静脉滴注(具体剂量不详),症状无明显改善。遂转诊至上级医院,实验室检查(6月12日)血清钠131.90 mmol/L(135~145 mmol/L);头部MRI检查(6月14日)显示,左侧侧脑室后角旁新发梗死灶,双侧额叶软化灶,周围神经胶质增生(图1);MRA显示,左侧大脑后动脉轻度局限性狭窄,临床考虑“缺血性卒中”,予补钠和改善循环治疗(具体方案不详),头晕和恶心症状好转,但睡眠进一步增多,唤醒后对答切题,出现自言自语,似梦呓,间断性出现右肩抖动、右手摸索动作和反复咂嘴动作,行走时右下肢拖曳。此后嗜睡症状进一步加重,当地医院复查血清钠为122 mmol/L(7月12日),予以补钠治疗后恢复至正常水平,但临床症状无明显改善。此后出现低热,体温最高37.3℃,无咽部疼痛、咳嗽、咳痰、流涕,无尿频、尿急、腹泻,当地医院复查MRI(7月19日)显示,左侧侧脑室后角旁、第三脑室周围异常信号影(图2),间断发热,体温最高39.5℃,但无汗,伴咳嗽,胸部CT可见双下肺斑片状渗出影,予头孢曲松钠治疗(具体剂量不详)效果欠佳,高热时予物理降温后体温恢复正常,嗜睡症状进一步加重,唤醒后不识家人,自发言语明显减少且对答不切题。遂于8月2日至我院急诊就诊。体格检查:嗜睡,呼之可睁眼,对答不切题,双侧瞳孔等大、等圆,直径3 mm,对光反射灵敏,余脑神经检查未见异常;四肢肌力>3级、肌张力正常,腱反射可引出,双侧病理征阴性,颈项稍强直,颏胸距2横指。8月4日出现发热1次,体温最高38.4℃,物理降温后体温恢复正常。实验室检查:血清免疫学指标抗水通道蛋白4(AQP4)抗体阳性(1∶32);自身抗体谱抗干燥综合征A型抗体(SSA)、抗Ro52抗体弱阳性(Western blotting法),抗甲状腺过氧化物酶(TPO)抗体49.04 IU/ml(<34 IU/ml)、抗甲状腺球蛋白(TG)抗体122.10 IU/ml(<115 IU/ml)。腰椎穿刺脑脊液检查(8月7日)外观清亮、透明,压力正常,白细胞计数为8×106/L[(0~5)×106/L]、单核细胞计数8×106/L[(0~5)×106/L],蛋白定量690 mg/L(250~450 mg/L),葡萄糖和氯化物正常;细胞学白细胞计数800/0.50 ml,激活淋巴细胞阳性;髓鞘碱性蛋白(MBP)1.03 nmol/L(≤ 0.55 nmol/L),特异性寡克隆区带(SOB)阳性,抗N⁃甲基⁃D⁃天冬氨酸受体(NMDAR)抗体阳性(1∶100),抗AQP4抗体可疑阳性,副肿瘤相关抗体抗Hu、Yo、Ri抗体阴性,细菌、病毒抗体和真菌培养阴性。头部MRI增强扫描显示,下丘脑和双侧丘脑病灶强化(图3a,3b)。急诊考虑抗N⁃甲基⁃D⁃天冬氨酸(NMDA)受体脑炎,予静脉注射免疫球蛋白(IVIg)0.40 g/(kg·d),次日收入院。患者自发病以来,睡眠增多,食欲可,食量增加,若不制止可一直进食,可自主排尿、排便,深睡时偶有大小便失禁,体重无明显下降,无眼干、口干、光过敏、雷诺现象、关节疼痛、口腔和外阴溃疡等免疫性疾病相关表现。
既往史、个人史及家族史 患者既往糖尿病5年余,未规律使用胰岛素,血糖控制欠佳;30余年前遭遇车祸撞击额部(具体不详);17年前一氧化碳中毒,否认后遗症;否认毒物接触史。个人史和家族史无特殊。
入院后体格检查 患者体温36.8℃,脉搏90次/min,呼吸20次/min,节律异常(逐渐减弱和增强交替),血压为100/74 mm Hg(1 mm Hg=0.133 kPa),全身皮肤未见皮疹,未触及结节,心肺检查无明显异常,腹部膨隆,耻骨联合上方触及充盈膀胱;昏睡,疼痛刺激可睁眼,唤醒后对答不应,不能遵指令活动,无自发言语,自主张口时无口角歪斜,左侧肢体肌力>3级,右侧肢体未见明显自主活动,右上肢疼痛刺激无躲避,右下肢疼痛刺激肌力3-级,平卧位右下肢外旋,双侧Babinski征阳性,脑膜刺激征阴性;唤醒后搀扶可行走,行走时右下肢拖曳,余体格检查不合作。入院时Glasgow昏迷量表(GCS)评分为9~10分(睁眼反应2~3分,言语反应3分,肢体运动4分)。
诊断与治疗经过 患者入院后完善各项相关检查。实验室检查:血清钠130 mmol/L、血清钾3.10 mmol/L(3.50~5.50 mmol/L),空腹血糖 17.50 mmol/L(3.90~6.10 mmol/L)、糖化血红蛋白(HbA1c)为8.60%(4.50%~6.30%)、尿糖 ≥55 mmol/L,余血常规、尿常规、便常规+便潜血、肝肾功能试验、甲状腺功能试验、血清电解质、凝血功能、感染4项[乙型肝炎病毒表面抗原(HbsAg)、丙型肝炎病毒(HCV)抗体、梅毒螺旋体(TP)抗体、人类免疫缺陷病毒(HIV)抗体]均于正常值范围。免疫学指标超敏C⁃反应蛋白(hs⁃CRP)5.38 mg/L(0~3 mg/L),红细胞沉降率(ESR)61 mm/h(0~20 mm/h),抗可提取性核抗原(ENA)抗体阴性。血清肿瘤标志物筛查呈阴性。影像学检查:子宫和双侧附件超声以及胸腹盆腔CT检查未见明显异常;颈椎和胸椎MRI增强扫描未见髓内异常信号影。神经电生理学检查:脑电图显示,前部导联较多散在低至中波幅4~7 Hz慢波,以及少量散在不规则低至中波幅2~3 Hz慢波。临床诊断抗NMDA受体脑炎合并视神经脊髓炎谱系疾病。继续静脉注射免疫球蛋白0.40 g/(kg·d),连续5 d后症状无明显改善,并出现尿潴留,遂导尿,尿量较多(约4000 ml/d),尿常规尿比重 <1.005(1.005~1.030),遂静脉滴注甲泼尼龙1000 mg/d(×5 d)冲击治疗并序贯口服泼尼松60 mg/d(每2周减量5 mg至停药),以及吗替麦考酚酯1.50 g/d口服,同时予钙剂、胃黏膜保护剂和钾剂等预防激素不良反应以及积极降糖治疗。完善下丘脑⁃垂体⁃肾上腺(HPA)轴检查:血浆渗透压、尿渗透压均于正常值范围,血清胰岛素样生长因子(IGF)、生长激素(GH)、促肾上腺皮质激素(ACTH)、总皮质醇、黄体生成素(LH)、卵泡刺激素(FSH)、雌二醇、孕激素、睾酮、泌乳素(PRL)均于正常值范围。入院后次日(8月11日)出现间断性发热,体温最高38.6℃,不排除感染可能,予头孢他啶(1 g/次、3 次/d)、甲硝唑(0.50 g/次、3次/d)、环丙沙星(0.20 g/次、2次/d)静脉滴注抗感染治疗。完善病原学检查:咽拭子甲型和乙型流感病毒、EB病毒(EBV)DNA、TORCH 10项[弓形虫(TOX)、风疹病毒(RV)、巨细胞病毒(CMV)、Ⅰ型和Ⅱ型单纯疱疹病毒(HSV⁃1和HSV⁃2)]均呈阴性,血清和脑脊液流行性乙型脑炎病毒[亦称日本乙型脑炎病毒(JEV)]IgM呈阴性;降钙素原(PCT)于正常值范围;结核菌素纯蛋白衍生物(PPD)呈阳性,血清结核分枝杆菌感染T细胞斑点试验(T⁃SPOT.TB)呈阴性;发热时3次进行血培养均呈阴性;胸部CT显示,双肺间质纹理增多,双肺下叶多发淡片、索条影,考虑炎症改变可能,双侧肺门和纵隔多发小淋巴结,部分钙化。进行2次尿培养,第1次呈阴性,第2次培养出热带念珠菌、白念珠菌,考虑定殖菌感染。反复查找未发现明确感染证据,结合发热时无汗、物理降温后体温恢复正常特点,考虑中枢热可能性大,遂于8月24日停用抗生素。静脉注射免疫球蛋白、激素和免疫抑制剂联合治疗,日间睡眠逐渐减少,反应能力逐渐改善,尿量逐渐正常。8月22日复查实验室指标:血清抗AQP4抗体阴性;腰椎穿刺脑脊液外观透明、清亮,白细胞计数7×106/L,单核细胞计数6×106/L、多核细胞计数1×106/L,蛋白定量690 mg/L,葡萄糖、氯化物和乳酸均于正常值范围;细胞学白细胞计数500/0.50 ml,轻度淋巴细胞反应;细菌、病毒、真菌和结核分枝杆菌培养呈阴性;特异性寡克隆区带呈弱阳性,IgG合成率10.34 mg/24 h;髓鞘碱性蛋白1.37 nmol/L;抗NMDAR抗体阳性,抗AQP4抗体阴性。复查头部MRI,第三脑室旁病灶强化征象消失(图3c,3d)。脑电图显示,各导联多发4~7 Hz慢波、散在2~3 Hz慢波,左侧颞区可见散在1.50 Hz慢波。T细胞亚群检测,CD19+B细胞比例明显增加,遂于8月31日将吗替麦考酚酯增量至2 g/d,日间嗜睡明显改善,偶识家人,可自发简单言语。患者住院22 d,出院后3个月随访时,嗜睡症状消失,可识家人,简单言语交流,自主进食,自主大小便,独立行走,右下肢拖曳消失。
临床讨论
神经科主治医师患者老年女性,亚急性发病,临床主要表现为两组症状:精神行为异常、言语减少、不自主运动(肩部不自主抖动)、意识障碍(睡眠增多)、自主神经症状(中枢性低通气);睡眠增多、呼吸节律异常(中枢性低通气)、间断性发热(物理降温有效提示中枢热),考虑间脑综合征。既往有糖尿病病史,血糖控制欠佳,30年前有颅脑(额部)创伤史,17年前有一氧化碳中毒史但未遗留后遗症;体格检查:昏睡,压眶无睁眼,反复疼痛刺激可睁眼,睁眼后无应答,无自发言语,查体不合作;偶有自主张口,无口角歪斜,左侧肢体肌力>3级,右侧肢体无明显自主活动,右上肢疼痛刺激无躲避、右下肢疼痛刺激肌力3-级,平卧位右下肢外旋,双侧Hoffmann征和掌颏反射阳性,双侧Babinski征阳性,脑膜刺激征阴性,唤醒后可搀扶行走,行走时右下肢拖曳。实验室检查:血清钠降低,血清抗NMDAR抗体阴性、抗AQP4抗体阳性(1∶32),抗TPO抗体和抗TG抗体升高;腰椎穿刺脑脊液检查压力正常,蛋白定量轻度升高,轻度淋巴细胞反应,髓鞘碱性蛋白升高,特异性寡克隆区带阳性,抗NMDAR抗体阳性(1∶100)、抗AQP4抗体可疑阳性。头部MRI显示,左侧侧脑室后角旁长T1、长T2异常信号影,逐渐进展为第三脑室旁、丘脑和下丘脑长T1、长T2异常信号影,增强扫描可见丘脑和下丘脑病灶较前扩大且呈强化征象。定位诊断:(1)睡眠增多、呼吸节律异常(中枢性低通气)、中枢热定位于下丘脑。(2)病程初期精神较差、自发语言减少,后期出现精神行为异常(包括自言自语、摸索动作和咂嘴动作)定位于更广泛的大脑皮质,目前的缄默状态、摸索动作和咂嘴动作提示边缘系统尤其是额叶受累。(3)右侧肢体无力、双侧Babinski征阳性定位于双侧锥体束,右侧显著,MRI显示的左侧基底节区内囊膝部和后肢异常信号可以解释右侧肢体肌力下降和右侧病理征阳性,但左侧病理征阳性无明确影像学病灶,结合早期出现双下肢肌力下降和尿潴留,提示脊髓病变可能,由于不能配合感觉系统检查,需完善颈椎和胸椎MRI增强扫描以排除脊髓病变。定性诊断:患者老年女性,呈亚急性发病,临床主要表现为两组症状,一组为精神行为异常、言语减少、可疑不自主运动(肩部不自主抖动)、意识障碍(睡眠增多)、自主神经症状(中枢性低通气),结合脑脊液抗NMDAR抗体阳性(1∶100),符合抗NMDA受体脑炎的诊断标准;另一组为睡眠增多、中枢性低通气、中枢热,考虑间脑综合征,结合血清抗AQP4抗体阳性(1∶32),诊断为视神经炎谱系疾病。抗NMDA受体脑炎的年轻女性多合并畸胎瘤,但该例患者发病年龄较晚,胸腹盆腔CT检查未见明显异常,考虑肿瘤可能性较小。患者抗NMDAR抗体和抗AQP4抗体均呈阳性,甲状腺相关抗体亦呈阳性,提示免疫介导的发病机制,应完善自身抗体谱检测以排除其他系统性免疫性疾病。鉴别诊断:(1)双侧丘脑病灶、夏季发病应注意与日本乙型脑炎相鉴别,后者发病时通常有高热,该例患者病程中后期间断性发热不支持,血清和脑脊液抗JEW抗体均呈阴性亦不支持。(2)偏中线结构的病灶应警惕胶质瘤和淋巴瘤,该例患者颅内病灶无明显占位效应,抗NMDAR抗体和抗AQP4抗体均呈阳性为不支持点。
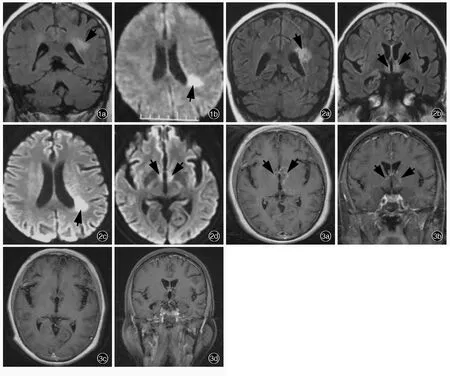
图1 头部MRI检查(2017年6月14日)所见 1a 冠状位FLAIR成像显示,左侧侧脑室旁高信号影(箭头所示) 1b 横断面DWI显示,左侧侧脑室旁高信号影(箭头所示) 图2 头部MRI检查(2017年7月19日)所见 2a,2b 冠状位FLAIR成像显示,左侧侧脑室后角旁和第三脑室旁新发高信号影(箭头所示) 2c,2d 横断面DWI显示,左侧侧脑室后角旁和第三脑室旁新发高信号影(箭头所示) 图3 头部增强MRI检查所见 3a 治疗前横断面增强T1WI显示,第三脑室旁病灶呈强化征象(箭头所示),左侧侧脑室旁病灶无强化征象 3b 治疗前冠状位增强T1WI显示,第三脑室旁病灶呈强化征象(箭头所示),左侧侧脑室旁病灶无强化征象 3c 治疗后横断面增强T1WI显示,第三脑室旁病灶强化征象消失 3d 治疗后冠状位增强T1WI显示,第三脑室旁病灶强化征象消失Figure 1 Brain MRI findings(June 14,2017) Coronal FLAIR showed left lateral periventricular high⁃intensity lesion(arrow indicates,Panel 1a).Axial DWI showed left lateral periventricular high⁃intensity lesion(arrow indicates,Panel 1b). Figure 2 Brain MRI findings(July 19,2017) Coronal FLAIR showed new high⁃intensity lesions at the dorsal horn of left lateral periventricle and beside the third ventricle(arrows indicate;Panel 2a,2b).Axial DWI showed new high⁃intensity lesions at the dorsal horn of left lateral periventricle and around the third ventricle(arrows indicate;Panel 2c,2d). Figure 3 Brain enhanced MRI findings Axial enhanced T1WI before treatment showed enhancement sign beside the third ventricle(arrows indicate),but no enhancement sign beside the left lateral periventricle(Panel 3a).Coronal enhanced T1WI before treatment showed enhancement sign beside the third ventricle(arrows indicate),but no enhancement sign beside the left lateral periventricle(Panel 3b).Axial enhanced T1WI after treatment showed enhancement sign beside the third ventricle disappeared(Panel 3c). Coronal enhanced T1WI after treatment showed enhancement sign beside the third ventricle disappeared(Panel 3d).
神经科教授患者老年女性,亚急性发病,进行性加重,病程2月余。初期表现为头晕等非特异性症状,伴睡眠增多,后期出现精神行为异常。体格检查:昏睡,唤醒困难,唤醒后对答不切题,查体不合作,双眼球回避,左上肢可见阵发性不自主抖动,右侧肢体轻偏瘫,双侧Hoffmann征和掌颏反射阳性,双侧Babinski征阳性。定位诊断:体温调节异常、睡眠周期改变、呼吸变化等,考虑下丘脑和间脑病变;尿潴留、早期无明显意识障碍,提示脊髓病变。定性诊断:临床表现为突出的精神行为异常、意识障碍,提示脑病或脑炎,影像学最初表现为脑室旁病灶,逐渐累及丘脑、第三脑室旁伴强化征象,提示发生时限不一致,结合脑脊液抗NMDAR抗体阳性,首先考虑抗NMDA受体脑炎,但抗NMDA受体脑炎影像学表现通常较轻微且无特异性,局灶性神经系统损害症状不突出,该例患者影像学表现为典型室管膜周围病变,临床突出表现为间脑综合征和可疑脊髓受累,血清抗AQP4抗体阳性支持视神经脊髓炎谱系疾病的诊断。我们研究团队既往发现,抗NMDA受体脑炎可以合并其他自身免疫性疾病[1]。因此,明确诊断为抗NMDA受体脑炎合并视神经脊髓炎谱系疾病。鉴别诊断方面,血清红细胞沉降率升高,甲状腺相关抗体、抗Ro52抗体、抗SSA抗体等多种自身抗体阳性,应注意与系统性免疫性疾病,如干燥综合征(SS)相鉴别,但抗SSA抗体阴性(双向扩散法)为不支持点;PPD试验呈阳性,MRI增强扫描颅内病灶呈强化征象,应注意与结核病等中枢神经系统感染相鉴别,但中国人群PPD试验阳性的结核病常见,且该例患者抗NMDAR抗体和抗AQP4抗体均呈阳性高度提示免疫性疾病;顽固性低钠血症和低钾血症应警惕副肿瘤综合征,但该例患者经补钠、补钾治疗后血清钠和血清钾恢复正常,且急骤起病、进展迅速,均为不支持点。
放射科医师抗NMDA受体脑炎患者头部MRI通常无特异性,亦可无明显异常,或仅散在皮质和皮质下点片状T2WI和FLAIR成像高信号,部分可见边缘系统病灶,少数兼有中枢神经系统脱髓鞘病变特点,白质或脑干、脊髓受累。该例患者MRI无边缘系统受累表现,病灶主要位于左侧侧脑室旁和第三脑室旁,伴轻度强化,这种主要累及室管膜周围的病灶符合视神经脊髓炎谱系疾病的影像学特点。
讨 论
抗NMDA受体脑炎是自身免疫性脑炎的最主要类型,根据2016年Graus等[2]的标准,该例患者的精神行为异常、言语减少、不自主运动、意识障碍和中枢性低通气均符合抗NMDA受体脑炎的典型临床表现,结合脑脊液抗NMDAR抗体阳性(1∶100)、无明确感染和肿瘤等证据,抗NMDA受体脑炎诊断明确。2015年国际视神经脊髓炎诊断小组(IPND)制定新的视神经脊髓炎谱系疾病(NMOSDs)诊断标准,分为抗AQP4抗体阳性和阴性两种类型[3];该例患者的睡眠增多、呼吸节律异常(中枢性低通气)、中枢热均符合间脑综合征的6组核心临床症候之一,影像学表现为典型室管膜周围病灶伴强化征象,结合血清抗AQP4抗体阳性(1∶32),故抗AQP4抗体阳性的神经节脊髓炎谱系疾病诊断明确。该例患者早期出现双下肢无力和尿潴留,体格检查双侧病理征阳性提示脊髓病变,但颈椎和胸椎MRI未见明确病灶,脊髓炎证据不足,尚待随访观察。
近年来,随着神经元抗体谱系的扩展和抗体检测技术的发展,多重抗体阳性的报道逐渐增多。总体而言,自身免疫性脑炎的多重抗体阳性较为少见,抗NMDA受体脑炎合并抗AQP4抗体阳性的病例更为罕见。2014年,Titulaer等[4]报告9例抗AQP4抗体阳性的抗NMDA受体脑炎患者,其中5例为抗NMDA受体脑炎患者合并抗AQP4抗体阳性、4例为抗NMDA受体脑炎前或恢复后抗AQP4抗体阳性。国内报道的2例患者抗NMDAR抗体和抗AQP4抗体均呈阳性,临床表现和抗体滴度并不完全符合抗NMDA受体脑炎和视神经脊髓炎谱系疾病的诊断标准[5⁃6]。该例患者表现为两种疾病典型临床症状和影像学的叠加,脑脊液抗NMDAR抗体和血清抗AQP4抗体同时呈高滴度阳性,抗NMDA受体脑炎和视神经脊髓炎谱系疾病诊断明确。抗AQP4抗体主要攻击星形胶质细胞表面的水通道蛋白,抗NMDAR抗体主要攻击海马和前额叶皮质神经元,两种疾病叠加是并存现象还是存在共同发生机制尚不清楚,结合该例患者同时合并甲状腺相关抗体、抗Ro52抗体、抗SSA抗体等多种自身抗体阳性且免疫抑制治疗有效,推测可能与体内免疫系统激活导致交叉免疫反应有关,其机制尚待进一步研究。
2014年,Titulaer等[4]报告23例抗NMDA受体脑炎合并视神经脊髓炎谱系疾病患者,发现抗NMDA受体脑炎合并抗AQP4抗体阳性的视神经脊髓炎谱系疾病时,视神经脊髓炎症状更严重,病残率更高,可能与抗NMDAR抗体介导可逆性损伤,而抗AQP4抗体通过补体介导、细胞免疫致不可逆性损伤有关,建议予以积极治疗。该例患者静脉注射免疫球蛋白后临床症状改善不明显,桥接激素冲击和序贯疗法以及免疫抑制剂治疗后病情好转,支持积极的免疫治疗可以使患者获益。
[1]Ren HT,Yang XZ,Guan HZ,Gao XY,Peng B,Zhu YC,Cui LY.Clinical analysis of autoimmune encephalitis with co⁃existence of multiple anti⁃neuronal antibodies[J].Zhonghua Shen Jing Ke Za Zhi,2016,49:21⁃25[.任海涛,杨洵哲,关鸿志,高鑫雅,彭斌,朱以诚,崔丽英.多重抗神经元抗体阳性的自身免疫性脑炎临床分析[J].中华神经科杂志,2016,49:21⁃25.]
[2]Graus F,Titulaer MJ,Balu R,Benseler S,Bien CG,Cellucci T,Cortese I,Dale RC,Gelfand JM,Geschwind M,Glaser CA,Honnorat J,Höftberger R,Iizuka T,Irani SR,Lancaster E,Leypoldt F,Prüss H,Rae⁃Grant A,Reindl M,Rosenfeld MR,Rostásy K,Saiz A,Venkatesan A,Vincent A,Wandinger KP,Waters P14,Dalmau J.A clinical approach to diagnosis of autoimmune encephalitis[J].Lancet Neurol,2016,15:391⁃404.
[3]Wingerchuk DM,Banwell B,Bennett JL,Cabre P,Carroll W,Chitnis T,de Seze J,Fujihara K,Greenberg B,Jacob A,Jarius S,Lana⁃Peixoto M,Levy M,Simon JH,Tenembaum S,Traboulsee AL,Waters P,Wellik KE,WeinshenkerBG;International Panel for NMO Diagnosis.International consensus diagnostic criteria for neuromyelitis optica spectrum disorders[J].Neurology,2015,85:177⁃189.
[4]Titulaer MJ,Höftberger R,Iizuka T,Leypoldt F,McCracken L,Cellucci T,Benson LA,Shu H,Irioka T,Hirano M,Singh G,Cobo Calvo A,Kaida K,Morales PS,Wirtz PW,Yamamoto T,Reindl M,Rosenfeld MR,Graus F,Saiz A,Dalmau J.Overlapping demyelinating syndromes and anti⁃N ⁃methyl⁃D ⁃aspartate receptor encephalitis[J].Ann Neurol,2014,75:411 ⁃428.
[5]Huang LJ,Deng CC,Li DY,Xiong YJ,Zhang SM,Huang XJ.A case of neuromyelitis optica combined with anti⁃NMDA receptor encephalitis[J].Zu Zhong Yu Shen Jing Ji Bing,2017,24:18⁃20[.黄梁江,邓春初,李大勇,熊永洁,张苏明,黄晓江.视神经脊髓炎合并抗 N⁃甲基⁃D⁃天冬氨酸受体脑炎1例[J].卒中与神经疾病,2017,24:18⁃20.]
[6]Zhao J,Lü H,Wang ZX,Hao HJ,Gao F,Yuan Y,Huang YN.A case of anti⁃NMDA receptor encephalitis with positive AQP⁃4[J].Zhonghua Nei Ke Za Zhi,2015,54:340⁃341.[赵 娟, 吕 鹤,王朝霞,郝洪军,高枫,袁云,黄一宁.抗 N⁃甲基⁃D⁃天冬氨酸受体脑炎合并血清水通道蛋白 4抗体阳性一例[J].中华内科杂志,2015,54:340⁃341.]
