尿毒症血液透析患者骨密度动态变化的影响因素分析
2018-03-30胡波李蓓睿孙纷纷
胡波,李蓓睿,孙纷纷
(攀钢集团总医院肾内科,四川 攀枝花 617000)
维持性血液透析(maintenance hemodialysis,MHD)患者发生骨折的危险性较普通人群有数倍的增加[1]。在普通人群中骨密度(bone mineral density,BMD)可以预测多达70%的骨折风险,并且BMD值每降低一个标准差(SD)则会增加两倍的骨折风险[2], 髋部BMD的降低是MHD患者致死的独立影响因素[3]。现有大量文献证实MHD患者的BMD异常与普通人群相比明显增高,MHD患者BMD降低越来越受大家所重视,目前国内外有较多学者对MHD患者BMD进行了横断面的研究。本研究完成对70名MHD患者临床观察18个月,通过回顾性分析了解MHD患者BMD自身变化规律及其影响因素。
1 对象和方法
1.1 研究对象
2015年8月至2017年2月,对攀钢总医院透析中心70例MHD患者进行了18个月临床观察,男性47例,女性23例;原发病:慢性肾炎41例,糖尿病肾病14例,高血压肾病6例,其他9例;年龄26.3~80.5岁,平均(54.46±13.17)岁,透析龄3~256个月,中位数(30.2±51.58)。
所有患者明确诊断为慢性肾衰竭尿毒症期,年龄超过25周岁,规律血透3个月以上,自愿参与本实验;以下患者在选择前以及观察中被排除:①严重心、肺、肿瘤、严重感染等疾病;②卧床或不能独立行走及1年内有骨折病史;③前后6个月内长期使用糖皮质激素;④使用双磷酸盐治疗。
1.2 研究方法
1.2.1 骨密度的测定 本组资料以双能X 射线(dual-energy X-ray absorptiometr,DEXA)前后两次检测患者髋部BMD,使用相同骨密度仪(法国,Lunar)、同一名技术人员。患者的 BMD 值与本仪器所测的同民族、同地区、同性别正常人青年组(峰值骨量组)的平均值比较所得的标准差,用 T 值表示。 按1994年WHO推荐的骨质疏松T评分法为诊断标准,即现在通常用T—Score(T值)表示,T值>-1.0SD为正常; T值≤-1.0SD为骨量减少。
1.2.2 资料收集和整理 一般资料包括患者的年龄、性别、开始血透时间等;收集观察前后空腹生化指标(日立7600全自动生化仪),记录血清钙(Ca)、血清磷(P)、血清肌酐(Cre)、血清白蛋白(ALB)以及全段甲状旁腺激素(iPTH)(电化学发光方法
1.2.3 治疗方式 所有患者采用碳酸盐透析液,4008S/B机器,低分子肝素钠抗凝,透析液流量500 mL/min。血流量200~250 mL/min;透析液钙浓度1.5 mmol/L;均使用高通透析150H(欧赛,成都)或者17R(GAMBRO 瑞典)。每周血透2-3次,每月透析滤过(HDF)、血液灌流(珠海键帆 130)各两次。低磷饮食、每月定期检测钙磷等生化指标,每3月检测iPTH;并根据结果给予碳酸钙(钙尔奇 D)、醋酸钙(的灵)或者碳酸镧控制血磷,并根据钙、磷、 IPTH 不同,选择盖三淳常规剂量口服或冲击治疗[4]。
1.3 分组
(1)将70例患者按观察前、后分为两组,分别比较两组BMD、血钙、血磷、血iPTH、血清肌酐和白蛋白。(2)BMD是否降低分组:根据患者前后两次BMD的T值的变化,BMD降低(观察后BMD的T值<观察前BMD的T值)的患者分为降低组、BMD未降低(观察后BMD的T值≥观察前BMD的T值)的患者分为未降低组。分别比较两组的年龄、性别、透析龄、观察前血钙、血磷、iPTH、CRE、BMD、观察后血钙、血磷、iPTH。
1.4 统计学分析
2 结果
2.1 观察前后基线分析
70例患者观察前BMD的T值平均(-0.94±1.16),观察后平均(-1.16±1.05),观察后与观察前比较BMD的T值有显著下降(P=0.001),患者平均每名患者降低(0.23±0.37)SD;观察后与观察前比较患者血钙显著降低、血磷显著升高、iPTH显著升高,差异均具有统计学意义(P=0.001);而观察后的血清肌酐、血清白蛋白与观察前无明显变化(P>0.05)见表1。


各项指标观察前观察后P值Ca(mmol/L)2.3±0.272.23±0.240.001P(mmol/L)1.66±0.451.74±0.320.001iPTH(pg/L)26200±626.75608.09±976.750.001CRE(μmol/L)1145.77±347.891077.09±96.780.135ALB(g/L)38.65±3.4939.09±1.040.553BMD的T值-0.94±1.16-1.16±1.050.001
注:iPTH呈偏态分布。
2.2 BMD降低分组分析
观察18个月发现70例患者中有45例BMD的T值较前降低(64.3%),25例BMD的T值较前未降低(35.7%)。两组比较发现年龄、透析龄以及观察前血磷、肌酐、BMD的T值具有明显差异(P<0.05);而观察前血钙、观察后血钙、血磷、iPTH无显著性差异(P>0.05)。降低组与未降低组比较,降低组的年龄、观察前BMD的T值大于后者,而透析龄、血磷、血肌酐、iPTH小于后者。见表2。
2.3 观察后骨密度相关因素分析
通过对观察后BMD T值与相关因素如年龄、透析龄、观察前CRE、观察前iPTH、观察前BMD的T值、观察后P、观察后iPTH进行相关性分析,观察后BMD与观察后血清磷(r=0.236,P=0.048)、观察前iPTH均呈正相关(Z=0.281,P=0.018),与患者年龄呈负相关(r=-0.435,P=0.001)。见表3。
2.4 BMD变化的线性相关因素分析
将骨密度T值前后差值(△T)作为因变量与年龄、透析龄、观察前CRE、观察前iPTH、观察前BMD的T值、观察后P、观察后iPTH进行线性相关性分析,发现BMD变化值(△T)与透析龄(Z=0.288,P=0.015)正相关;与观察前BMD的T值负相关(r=-0.437,P=0.001);与观察前血清CRE呈负相关(r=-0.318,P=0.007),见表4。

表2 根据骨密度是否降低分组检验
注:iPTH、透析龄呈偏态分布,其余正态分布。

表3 观察后BMD的线性相关因素分析
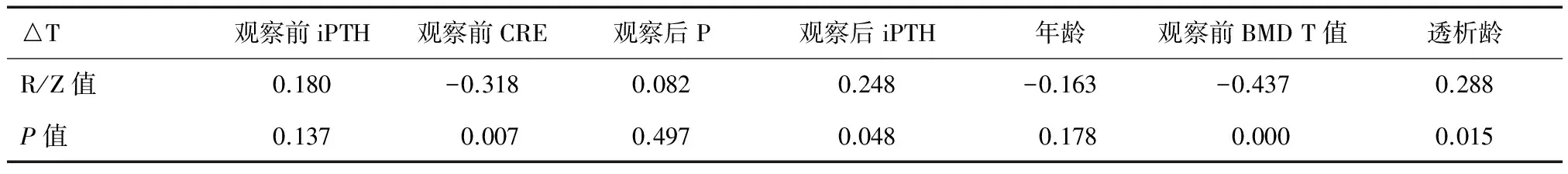
表4 观察前后骨密度变化值的线性相关因素分析
3 讨论
维持性血透(MHD)患者因肾功能不全常伴有严重的慢性肾脏病矿物质骨代谢紊乱(CKD-MBD),并且CKD-MBD伴低BMD不仅增加患者的骨折风险,同时也是血透患者病死率升高的独立危险因素[5-6]。既往文献往往通过横断面调查,对MHD伴低骨量或者MHD伴骨质疏松的发生率以及相关因素进行大量研究。本文通过18个月临床观察,对观察前后骨密度自身变化情况进行了回顾性分析。70例患者中有45例BMD的T值较前降低,观察后BMD的T值下降具有显著性,平均下降0.23SD,同时发现低钙高磷、iPTH升高呈明显加重。通过本研究发现,虽然尽量充分透析、规范药物治疗,随着透析时间延长,钙磷代谢异常及骨密度降低仍持续加重。所以进一步证实,随着透析时间的延长,骨矿物质代谢紊乱伴低密度骨病的现象越发明显[7]。
研究MHD患者自身BMD降低的相关因素,对防止MHD患者出现低骨量及骨质疏松,或者防止BMD异常进一步加重意义重大。本资料显示,骨密度降低组患者具有年龄较大、基础BMD相对较高、透析时间较短的特点。在普通人群中年龄是影响BMD的重要因素为大家所熟知,在MHD患者中,年龄同样是重要影响因素,并且预示年龄越大的MHD患者BMD可能更容易继续降低。观察末期的BMD与透析龄的横断面研究中显示无明显的相关性,与Ersoy等[8]学者的观点相一致,但在分组分析以及BMD降低相关因素分析中,提示透析龄短的患者BMD流失可能更为明显。现有文献中鲜有报道,血清肌酐与BMD的关系既往也较少提及。刚开始透析的患者残余肾功能相对较好,所以血清肌酐值往往更低,但此时往往伴有更为严重的营养不良、电解质紊乱、酸中毒等加重骨质流失的因素。透析龄相对较短的患者BMD可能更高,并且透析龄相对较短的患者可能继发性甲旁亢甚至钙磷代谢紊乱的程度往往较低,以至于我们对此重视不足。故本研究结果显示,透析龄短的患者BMD的流失更为明显。
钙磷是骨骼结构的重要物质,PTH是机体内调控钙、磷代谢及骨转换的重要肽类激素之一,现普遍认为,CKD-MBD导致的多种骨病病变均可导致骨量的减少[9]。本资料中,观察后BMD与观察前IPTH、同期的血清磷具有相关性;在根据BMD是否降低的分组分析中,BMD降低组的观察前血磷更低;观察前后IPTH均低于未降低组但无显著性差异。提示低磷可能是BMD降低的危险因素,而血钙与BMD无明确的相关性,而国外学者Ito等[10]以及国内学者刘红等[11]对459例MHD患者横断面研究也得出相同的结论。笔者分析可能是血清钙在饮食、药物、透析等因素的影响下,往往在一定范围内波动,难以反应一段时间的真实水平。
透析龄越长,患者PTH升高越明显,本资料中透析龄与骨密度呈正相关,同时在分组分析以及骨密度变化值的相关性分析中,也提示高PTH对BMD呈现保护作用,甚至PTH与BMD的变化呈正相关。在CKD患者中通常认为,甲状旁腺激素会刺激破骨细胞的活性增强,骨吸收增加,导致BMD降低[12];在未针对CKD患者的研究中,PTH调控骨的生长主要通过促进骨形成[13-15];也有学者认为,PTH是骨代谢的一个间接标志物,对骨骼密度预测的特异性不高,不能反映骨代谢的真实状况[16]。我们知道IPTH对BMD具有双向作用,不同片段对骨骼代谢的作用不同,并且对不同骨病病理类型影响不一[17];总之,PTH对MHD患者BMD的影响机制较为复杂,本组资料样本量较少,未能排除药物干预,也未根据患者骨病病理类型进行相关研究; 故PTH对MHD患者中BMD影响尚需要进一步研究。
综上所述,通过临床动态观察发现,MHD患者钙磷IPTH代谢障碍、骨量流失普遍存在并持续加重;患者透析早期、BMD基础值较为正常时BMD流失更为明显,血清肌酐、血清磷以及PTH可能与骨密度的变化具有相关性,而PTH对骨骼的影响与现有观点并不一致。本研究认为,MHD患者BMD降低的机理复杂、影响因素较多,早期重视及干预对防止MHD患者BMD降低尤为重要。
[1] Jamal SA.Nickolas TL.Bone imaging and fracture risk assessment in kidney disease[J].Curr Osteoporos Rep,2015,13(3):166-172.
[2] Kanis JA,Borgstrom F,de Laet c,etal.Assessment of fracture risk[J].Osteoporosis Int,2005,16:581-589.
[3] Disthabanchong S,Jongjirasiri S,Adirekkiat S,etal.Low hip bone mineral density predicts mortality in maintenance hemodialysis patients:a five year follow up study[J].Blood Purif,2014,37(1):33-38.
[4] 王莉,李贵森,刘志红,等.中华医学会肾脏病学分会《慢性肾脏病矿物质和骨异常诊治指导》[J].肾脏病与透析移植杂志,2013,22(6):554-559.
[5] Rachner TD,Khosla S,Hofbauer LC.Osteoporosis:now and the future[J].Lancet,2011,377(9773):1276-1287.
[6] Tentori F,McCullough K,Kilpatrick RD,elal.High rates of death and hospitalization follow bone fracture among hemodialysis patients [J].Kidney Int,2014,85(1):166-173.
[7] 常安瑾,钱莹,陈晓农,等.维持性血液透析患者低骨密度发生及相关因素研究[J].上海交通大学学报(医学版) ,2016,36(1) :59-64.
[8] Ersoy FF,Passadakis PP,Tam P,etal.Bone mineral density and its correlation with clinical and laboratory factors in chronic peritoneal dialysis patients[J].J Bone Miner Metab,2006,24(1):79-86.
[9] Linclberg JS,Moe SM.Osteopomsis in endstate renal disease.Semin Nephrol,1999,19(2):115-122.
[10] Ito S,Ishida H,Uenishi K,etal.The relationship between habitual die tary phosphorus and calcium intake,and bone mineral density in young Japanese women:across-sectionalstudy[J].Asia Pac J Clin Nutr,2011,20(3):411-417.
[11] 刘红,常明,刘书馨,等.459例维持性血液透析患者骨密度相关因素的研究 临床肾脏病杂志,2016,16(2) 87-91.
[12] Kemi VE,Karkkainen MU,Lamberg-Allardt CJ.High phosphorus intakes acutely and negatively affect Ca and bone metabolism in a dose-dependent manner in healthy young females [J].Br J Nutr,2006,96(3):545-552.
[13] Qin L,Qiu P,Wang L,etal.Gene expression profiles and transcription factors involved in parathyroid hormone signaling in osteoblasts revealed by micmarray and bioinformatics[J].J Biol Chem,2003,278:19723-19731.
[14] Swarthout JT,D AloIlzo RC,Selvamurogan N,etal.Parathyroid hormone-dependent signaling pathways regulating genes in bone cells[J].Gene.2002,282:1-17.
[15] Umayahara Y,Billiard J,ji C,etal.CCAAT/enhancer-binding protein delta is a critical regulator of insulin-like growth factor-I gene transcription in osteoblasts[J].J Biol Chem,1999,274:10609-10617.
[16] 王艳华,朱秀菊,等.维持性血液透析患者骨密度变化特点及影响因素分析,国际检验医学杂志:2016,37(23):3295-3297.
[17] 陈慧敏,王宁宁,等.甲状旁腺激素的不同片段—慢性肾脏病-矿物质和骨异常多学科诊疗的新靶点[J].中华肾脏病杂志,2017,33(8):636-640.
