极早产儿和/或极低出生体重儿对青少年时脑体积影响的Meta分析
2018-01-23吴成君曹一翀马雪霞杨印祥
吴成君 曹一翀 马雪霞 杨印祥 栾 佐
随着医疗技术的进步,胎龄≤32周的极早产儿和出生体重≤1 500 g的极低出生体重儿的存活率显著提高,然而,他们的脑发育与足月正常出生体重儿有明显差距,表现为大脑和小脑结构的多种特异性改变和神经功能方面的缺陷[1~3]。由于髓鞘形成过程受到影响,使得极早产和极低出生体重儿的脑白质改变明显,且往往与脑皮质的改变同时存在[4, 5]。这种结构改变对其神经功能(包括运动、认知和行为的发育)产生的影响可持续至成人[6~8]。许多脑部特定区域如小脑、海马和胼胝体等的结构改变与神经认知功能呈明显的负相关[9]。MRI是目前常用的测量脑发育(包括脑体积)的非侵入性方法[10]。目前测量脑体积的研究中有些是测量脑整体体积,包括全脑、白质和灰质体积,有些是测量脑特定区域体积,如小脑、海马和胼胝体的体积。本Meta分析主要研究极早产/极低出生体重儿相对于足月正常出生体重儿在青少年时脑体积变化。
1 方法
1.1 文献纳入标准 ①研究类型为队列研究;②暴露组为出生胎龄≤32周或出生体重≤1 500 g,非暴露组为出生胎龄38~42周且出生体重≥2 500 g;③队列终点为13~18岁;④队列终点人群使用MRI行脑体积的测量;⑤中文和英文文献。
1.2 文献排除标准 ①出生时存在先天畸形或其他先天性疾病,②随访期间存在可能影响测量结果的疾病,如颅脑损伤、脑积水;③虽然采用MRI行脑体积的测量,但无本文Meta分析MRI测量指标;④重复发表的文献,若包含本Meta分析设定的不同测量指标,则均纳入,若纳入指标相同,取较早发表的文献。
1.3 测量指标 ①脑整体体积参数,包括全脑、白质和灰质体积,②小脑、海马和胼胝体等脑特定区域的体积。
1.4 文献检索策略检索 ①数据库:PubMed、EMBASE、the Cochrane Library、Web of Science、中国生物医学文献数据库(CBM)、万方和知网(CNKI)数据库;②检索时间均为建库至2017年10月20日;③采用主题词和自由词结合的方式进行检索,中文数据库以万方为例,检索式:(早产 OR低出生体重 OR极低出生体重)AND(脑 OR白质 OR灰质 OR小脑OR海马 OR胼胝体) AND体积 AND(MRI OR 磁共振);英文数据库以PubMed为例,检索式:(“very premature*” OR “very preterm” OR preterm OR pre-term OR “very low birth weight” OR “low birth weight” )AND( (brain volume) OR (white matter volume) OR (grey matter volume) OR (cerebellum volume) OR (cerebellar volume) OR (hippocampus volume) OR (hippocampal volume) OR (corpus callosum volume) AND (MRI OR “Magnetic resonance imaging”) ) AND (adolescence OR adolescent OR teenager OR teenage OR puberty)。
1.5 文献筛选和资料提取 由吴成君和曹一翀分别独立进行文献检索、筛选和提取资料,通过计算Kappa值比较纳入文献的一致性来校对结果。提取资料:①文献的作者、发表时间、国家,②研究对象的样本量、性别、出生胎龄、出生体重,③本文观察的测量指标。
1.6 文献质量评价 采用Newcastle-Ottawa量表(NOS)进行文献质量评估。
1.7 统计分析 采用R3.4.0软件进行Meta分析,计数数据采用优势比(OR)或相对危险度(RR)为效应量,计量数据采用加权均数差(MD)或标准化均数差(SMD)为效应量,结果均以95%CI表示。采用Q和I2检验文献异质性,I2≤50%时采用固定效应模型合并;I2>50%时采用随机效应模型并分析异质性来源。采用漏斗图和Peters法检验发表偏倚。
2 结果
2.1 文献检索结果 检出367篇文献,经筛选最终13篇文献进入Meta分析(图1)。13篇共1 272例,暴露组686例,非暴露组586例,文献基本情况见表1。
2.2 纳入文献一般情况 13篇文献中,文献[11~14]以极低出生体重儿为研究对象,其余9篇文献均以极早产儿为研究对象。

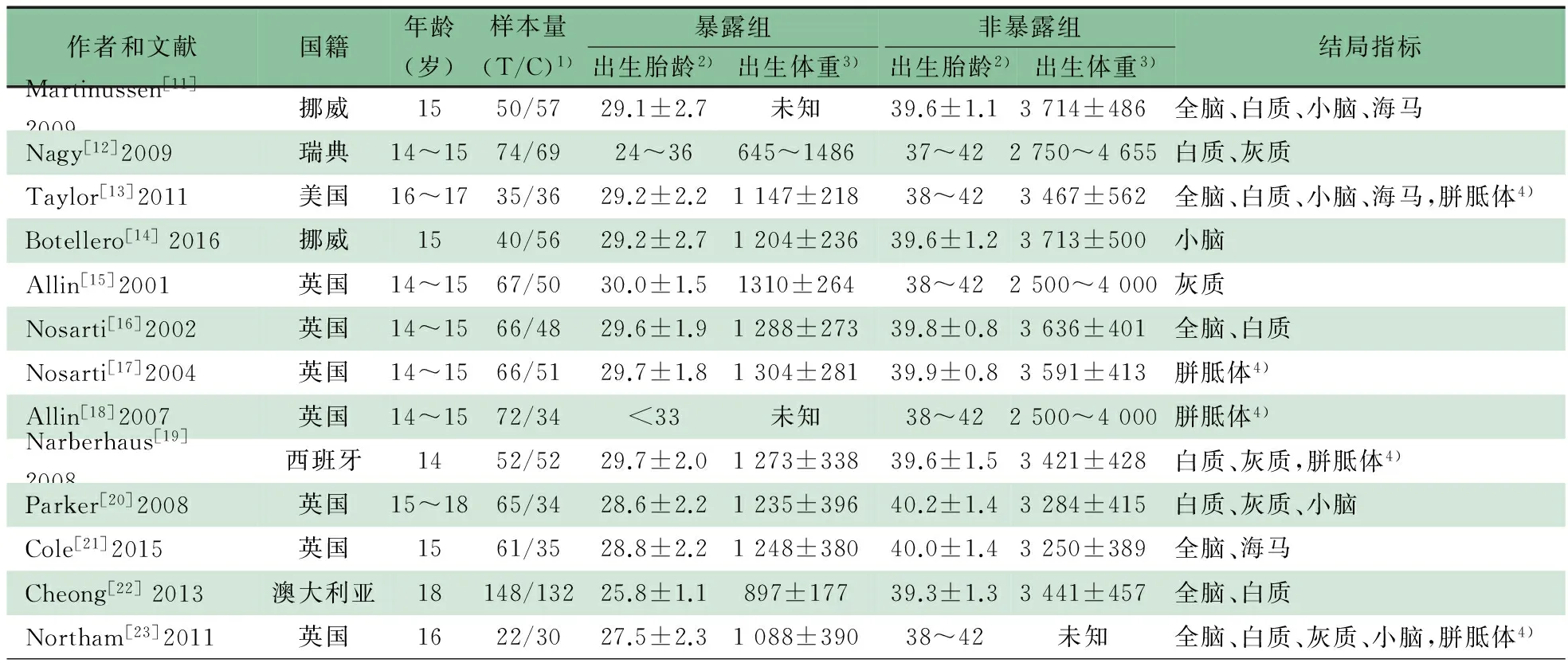
图1 文献筛选流程图 表1 纳入文献基本情况
注 1)随访终点时的样本量,T:暴露组,C:非暴露组;2)出生胎龄:周;3)出生体重:g;4)胼胝体大小以正中矢状位的胼胝体面积衡量
2.3 文献偏倚风险评价 表2显示,13篇文献均随访不完整,有失访情况发生;9篇研究[11, 13, 15~21]非暴露组与暴露组来源于不同社区;3篇研究[12, 14, 19]仅根据问卷回顾出生数据(早产孕周或低体重)。13篇文献都采用1.5T场强的MRI,采用计算机软件自动测量体积,测量偏倚风险小。13篇文献的暴露组和非暴露组队列终点年龄一致。

表2 文献质量评价(NOS)
2.4 Meta分析结果 图2显示,①全脑体积:6篇文献[11, 13, 16, 21~23]报告(n=720),其中暴露组449例,异质性检验I2=0,采用固定效应模型合并,暴露组与非暴露组相比全脑体积明显缩小(SMD=-0.66,95%CI=-0.81~-0.51)。②白质体积:8篇文献[11~13, 16, 17, 19, 20, 22]报告(n=970),其中暴露组512例,异质性检验I2=29.9%,采用固定效应模型合并,暴露组与非暴露组相比白质体积明显缩小(SMD=-0.51,95%CI=-0.64~-0.38);图3显示,依据年龄行亚组分析,年龄≥16岁组和<16岁组间差异无统计学意义(Q=0.00,P=0.980 1),年龄<16岁组的异质性(I2=69.3%)大于年龄≥16岁组(I2=0),显示白质体积Meta分析的异质性来源于年龄<16岁组。③灰质体积:5篇文献[12, 15, 19, 20, 23]报告(n=515),其中暴露组280例,异质性检验I2=67.9%,由于纳入文献数量偏少,难以分析异质性来源,故采用随机效应模型合并,暴露组与非暴露组相比灰质体积明显缩小(SMD=-0.60,95%CI=-0.93~-0.28)。④小脑体积:5篇文献[11, 13, 14, 20, 23]报告(n=329),其中暴露组172例,异质性检验I2=34.4%,采用固定效应模型合并,以SMD为效应量,暴露组与非暴露组相比,小脑体积明显减少(SMD=-0.45,95%CI=-0.64~-0.25)。⑤海马体积:3篇文献[11, 13, 21]报告(n=274),其中暴露组146例,异质性检验I2=13.3%,采用固定效应模型合并,暴露组与非暴露组相比,海马体积明显缩小(SMD=-0.48,95%CI=-0.73~-0.24)。⑥胼胝体大小:5篇文献[13, 17~19, 23]报告(n=450),胼胝体大小均以正中矢状位的胼胝体面积衡量,其中暴露组247例,文献异质性中等(I2=40.2%),采用固定效应模型合并,暴露组与非暴露组相比,胼胝体明显缩小(SMD=-0.43,95%CI=-0.63~-0.24)。
2.5 发表偏倚检验 图4显示,对全脑和白质体积的Meta分析做漏斗图检验发表偏倚,两者均分布对称,无明显偏向提示无明显发表偏倚,但在白质体积,Meta分析的漏斗图中有2项研究落在95%可信区间外。由于纳入文献数量<10且评价指标为连续性变量,Peters检验无法进行。灰质、小脑、海马体积和胼胝体大小的Meta分析纳入文献数量较少,难以判断发表偏倚,未进行漏斗图和Peters检验。
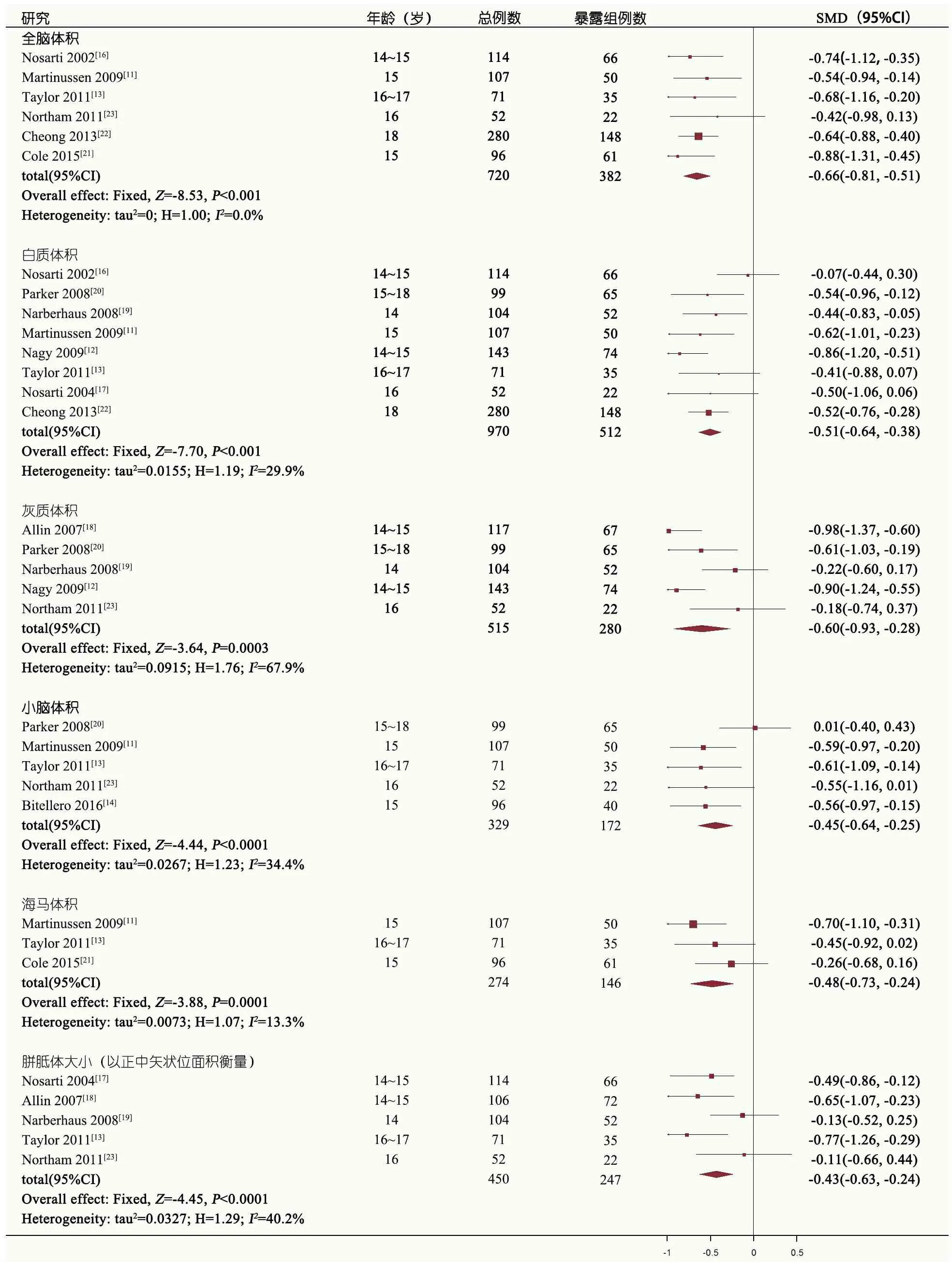
图2极早产/极低出生体重对13~18岁时脑体积影响的Meta分析
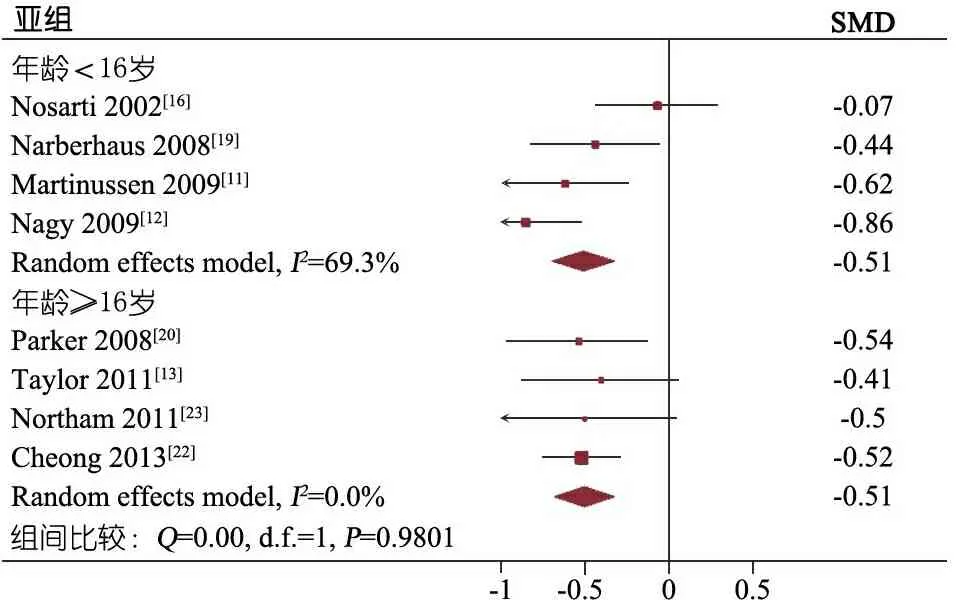
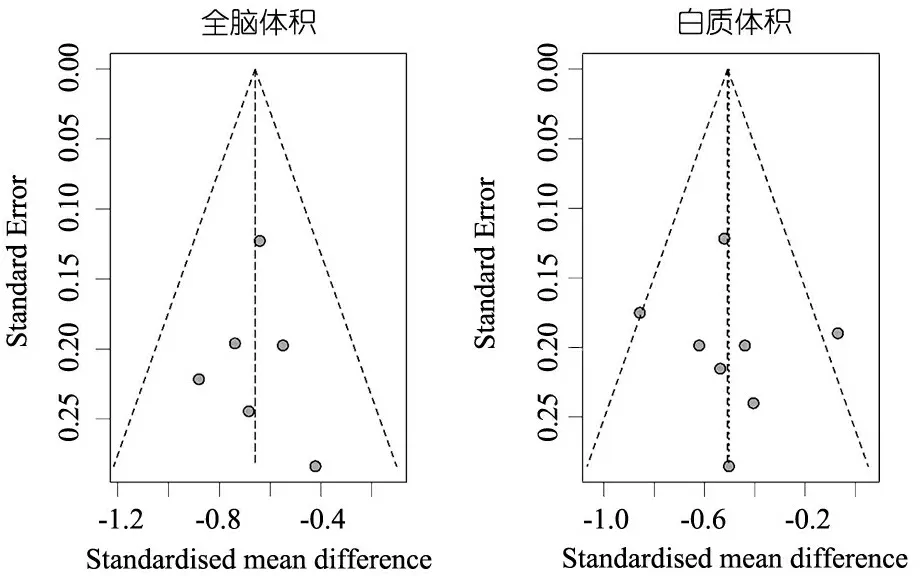
图3 极早产/极低出生体重对13~18岁时 白质体积影响的亚组分析
图4极早产/极低出生体重对13~18岁时全脑和白质体积影响的漏斗图
3 讨论
脑发育是儿童机体发育的重要部分,与足月正常出生体重个体相比较,极早产和/或极低出生体重儿在生后脑发育有不同程度的迟滞,也更容易发生脑损伤,影响神经和认知功能发育[2, 3]。在不同发育阶段测量极早产和/或极低出生体重儿的脑发育数据,对有效评估其神经功能的发育有重要意义。
本文Meta分析对采用MRI测量极早产和/或极低出生体重的13~18岁青少年时脑体积参数的文献进行系统评价,共纳入文献13篇,极早产和/或极低出生体重的暴露组686例,足月正常出生体重的非暴露组586例,结局指标包括MRI测量的脑整体(全脑、白质和灰质体积)和脑特定区域(小脑、海马和胼胝体等)的体积参数。Meta分析结果显示,出生时为极早产和/或极低出生体重的暴露组在13~18岁时的全脑、白质和灰质体积,以及小脑、海马体积和胼胝体大小均明显小于同年龄但足月正常出生体重的非暴露组,差异均有统计学意义。极早产和/或极低出生体重明显影响13~18岁间青少年的脑体积发育,导致脑整体体积和脑特定区域体积的减少。有研究显示,极早产β-内酰胺类极低出生体重青年的脑体积减少与其IQ值和认知功能下降正相关[24],本文Meta分析中的部分文献也显示同样结果[22, 23],脑体积减少对神经功能产生了明显的负面影响。有研究显示,特定脑局部区域如小脑、海马和胼胝体体积与神经功能的变化更为相关[17, 20, 25]。
以往关于早产儿和低出生体重儿神经发育的功能研究有大量、深入的文献报告,但是关于脑结构的研究则很少,这与技术的限制有关。近年来,随着影像学技术的快速发展和普及,基于影像学的早产儿脑结构研究的文献大量涌现。定量MRI技术的发展使得脑的宏观数据测量如脑体积的测量成为可能。本文Meta分析系统评价了极早产儿和/或极低出生体重儿在青少年时MRI测量的脑体积差异。随着功能性MRI(fMRI)和弥散张量成像(DTI)技术的发展,以及向量机等数据挖掘方法的应用,脑的微观结构也逐渐能够被观察到[26, 27]。采用DTI的研究显示,早产和极早产儿童的脑弥散各向异性值相比足月正常出生体重的儿童有明显差异,且与IQ值变化相关[28, 29]。
最近文献报告也揭示了极早产和极低出生体重的青少年与足月正常出生体重的同年龄个体之间脑结构差异的潜在机制,显示一系列神经生长发育的进程受到影响,包括少突胶质前体细胞、轴突、底板神经元的生长发育进程,导致正常的神经系统结构和功能发育障碍,机制与许多因素有关,包括炎症反应、缺氧缺血损伤和兴奋性介质损伤等[30]。
这些因素既在微观上导致了脑结构差异,也在宏观上导致了脑体积的变化,但是目前对于造成这种差异的具体机制尚不清楚。
本文Meta分析不足与局限:①纳入的文献均为回顾性队列研究,可能会对研究的信度产生影响;②纳入的极早产儿和/或极低出生体重儿儿人群在胎龄和体重上均存在一定差异,纳入研究的队列终点年龄也存在差异,可能引入异质性,对结果产生影响;③影响脑的发育的因素是复杂的,长期的队列随访中不确定的因素难以确定;④MRI反映的脑结构的体积大小可能与脑功能有关,但文献中并未对此具体机制作出解释。
综上所述,本文Meta分析表明极早产和/或极低出生体重对青少年时的脑体积有影响,导致全脑、白质和灰质体积4)以及脑特定区域小脑、海马和胼胝体的体积相比足月正常出生体重儿减少。从本文Meta分析的结果看,MRI评估脑体积的年龄≥16岁时,结果具有更好的一致性。
[1]Rose J, Vassar R, Cahill-Rowley K, et al. Brain microstructural development at near-term age in very-low-birth-weight preterm infants: an atlas-based diffusion imaging study. Neuroimage, 2014, 86: 244-256
[2]Linsell L, Malouf R, Johnson S, et al. Prognostic Factors for Behavioral Problems and Psychiatric Disorders in Children Born Very Preterm or Very Low Birth Weight: A Systematic Review. J Dev Behav Pediatr, 2016, 37(1): 88-102
[3]Oudgenoeg-Paz O, Mulder H, Jongmans MJ, et al. The link between motor and cognitive development in children born preterm and/or with low birth weight: A review of current evidence. Neurosci Biobehav Rev, 2017, 80: 382-393
[4]Kidokoro H, Neil JJ, Inder TE. New MR imaging assessment tool to define brain abnormalities in very preterm infants at term. AJNR Am J Neuroradiol, 2013, 34(11): 2208-2214
[5]Zhang Y, Inder TE, Neil JJ, et al. Cortical structural abnormalities in very preterm children at 7 years of age. Neuroimage, 2015, 109: 469-479
[6]Stewart AL, Rifkin L, Amess PN, et al. Brain structure and neurocognitive and behavioural function in adolescents who were born very preterm. Lancet, 1999, 353(9165): 1653-1657
[7]Bora S, Pritchard VE, Chen Z, et al. Neonatal cerebral morphometry and later risk of persistent inattention/hyperactivity in children born very preterm. J Child Psychol Psychiatry, 2014, 55(7): 828-838
[8]Kalpakidou AK, Allin MP, Walshe M, et al. Functional neuroanatomy of executive function after neonatal brain injury in adults who were born very preterm. PLoS One, 2014, 9(12): e113975[9]Peterson BS, Vohr B, Staib LH, et al. Regional brain volume abnormalities and long-term cognitive outcome in preterm infants. JAMA, 2000, 284(15): 1939- PLo
[10]Nossin-Manor R, Card D, Morris D, et al. Quantitative MRI in the very preterm brain: assessing tissue organization and myelination using magnetization transfer, diffusion tensor and T(1) imaging. Neuroimage, 2013, 64: 505-516
[11]Martinussen M, Flanders DW, Fischl B, et al. Segmental brain volumes and cognitive and perceptual correlates in 15-year-old adolescents with low birth weight. J Pediatr, 2009, 155(6): 848-853
[12]Nagy Z, Ashburner J, Andersson J, et al. Structural correlates of preterm birth in the adolescent brain. Pediatrics, 2009, 124(5): e964-e972[13]Taylor HG, Filipek PA, Juranek J, et al. Brain volumes in adolescents with very low birth weight: effects on brain structure and associations with neuropsychological outcomes. Dev Neuropsychol, 2011, 36(1): 96-ts
[14]Botellero VL, Skranes J, Bjuland KJ, et al. Mental health and cerebellar volume during adolescence in very-low-birth-weight infants: a longitudinal study. Child Adolesc Psychiatry Ment Health, 2016, 10: 6
[15]Allin M, Matsumoto H, Santhouse AM, et al. Cognitive and motor function and the size of the cerebellum in adolescents born very pre-term. Brain, 2001, 124(Pt 1): 60-66
[16]Nosarti C, Al-Asady MH, Frangou S, et al. Adolescents who were born very preterm have decreased brain volumes. Brain, 2002, 125(Pt 7): 1616-1623
[17]Nosarti C, Rushe TM, Woodruff PW, et al. Corpus callosum size and very preterm birth: relationship to neuropsychological outcome. Brain, 2004, 127(Pt 9): 2080-2089
[18]Allin M, Nosarti C, Narberhaus A, et al. Growth of the corpus callosum in adolescents born preterm. Arch Pediatr Adolesc Med, 2007, 161(12): 1183-1189
[19]Narberhaus A, Segarra D, Caldu X, et al. Corpus callosum and prefrontal functions in adolescents with history of very preterm birth. Neuropsychologia, 2008, 46(1): 111-116
[20]Parker J, Mitchell A, Kalpakidou A, et al. Cerebellar growth and behavioural & neuropsychological outcome in preterm adolescents. Brain, 2008, 131(Pt 5): 1344-1351
[21]Cole JH, Filippetti ML, Allin MP, et al. Subregional Hippocampal Morphology and Psychiatric Outcome in Adolescents Who Were Born Very Preterm and at Term. PLoS One, 2015, 10(6): e130094[22]Cheong JL, Anderson PJ, Roberts G, et al. Contribution of brain size to IQ and educational underperformance in extremely preterm adolescents. PLoS One, 2013, 8(10): e77475[23]Northam GB, Liegeois F, Chong WK, et al. Total brain white matter is a major determinant of IQ in adolescents born preterm. Ann Neurol, 2011, 69(4): 702- PL
[24]Bjuland KJ, Rimol LM, Lohaugen GC, et al. Brain volumes and cognitive function in very-low-birth-weight (VLBW) young adults. Eur J Paediatr Neurol, 2014, 18(5): 578-590
[25]Aanes S, Bjuland KJ, Skranes J, et al. Memory function and hippocampal volumes in preterm born very-low-birth-weight (VLBW) young adults. Neuroimage, 2015, 105: 76-83
[26]Chu C, Lagercrantz H, Forssberg H, et al. Investigating the use of support vector machine classification on structural brain images of preterm-born teenagers as a biological marker. PLoS One, 2015, 10(4): e123108[27]Lawrence EJ, Froudist-Walsh S, Neilan R, et al. Motor fMRI and cortical grey matter volume in adults born very preterm. Dev Cogn Neurosci, 2014, 10: 1-a
[28]Vangberg TR, Skranes J, Dale AM, et al. Changes in white matter diffusion anisotropy in adolescents born prematurely. Neuroimage, 2006, 32(4): 1538-1548
[29]Thompson DK, Lee KJ, Egan GF, et al. Regional white matter microstructure in very preterm infants: predictors and 7 year outcomes. Cortex, 2014, 52: 60-74
[30]Volpe JJ. Brain injury in premature infants: a complex amalgam of destructive and developmental disturbances. Lancet Neurol, 2009, 8(1): 110-124
