全麻术后患者苏醒期发生躁动的现状及影响因素分析
2017-11-30张美芬袁京燕袁文英徐丽倩雷文静
周 楠 ,张美芬,袁京燕 ,袁文英,徐丽倩,雷文静
(1.广东省人民医院 广东省医学科学院 a.手术室;b.麻醉恢复室,广东 广州 510080;2.中山大学 护理学院,广东 广州 510080)
全麻术后患者苏醒期发生躁动的现状及影响因素分析
周 楠1a,张美芬2,袁京燕1b,袁文英1b,徐丽倩1b,雷文静1a
(1.广东省人民医院 广东省医学科学院 a.手术室;b.麻醉恢复室,广东 广州 510080;2.中山大学 护理学院,广东 广州 510080)
目的了解成年患者全麻术后苏醒期发生躁动的现状及其影响因素。方法2014年10月—2015年5月,选取广州市某三级甲等医院全麻术后入住麻醉恢复室的成年患者387例,对其进行全程监测及镇静躁动评分,多因素分析采用Logistic回归分析。结果麻醉恢复室内成年患者苏醒期躁动的发生率高达28.7%,轻、中、重度躁动的发生率分别为15.5%、11.9%、1.3%;60.4%患者在入室后半小时内即可发生躁动,部分(32.4%)在入室后30~60 min内,有7.2%则在入室1 h后。多因素Logistic回归分析显示,性别、年龄、术前白细胞计数是全麻术后苏醒期患者发生躁动的独立影响因素(Plt;0.05)。结论成年患者全麻手术后苏醒期躁动的发生率较高,以轻、中度为主;躁动多发于入麻醉恢复室60 min内和拔除气管插管前;男性、老年患者及术前白细胞计数升高者更容易发生术后躁动,医护人员需对此类患者重点关注,及时采取相应的预防及处理措施,防止患者躁动时发生拔管、坠床等严重不良事件。
全身麻醉;成年;苏醒期;躁动;影响因素
苏醒期躁动(emergence agitation,EA)[1],是患者全麻手术后常见的并发症之一,患者不按指令行动,表现为挣扎、呻吟、哭喊等,可导致管道脱出、自伤甚至他伤,对患者自身及他人术后恢复均带来不利影响[2-4],同时也增加了护理人员的工作压力和工作量[5]。 术后谵妄(Post-operative Delirium,POD)是一种以思维、注意力、记忆、精神运动障碍和睡眠周期紊乱为主要表现的急性意识障碍,多发生于术后24~72 h,常用谵妄量表(Confusion Assessment Method,CAM)作为评估标准[6-7];而苏醒期躁动则发生在患者麻醉后苏醒期,即麻醉停药后数小时内(<24 h),是一种情绪反应和反射性对抗的表现[1],临床上常用镇静-躁动量表(Sedation-agitation scale,SAS)等进行评估判断。对于苏醒期躁动的研究,在20世纪时国外已有学者开始重视,目前国内也有较大进展,但研究对象主要集中在患儿,对成年患者躁动的发生时间、特点等鲜有报道。本研究即旨在调查成年患者全麻术后苏醒期躁动的发生情况及相关因素,为复苏室内工作人员更全面的了解术后躁动,及时采取更好的预防和干预措施提供依据。
1 对象与方法
1.1 研究对象 2014年10月—2015年5月,选取广州市某三级甲等医院全麻下行择期手术的成年住院患者。纳入标准:(1)术前清醒,无精神障碍、无严重的视听觉障碍,年龄≥18岁,在全麻下行择期手术的住院患者;(2)术程顺利,术后留有气管插管,入麻醉恢复室(post-anesthesia care unit,PACU)内复苏的患者。排除标准:(1)术前有服用精神药物史的患者;(2)入 PACU 时已拔除气管插管者;(3)术后需转至ICU继续观察治疗者。
1.2 诊断标准 按照Riker的镇静-躁动量表(Sedation-agitation Scale,SAS)[8]对患者进行评分,得分≤4分为无躁动,≥5分为躁动 (5分为轻度躁动,6分为中度躁动,7分为重度躁动)。
1.3 样本量估算 2014年5—9月为预实验阶段,初步收集资料70例,其中躁动患者15例,躁动发生率为21.4%。根据公式及预实验中的躁动发生率[9],得出本研究调查样本需要量为353例,实际收集395例,后续完善资料过程中剔除不合格病例8例,最终收集有效病例数387例,有效率为98.0%。躁动观察时间为从患者入PACU即刻开始,至其拔除气管插管完全清醒离室后结束。
1.4 研究方法 回顾性分析本组患者的临床资料,参考相关文献[1-4,10-11]及专家意见,纳入以下因素以分析其对全麻术后患者苏醒期躁动的影响:性别、年龄、吸烟史、嗜酒史、手术史、血型、术前血红蛋白、白细胞、血小板、血糖、麻醉风险等级、麻醉方式、插管类型、有无镇痛泵、有无使用拮抗剂、手术疾病种类、手术体位、手术级别、手术时间、输液量、尿管留置情况、术中留置管道数目。其中,年龄根据世界卫生组织的最新年龄划分标准进行分组,≤44岁为青年人,45~59岁为中年人,≥60岁为老年人;实验室检查结果中,数值在该项目正常范围内即为正常,在其范围外即异常;麻醉风险等级是美国麻醉医师协会(American Society of Anesthesiology,ASA)根据患者体质状况和手术危险性于麻醉前对患者进行的评估分级,级别越高,麻醉风险性越大;麻醉方式分为静脉全身麻醉和静脉-吸入复合麻醉2种;手术疾病种类分为五官科、胸肺科、骨科、泌尿外、妇产科、甲状腺乳腺及腹部外科共7种;手术级别则是主刀医生参照《卫生部手术分级分类目录》对所做手术进行的评估分级,级别越高,手术越复杂,难度越大。
1.5 统计学分析 采用SPSS 20.0对所得数据进行录入和处理,计量资料根据数据是否服从正态分布分别采用均数、标准差或 M(P25,P75)、极值等描述。对于躁动可能的影响因素,先采用方差分析、卡方检验等进行单因素分析,有统计学意义项目进行多因素回归分析,以P<0.05为差异有统计学意义。
2 结果
2.1 全麻术后患者苏醒期发生躁动情况 387例成年全麻患者中有111例发生术后躁动,发生率为28.7%。躁动患者中有45.0%患者发生第2次躁动。多数患者第1次躁动评分即为最高,即最为严重。111例苏醒期发生躁动患者中,轻、中、重度躁动的发生率分别为 15.5%、11.9%、1.3%,见表 1。

表1 全麻术后患者苏醒期躁动的发生率及等级分布
2.2 全麻术后患者苏醒期发生躁动的时间 结果显示,成年患者苏醒期首次躁动的时间可发生在入麻醉恢复室后即刻至入室后160 min内,平均时间为22 min。60.4%患者在入室后30 min内即可发生躁动,部分(32.4%)在入室后 30~60 min内,有 7.2%则在入室1 h后。若以拔除气管插管时间为分割点,则84.7%患者发生第1次躁动、84.0%患者发生第2次躁动和所有的重度躁动均发生在拔除气管插管前。
本研究中发现,多数躁动在给予相应处理如脱机、拔除气管插管或静脉药物治疗后几分钟内可迅速缓解,但也有部分患者仍会再次出现躁动,2次躁动时间间隔最长可达75 min。其中第1次躁动时有42例患者(37.8%)需静脉使用镇静或镇痛药物,第2次躁动时仍有15例 (占第2次躁动总人数的30%)需静脉用药。全麻术后患者苏醒期发生躁动时间分布见表2。

表2 全麻术后患者苏醒期发生躁动的时间(min)
2.3 全麻术后患者苏醒期发生躁动影响因素分析
2.3.1 全麻术后患者苏醒期躁动相关因素的单因素分析 使用卡方检验及单因素方差分析对不同性别、年龄、吸烟史、嗜酒史、手术史、血型、术前血红蛋白、白细胞、血小板、血糖、麻醉风险分级、麻醉方式、插管类型、有无镇痛泵、有无使用拮抗剂、手术疾病种类、手术体位、手术级别、手术时间、输液量、尿管留置情况、术中留置管道数目的患者进行分析。单因素分析结果显示不同性别、年龄、吸烟史、嗜酒史、术前白细胞计数是全麻术后患者苏醒期发生躁动的影响因素(P<0.05)。见表3。术前白细胞计数异常包括术前白细胞过高和过低,对术前白细胞过高、正常和过低的3组患者进行两两比较,结果显示,术前白细胞过高患者躁动发生率高于术前白细胞正常的患者(χ2=9.574,P=0.002)。
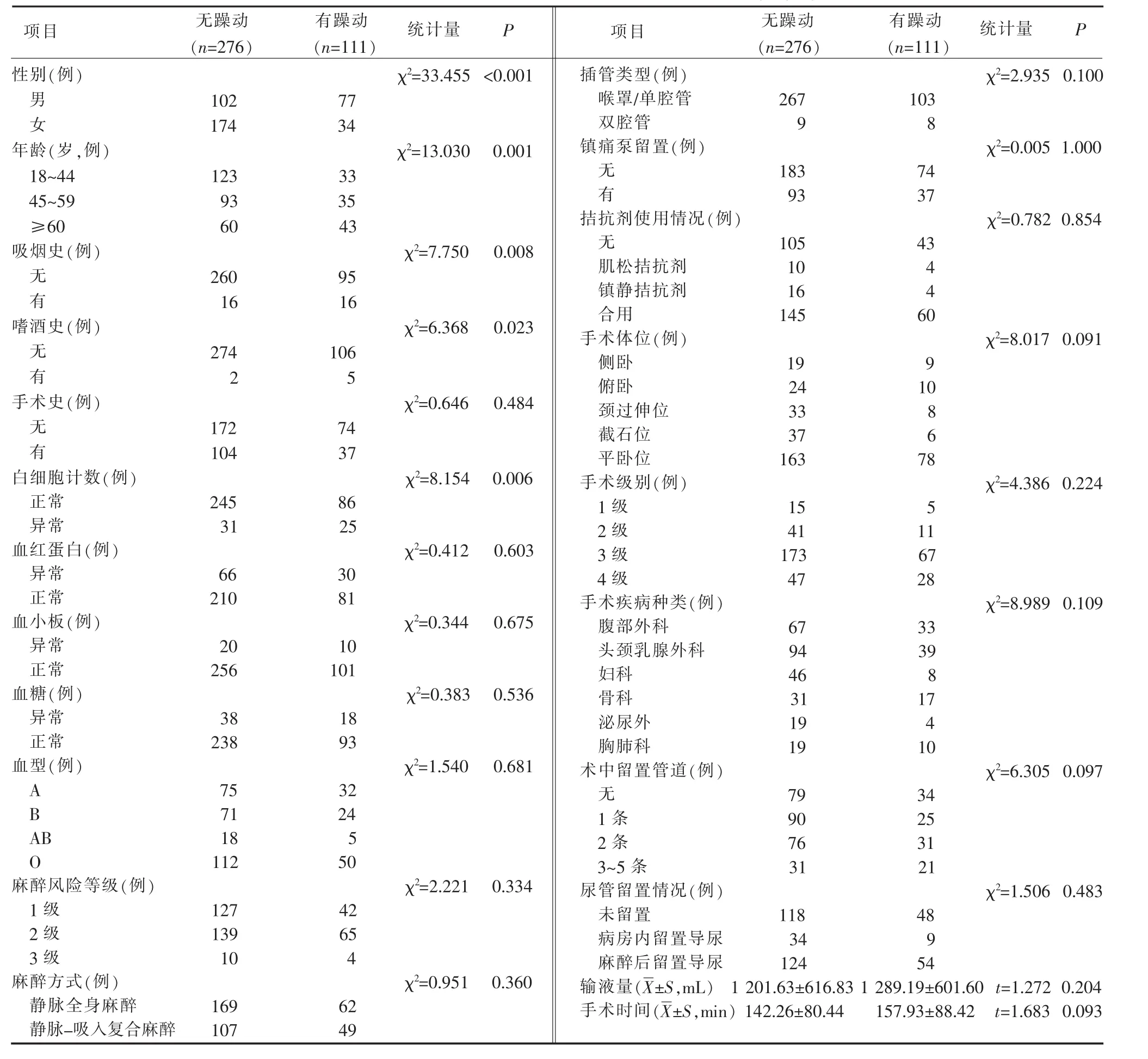
表3 全麻术后患者苏醒期躁动相关因素的单因素分析(例,%)
2.3.2 全麻术后患者苏醒期躁动相关因素的多因素赋值情况 以是否发生躁动为因变量,无躁动=0,有躁动=1。对单因素分析有统计学意义的因素作为自变量赋值,进行多因素Logistic回归分析,具体赋值情况见表4。
2.3.3 全麻术后患者苏醒期躁动相关因素的多因素Logistic回归分析 对上述因素赋值后进行多因素Logistic回归分析,调整R2=0.169。结果显示:性别、年龄及术前白细胞计数是全麻术后患者苏醒期躁动的独立影响因素(P<0.05),见表 5。

表4 全麻术后患者苏醒期躁动相关因素的多因素赋值情况
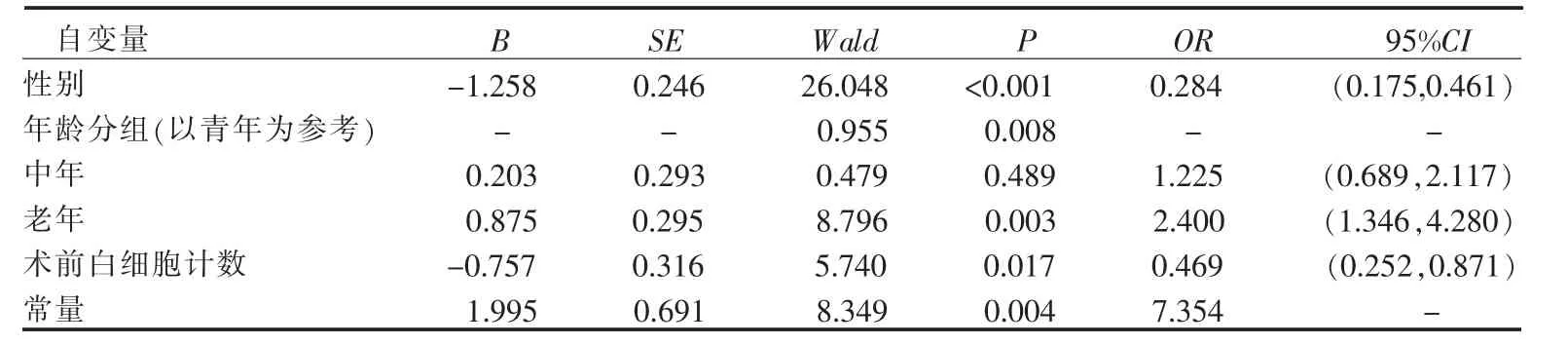
表5 全麻术后患者苏醒期躁动相关因素的多因素Logistic回归分析
3 讨论
3.1 全麻术后患者苏醒期躁动发生率较高 本研究结果显示,成年患者术后苏醒期躁动的发生率较高,为 28.7%,与刘新[11]、Yu等[12]的调查结果基本一致,但也与部分调查结果不一致[13],可能与研究对象、统计例数等不同有关。调查中还发现,有近一半的患者(45.0%)在暂时缓解后还会发生第2次甚至第3次躁动,部分患者需要多次静脉药物治疗,提示术后躁动仍是全麻苏醒期不容忽视的重要问题。明确患者术后躁动的好发时间,可帮助恢复室内工作人员更有效的观察和护理患者。国外有资料显示,小儿术后躁动多发生在苏醒后10 min内[14],但成年患者的发生时间也并未有确切数据。本研究结果显示,成年患者的术后躁动主要发生在拔除气管插管前、入PACU后半小时内(60.4%),但最长也可能延迟到入PACU 160 min后,或许与个体对药物的代谢差异有关。对于成年患者的术后躁动持续时间,有国外报道为大约15 min[4]或30 min[10]。本研究中,多数躁动在经过积极处理如拔除气管插管、给予镇痛药物或语言安抚后几分钟内可缓解,但部分患者会出现再次躁动,其间隔时间可短至1 min内,也可长达75 min。
3.2 全麻术后患者苏醒期躁动的影响因素分析
3.2.1 性别 本调查显示,男性患者的术后躁动发生率明显高于女性,这与某些研究中的结论一致[12,15],原因可能是男性比女性对疼痛的耐受度低。曾有报道[16-17],与女性相比,男性患者腹部手术后对自控式镇痛泵的药物需求量更多。但也有人认为[18],女性的疼痛阈值较低,对疼痛更敏感,耐受性差,并推测可能与基因、大脑结构、性激素以及社会因素等有关。还有资料显示[19],术后疼痛受患者自身、住院环境等多种因素影响,性别不同的患者术后疼痛程度之间无明显差异。
3.2.2 年龄 本研究中老年人(≥60岁)较年青人(≤44岁)术后躁动的发生率更高,这可能与褪黑素的异常分泌有关[20]。也有人认为[19],老年患者体质较差,疼痛耐受力比中青年患者低,并且往往过于担心自己的身体恢复,容易产生焦虑,从而增加术后躁动的发生。另一方面,男性尿道由于解剖特点容易受损伤,而老年男性发生前列腺增生的概率较大,即使麻醉后可顺利导尿,在操作中也可能无意识损伤尿道黏膜,而且患者对导尿过程无记忆,苏醒后可能会感到尿道疼痛不适,从而产生躁动[21]。
3.2.3 术前白细胞计数 本研究结果显示,术前白细胞升高者比正常者更容易发生术后躁动,与孙文文等[21]的报道相一致,但目前关于这一现象的机制尚未有明确结论,白细胞计数开高提示可能发生感染。当机体内发生感染时,血脑屏障的通透性因炎症细胞因子而增加,中枢神经递质如肾上腺等兴奋性递质传递增加,从而增加了脑氧耗量,当机体处于代谢障碍、酸碱电解质平衡失调等应激状态时,这一传递过程进一步加速,从而引起术后患者苏醒期躁动等急性脑功能障碍表现。
3.3 降低全麻术后患者苏醒期躁动的护理对策
3.3.1 尽早解除气管导管刺激可减少患者术后躁动
本研究发现,多数轻中度躁动(80%以上)及所有的重度躁动均发生在拔除气管插管前,提示气管插管患者较易发生躁动。有学者提出[22],对于留有气管插管的躁动患者,可不必完全清醒才拔管。因此,对于自主呼吸恢复且生命体征平稳的患者,可向监护医师提议拔除气管插管,解除气管导管的刺激,以减少术后躁动的发生。另外,本研究中使用喉罩的患者均未发生术后躁动,可能是因为减轻了气管黏膜损伤和咽喉疼痛,为减少术后躁动的发生提供了新的方向。
3.3.2 重点观察男性、老年人、术前白细胞计数升高者躁动发生 本研究中,男性、老年人、术前白细胞升高的患者躁动发生率明显高于其他患者,提示在术前干预和术后恢复中,需重点关注此类患者。为防止患者躁动时发生拔管、坠床等严重不良事件,预防性束缚是目前临床中较为常见的应急措施,但如何对非精神科领域的患者进行恰当的保护性约束,我国目前还没有统一的标准,且有研究表明,身体约束可导致固定的并发症、情感打击等[23],需谨慎使用。有调查显示[24],采用认知和行为疗法等对患者进行围手术期护理干预,或对患者术前进行肌肉放松训练[25]、听音乐[26]等,均可减少患者躁动的发生。另外,对躁动知识的了解是对躁动患者进行有效处理的前提[27],相关医务人员需充分熟知躁动的原因、危害、预防和处理,及时解除患者的各种不良刺激,以增加患者的舒适度。
[1]赵 俊.中华麻醉学[M].北京:科学出版社,2013.
[2]鲍 杨,史东平,封卫征.全麻苏醒期患者躁动的研究进展[J].临床麻醉学杂志,2010,26(2):183-184.
[3]邹 岚,吕凛生,刘 慧,等.小儿气管插管全麻苏醒期躁动观察及护理[J].中华腔镜泌尿外科杂志(电子版),2011,5(6):508-511.DOI:10.3877/cma.j.issn.1674-3253.2011.06.018.
[4]Lepousé C,Lautner C A,Liu L,et al.Emergence Delirium in Adults in the Post-anaesthesia Care Unit[J].Br J Anaesth,2006,96(6):747-753.
[5]王 婷,朱明丽,夏柳勤,等.15例体外膜肺氧合患者躁动的原因分析及护理对策[J].护理学报,2016,23(14):38-40.DOI:10.16460/j.issn1008-9969.2016.14.038.
[6]Ansaloni L,Catena F,Chattat R,et al.Risk Factors and Incidence of Postoperative Delirium in Elderly Patients after Elective and Emergency Surgery[J].Br J Surg,2010,97(2):273-280.DOI:10.1002/bjs.6843.
[7]蓝海珍,于布为.术后谵妄的研究进展[J].上海医学,2013,36(2):161-164.
[8]周 越,李明凤,黄文霞,等.镇静评估量表的研究进展[J].护理研究,2013,27(13A):1161-1164.DOI:10.3969/j.issn.1009-6493.2013.13.004.
[9]郭秀花.实用医学调查分析技术[M].北京:人民军医出版社,2005.
[10]Xará D,Silva A,Mendonca J,et al.Inadequate Emergence after Anesthesia:Emergence Delirium and Hypoactive E-mergence in the Postanesthesia Care Unit[J].Clin Anesth,2013,25(6):439-446.
[11]刘 新.539例全麻手术患者苏醒期躁动原因分析及护理[J].中华护理杂志,2007,42(10):886-888.
[12]Yu D,Chai W,Sun X,et al.Emergence Agitation in Adults:Risk Factors in 2000 Patients[J].Can J Anaesth,2010,57(9):843-848.DOI:10.1007/s12630-010-9338-9.
[13]黎祖荣,王明德,魏 佳,等.麻醉恢复室患者躁动的原因及相关因素分析[J].临床麻醉学杂志,2009,25(6):536.
[14]Cole J W,Murray D J,McAllister J D.Emergence Behavior in Children:Defining the Incidence of Excitement and Agitation following Anesthesia[J].Pediatric Anesthesia,2002,12(5):442-447.DOI:10.1046/j.1460-9592.2002.00868.x.
[15]邓立琴,丁风兰,刘 红.全麻术后躁动225例分析[J].实用医学杂志,2006,22(2):165-167.DOI:10.3969/j.issn.1006-5725.2006.02.018.
[16]郑 华,舒 斌,段光友,等.腹部手术后镇痛药需求量的影响因素[J].临床外科杂志,2014(6):397-400.DOI:10.3969/j.issn.1005-6483.2014.06.006.
[17]Chia Y Y,Chow L H,Hung C C,et al.Gender and Pain Upon Movement Are Associated with the Requirements for Postoperative Patient-controlled iv Analgesia:A Prospective Survey of 2 298 Chinese Patients[J].Can J Anesth,2002,49(3):249-55.
[18]彭慕云,杨晓苏.疼痛性别差异机制的研究进展[J].中国疼痛医学杂志,2013,19(11):690-692.DOI:10.3969/j.issn.1006-9852.2013.11.012.
[19]徐婷婷,戈 婵,潘雅俊,等.普外科手术患者术后疼痛相关因素研究[J].护士进修杂志,2014,29(6):562-565.
[20]Hanania M,Kitain E.Melatonin for Treatment and Prevention of Postoperative Delirium[J].Anesth Analg,2002,94(2):338-339.
[21]孙文文.全麻苏醒期患者重度躁动相关因素分析[D].大连:大连医科大学,2012.
[22]韩广彦,程会平,贾金华,等.开胸患者苏醒期躁动的护理干预[J].护理实践与研究,2008,5(12):44-46.DOI:10.3969/j.issn.1672-9676.2008.12.029.
[23]李 妍.ICU身体约束使用的研究进展[J].护理研究,2014,28(2A):396-398.DOI:10.3969/j.issn.1009-6493.2014.04.005.
[24]潘素云,郭金凤,梁海英,等.围术期心理干预对胆囊切除术后躁动的影响[J].护理研究,2014,28(5C):1875-1876.DOI:10.3969/j.issn.10096493.2014.15.044.
[25]谢 珍,李瑞英,向承红,等.术前渐进性肌肉放松训练减轻全身麻醉病人苏醒期躁动程度的研究[J].护理研究,2011,25(4A):859-862.DOI:10.3969/j.issn.1009-6493.2011.10.006.
[26]洪 莲,尧永华,黎玉梅,等.音乐疗法在全身麻醉苏醒期躁动病人护理中的应用[J].护理研究,2015,29(5B):1745-1746.DOI:10.3969/j.issn.10096493.2015.14.029.
[27]魏章英,潘鹏飞,胡春凤,等.130名临床护士躁动相关知识认知现状分析及培训[J].护理学报,2013,20(2A):35-37.DOI:10.3969/j.issn.1008-9969.2013.03.013.
[本文编辑:谢文鸿]
R472.3
B
10.16460/j.issn1008-9969.2017.19.047
2017-06-07
周 楠(1985-),女,山东潍坊人,硕士研究生,主管护师。
张美芬(1966-),女,广东广州人,博士,教授,护理学院副院长。
