急诊肺栓塞初诊与误漏诊病例的临床特点对比研究
2017-11-01方奕鹏陆艳辉王志翊
方奕鹏,关 键,陆艳辉,陈 瑞,王志翊,王 仲
·误诊研究:循环系疾病·
急诊肺栓塞初诊与误漏诊病例的临床特点对比研究
方奕鹏,关 键*,陆艳辉,陈 瑞,王志翊,王 仲
目的提高对肺栓塞(pulmonary embolism, PE)各种临床表现的认识,减少误漏诊的发生。方法回顾分析清华大学附属第一医院2009年1月—2017年3月就诊的入院时未能确诊的87例PE患者资料,根据入院时诊断分为初诊组56例和误漏诊组31例,比较两组临床特点,分析误漏诊组误漏诊疾病、科室和原因。结果两组均无典型PE“三联征”表现,主要表现为呼吸困难、胸闷,误漏诊组胸痛比例更高,呼吸困难、下肢水肿比例更低;误漏诊组中96.8%的患者存在PE风险因素,但入院前几未行血气分析及D-二聚体检测。误漏诊组中,误诊为心绞痛18例(58.1%),余分别误诊为心功能不全、脑梗死、心房颤动、肺部感染、喘息性支气管炎、反流性食管炎等。误漏诊发生在心内科23例(74.2%),中位漏误诊时间为4 d。87例均在入院后完善D-二聚体检查及血气分析提示PE,进一步行CT肺动脉造影等检查确诊。结论PE临床表现缺乏特异性,缺乏血气分析及D-二聚体检测的支持和固守局部的思维模式是导致误漏诊的主要原因。提高对PE的认识,建立发散性的思维模式,并尽早行血气分析及D-二聚体检测可减少临床误漏诊。
肺栓塞;误诊;漏诊;心绞痛;血气分析;D-二聚体
急性肺栓塞(pulmonary embolism, PE)是指内源性或者外源性栓子阻塞肺动脉引起肺循环障碍的临床和病理生理综合征。PE临床上以肺血栓栓塞症(pulmonary thromboembolism, PTE)最常见,是由自静脉系统或者右心的血栓阻塞肺动脉或其分支所致,以肺循环和呼吸功能障碍为主要临床表现和病理生理特征[1-3]。PE是急性危险性胸痛主要病种,临床首诊误诊并不少见,但尚未见误诊病例临床特点分析的相关报道。本研究对清华大学附属第一医院2009年1月—2017年3月就诊的入院时尚未明确诊断的PE患者87例临床资料进行回顾性分析,以期引起临床医生对临床表现不典型PE的重视。
1 临床资料
1.1纳入及排除标准 纳入标准:①年龄≥18周岁;②入院时尚未确诊PE;③出院时符合中华医学会心血管病学分会肺血管病学组制定的“急性肺栓塞诊断与治疗中国专家共识”中PE诊断标准[1]。排除标准:①慢性PE;②未行CT肺动脉造影(CTPA)、核素肺通气/灌注显像、肺动脉造影等检查确诊PE;③住院期间新发PE。
1.2对象及分组 选取清华大学附属第一医院2009年1月—2017年3月收治的符合上述纳入及排除标准的PE患者87例,其中男40例,女47例;年龄29~97(72.9±11.3)岁。所有患者根据入院前初步诊断分为初诊组56例,为入院诊断怀疑PE,但尚未完善CTPA、核素肺通气/灌注显像等检查确诊者;误漏诊组31例,为入院诊断完全未考虑PE,但出院时确诊PE者。
1.3诊断标准 符合下列任意一项即可确诊PE:①选择性肺动脉造影示肺血管阻塞或充盈缺损;②CTPA示低密度充盈缺损,轨道征,完全阻塞,远端血管不显影;③核素肺通气/灌注显像呈肺段分布的灌注缺损,并与通气显像不匹配;④磁共振肺血管造影示肺动脉充盈缺损或分支阻塞、截断;⑤超声心动图示肺动脉内有栓子异常回声;⑥尸检证实PTE。
1.4研究方法 复习病案,详尽收集两组资料,比较入院时主诉、体征,入院前、入院后完善检查情况及诊断情况。据中华医学会心血管病学分会肺血管病学组制定的“急性肺栓塞诊断与治疗中国专家共识”[1]中的PE易患因素,评估PE发生的风险因素。
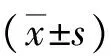
2 结果
2.1入院时症状体征 87例中呼吸困难(包括气短、喘憋)63例(72.4%),胸闷41例(47.1%),下肢水肿29例(33.3%),咳嗽27例(31.0%),胸痛13例(14.9%),心悸10例(11.5%),头晕头痛9例(10.3%),晕厥7例(8.0%),反酸、呕吐4例(4.6%)。87例出现心律不齐及肺部湿啰音各17例(19.5%),心动过速16例(18.4%),肺部干啰音13例(14.9%)。两组入院时症状体征比较见表1。
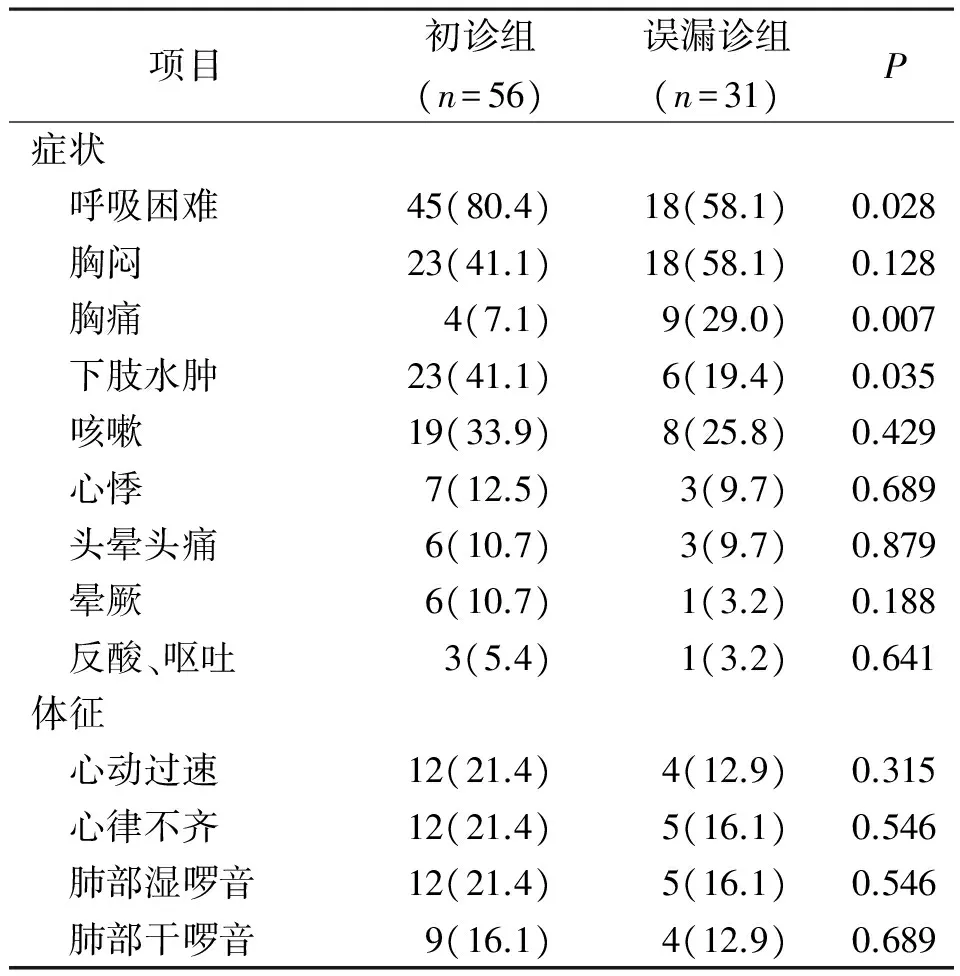
表1 急性肺栓塞两组患者入院时症状体征[例(%)]
2.2风险因素 两组大多数患者存在PE风险因素,误漏诊组30例(96.8%)存在风险因素,其中9例为强风险因素;初诊组53例(94.6%)存在风险因素,其中23例为强风险因素。误漏诊组存在弱风险因素比例高于初诊组,差异有统计学意义(P<0.05);两组PE强、中风险因素比较差异均无统计学意义(P>0.05)。见表2。
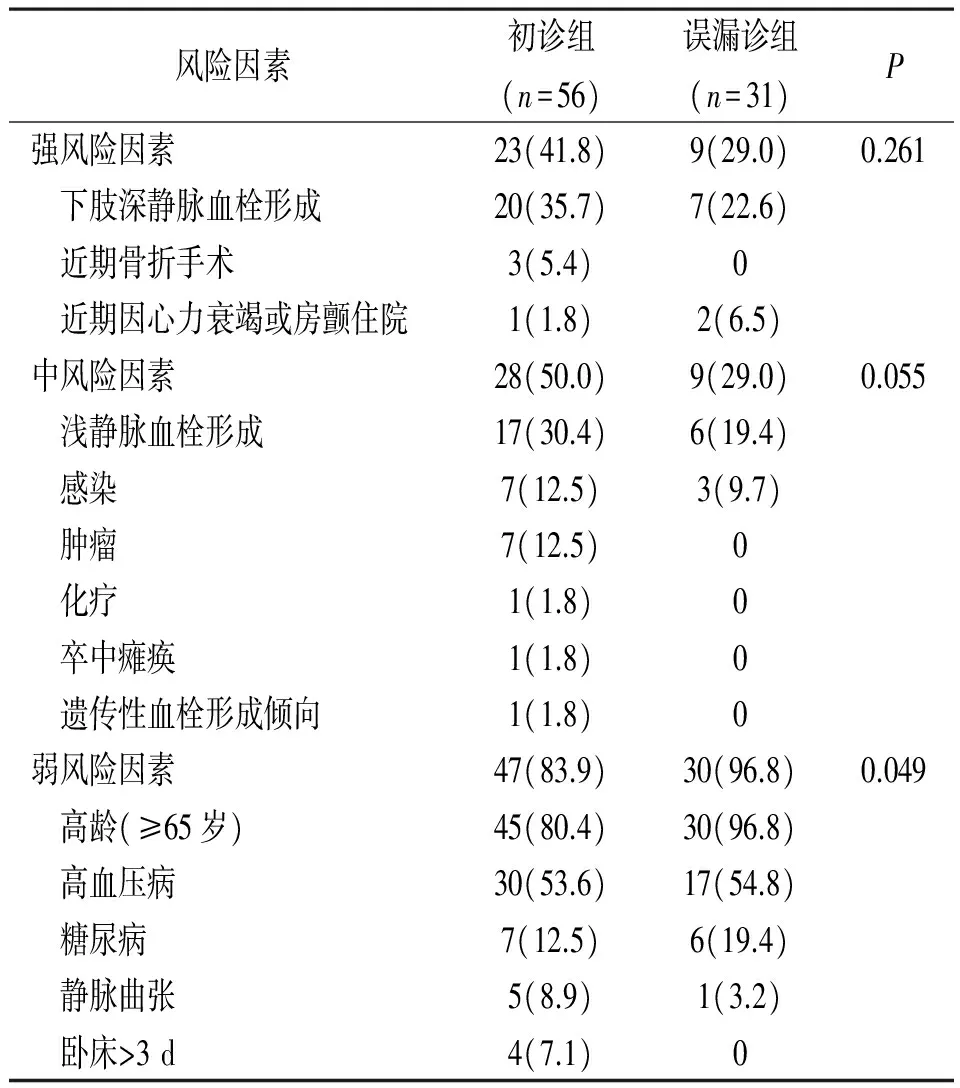
表2 急性肺栓塞初诊与误漏诊患者风险因素比较[例(%)]
2.3医技检查完善情况
2.3.1入院前检查:两组入院前门诊完善医技检查项目见表3,结果显示误漏诊组入院前行心电图比例高于初诊组,行D-二聚体检测及血气分析的比例低于初诊组,差异均有统计学意义(P<0.05或P<0.01)。可见误漏诊组入院前未行或很少行D-二聚体检测、血气分析。
2.3.1.1初诊组检查结果:32例行心电图检查,3例正常,29例异常。以胸前导联ST-T改变最多见,其中T波压低或倒置11例,ST段压低9例,多见于V4、V5导联;另有心房颤动(房颤)10例,窦性心动过速7例,典型SIQⅢTⅢ表现、完全性右束支传导阻滞、房性早搏(房早)、窦性心动过缓各2例,TⅢ、QⅢ、SⅢTⅢ、起搏心律各1例。9例摄X线胸片,提示心影增大及肺部渗出性变各4例,支气管炎及肺气肿各1例。10例行血气分析,提示氧分压(PaO2)及二氧化碳分压(PaCO2)降低6例,单纯PaO2降低4例。4例行下肢血管彩超,深静脉血栓形成3例,浅静脉血栓形成及静脉曲张各1例。12例行D-二聚体检测,8例显著升高(>1.0 mg/L),2例轻度升高(0.5~1.0 mg/L),2例正常。
2.3.1.2误漏诊组检查结果:27例行心电图检查,4例正常,23例异常。以胸前导联ST-T改变最多见,其中ST段压低5例(多见于V5、V6导联),T波倒置3例(多见于V3、V4导联);另有房颤5例, TⅢ、QⅢ及完全性右束支传导阻滞各2例,房早、室性早搏(室早)、窦性心动过速、起搏心律各1例。2例摄X线胸片示心影增大。1例行下肢血管彩超提示深、浅静脉血栓形成;1例行D-二聚体检测阴性。31例入院前均未行血气分析。

表3 急性肺栓塞初诊与误漏诊患者入院前医技检查项目比较[例(%)]
2.3.2入院后检查:两组大多数患者在入院后早期完善了D-二聚体检测、血气分析、心脏彩超和下肢血管彩超等检查(表4)。初诊组完善检查时间较早,但组间比较差异无统计学意义(P>0.05),见表5。两组检查结果组内比较差异均无统计学意义(P>0.05),见表6。
2.4误漏诊情况 误漏诊组入院时考虑为心绞痛18例(58.1%),心功能不全3例(9.7%),脑梗死、房颤、肺部感染各2例(6.5%),喘息性支气管炎、反流性食管炎、下肢静脉血栓形成、胆总管切开取石术后各1例(3.2%)。误漏诊科室:心内科23例(74.2%),干部病房3例(9.7%),冠心病重症监护病房2例(6.5%),胸外科、心外科、普外科各1例(3.2%)。
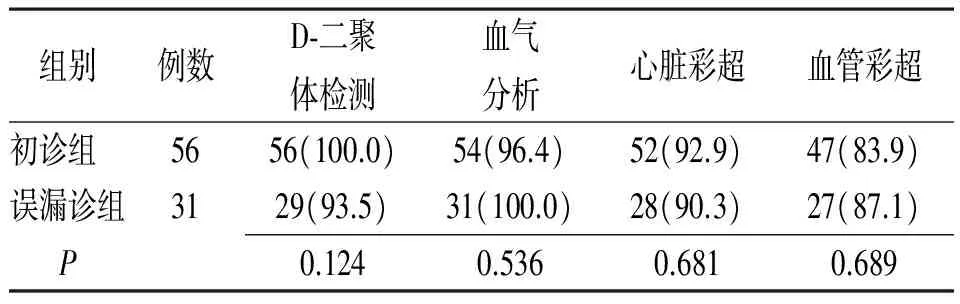
表4 急性肺栓塞初诊与误漏诊
2.5确诊情况 87例中81例经CTPA确诊,3例经核素肺通气/灌注显像确诊,2例经床旁心脏超声确诊,1例行主动脉CT血管造影确诊。初诊组入院后中位确诊时间为2 d,入院3 d内明确诊断38例,4~7 d明确诊断15例,8~10 d明确诊断3例。误漏诊组中位确诊时间4 d,入院3 d内明确诊断12例,4~7 d明确诊断13例,8~14 d明确诊断4例,17 d及26 d确诊各1例。
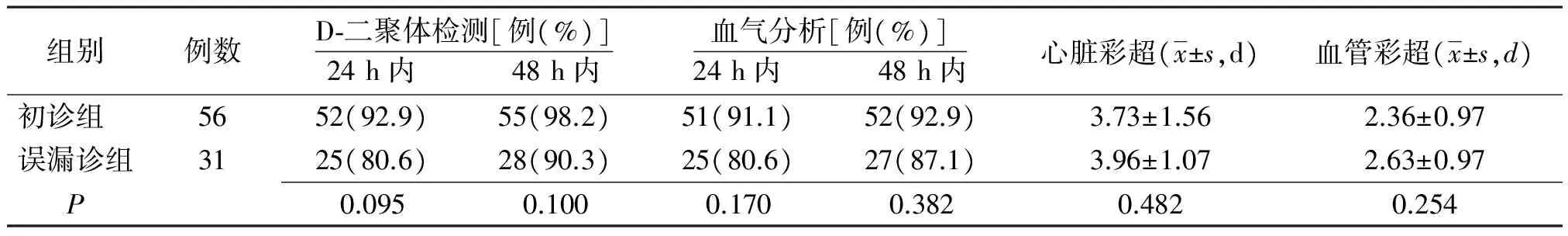
表5 急性肺栓塞初诊与误漏诊患者入院后完善医技检查时间比较
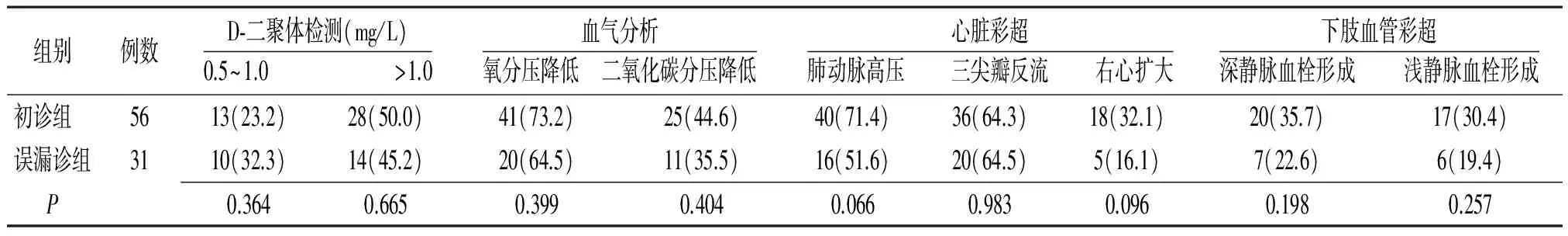
表6 急性肺栓塞初诊与误漏诊患者入院后医技检查结果比较[例(%)]
3 讨论
3.1临床特点分析 ①症状及体征:本文87例患者均无典型“三联征”表现,呼吸困难为最常见症状,胸痛者仅占14.9%,均无咯血。相较于初诊组,误漏诊组的胸痛比例更高,而呼吸困难、下肢水肿的比例更低,差异均有统计学意义;咳嗽、心悸、头晕头痛等症状,以及心动过速、心律不齐和肺部啰音体征两组间比较差异均无统计学意义。②风险因素:误漏诊组中96.8%的患者存在PE风险因素,除高龄、高血压病、糖尿病、肥胖等较为普遍的风险因素外,还存在静脉血栓形成、近期骨折手术、静脉曲张、肿瘤、感染、近期因心力衰竭或房颤住院等PE风险因素。在弱风险因素方面,误漏诊组所占比例更大,两组差异有统计学意义,这与误漏诊组老年群体比例较高有关;两组间强、中风险因素比较差异无统计学意义。③入院前医技检查:初诊组入院前完善血气分析及D-二聚体检测的比例较误漏诊组高,差异有统计学意义。两组均有少部分患者完善X线胸片及下肢血管彩超检查,但差异无统计学意义。相较于初诊组,误漏诊组完善心电图的比例更高,差异有统计学意义,但组内无典型SⅠQⅢTⅢ患者。④入院后医技检查:两组大部分患者入院后行D-二聚体检测、血气分析、心脏彩超及下肢血管彩超检查,完善检查比例差异均无统计学意义,且两组间各项检查阳性结果比例相似。初诊组完善检查时间较误漏诊组早,但差异无统计学意义,考虑与本研究样本量较小有关,结果有待进一步验证。
3.2误诊原因分析
3.2.1临床表现不典型:PE临床表现多样,可涉及呼吸、循环、神经等多个系统,临床只有不到30%的患者出现呼吸困难、胸痛、咯血典型“三联征”表现[4]。本文所有患者均无典型“三联征”表现,呼吸困难、胸闷为最常见症状,误漏诊组胸痛比例更高,容易迷惑接诊医生误诊为冠心病。而急性PE因肺动脉压、右心室充盈压升高,后期可出现右心功能不全,因此初诊组出现较高比例的呼吸困难、下肢水肿则具有更高的特异性,利于PE早期诊断。丁滨等[5]曾利用大数据综合分析我国2004—2013年PE误诊情况,得出误诊率为53.0%,按误诊疾病系统分类以呼吸系统疾病居首,按误诊疾病病种分类以急性冠状动脉综合征居首,本文误漏诊情况与大数据分析结果相似。可见,不典型的临床表现使PE诊断难度增大,导致误诊及漏诊情况时有发生[6]。
3.2.2缺乏医技检查支持:血气分析及D-二聚体检测是PE诊断的重要辅助手段[7-8]。本文误漏诊组入院前多数患者缺乏血气分析及D-二聚体检测数据支持是导致PE误漏诊的重要因素,尽早完善血气分析及D-二聚体检测可减少PE误漏诊的发生。本文两组在检验完善时间上比较无统计学差异,考虑与研究样本量较小有关。既往研究显示,D-二聚体检测对急性PE的诊断敏感性>95%,被认为是低/中危PE患者筛查的重要手段之一[9]。D-二聚体作为血浆交联纤维蛋白单体水解后的特异性产物,在机体血管内有活化血栓形成及纤维溶解活动时均能升高,其对PE的诊断特异性仅为40%。D-二聚体对PE的阴性诊断价值高,但单纯D-二聚体升高不能作为PE的诊断依据。
典型PE患者可表现为低氧、低碳酸血症,部分患者可仅表现为低氧血症,其相对特异的表现对指导PE诊断有积极作用。急性PE致低氧血症的发生机制:患者体内支气管反射性痉挛,而血栓本身释放包括5-羟色胺在内的多种因子促使支气管收缩,最终导致肺通气减少;栓塞部位的肺泡表面活性物质减少,肺顺应性下降;表面物质减少继发局部肺水肿,而加重肺通气及弥散功能下降;栓塞部位形成无效腔。同时患者过度通气后可出现低碳酸血症[10]。有研究提示,血气分析联合D-二聚体检测可进一步提高PE的诊断敏感性[11]。但需注意,部分患者血气分析结果正常,本文85例入院后行血气分析,仅有71.8%的患者PaO2降低,42.4%的患者PaCO2降低,这与患者从发病到行血气分析检查的时间不一致有关[12]。在PE发病后数天巨大的栓子即会开始溶解,在体内纤溶系统的作用下,10~14 d血管即可发生再通,局部血流恢复,从而改善低氧血症[13]。因此对于血气分析结果正常的患者尚需结合其他信息综合考虑,切不可盲目除外PE。
典型PE患者心电图可出现SIQⅢTⅢ表现,这与肺动脉栓塞后肺动脉高压、右心负荷增大、右心扩大有关[14],但较为少见。临床多表现为窦性心动过速、胸前V1~V3导联及肢体Ⅱ、Ⅲ、aVF导联ST段压低或T波倒置[15]。本文误漏诊组患者门诊完善心电图的比例更高,亦不缺乏肢体或胸前导联ST-T改变、窦性心动过速等表现,但特异性不高,仍导致漏误诊。可见,相较于血气分析及D-二聚体检测,心电图在PE诊断中的作用较局限。
3.2.3固守局部的思维模式:本次统计提示PE误漏诊患者大多来自心脏相关科室。因心肺疾病症状相似,症状常相互干扰,心脏专科医师因长期深入研究心脏相关疾病,易形成惯性诊断思维,当接诊此类患者时易优先考虑冠心病、心力衰竭等心脏专科疾病,从而导致误漏诊。这样的思维模式与医学逐渐细化、分科发展的趋势相关,专科医生长期分割孤立地研究某一系统疾病,失去整体的思维倾向,当面对患者具有自己专科疾病的症状和体征时,难以跳出本专科疾病范畴,刘振华和陈晓红[16]将其称为“固守局部”。同时,因我院为以心脏专科为主导的综合性医院,年轻医生接受心脏科培训时间长及强度较大,因此对包括呼吸科在内的其他专科对PE的诊断敏感性下降,容易误漏诊。
3.3防范误漏诊措施 急性PE常突发起病,病死率高,早期诊断与干预对患者预后至关重要。笔者总结防范PE误漏诊的措施如下:①年轻住院医师应重视住院医师规范化培训过程,提高对各类疾病的诊断敏感性,形成发散性思维。②加强对PE不典型临床表现的认识,认真询问病史,了解是否存在PE发病的风险因素。对于合并有高危因素患者,出现呼吸困难、胸痛、胸闷、心悸、咯血、咳嗽、下肢水肿、不明原因的晕厥、心动过速、颈静脉怒张或肺部啰音等表现时,即使无典型“三联征”表现,亦应考虑PE的可能。③尽快安排行血气分析、D-二聚体检测、心电图、肺动脉造影等检查以获取更多有利于PE诊断的信息,避免误漏诊。心电图对PE的诊断价值相对较小,但是可协助排除冠心病等心源性疾病[17]。传统观念认为,肺动脉造影是诊断PE的金标准[18],但是临床更多采用包括经胸心脏彩超、CTPA及核素肺通气/灌注显像在内的无创手段进行确诊。有报道提示CTPA对PE的诊断敏感性及特异性分别为87%~94%及94%~100%[19];Pipavath和Godwin[20]报道64层螺旋CT肺动脉造影诊断PE的诊断敏感度及特异性分别为83%及96%。相较于经胸心脏彩超及核素肺通气/灌注显像,CTPA对PE的诊断敏感性及特异性高,可作为临床无创诊断的优先选择。故对于高度可疑PE者需尽早安排CTPA检查明确诊断。
总之,PE临床表现缺乏特异性,缺乏血气分析及D-二聚体检测的支持和固守局部的思维模式是导致误漏诊的主要原因。提高对PE的认识,建立发散性的思维模式,并尽早行血气分析及D-二聚体检测可减少临床误漏诊。
[1] 中华医学会心血管病学分会肺血管病学组.急性肺栓塞诊断与治疗中国专家共识(2015)[J].中华心血管病杂志,2016,44(3):197-211.
[2] 杨立云,于文成.急性肺栓塞12例临床分析[J].中国综合临床,2001,17(8):601.
[3] 孔祥裕,周志梅,孙建新.急性肺栓塞37例[J].中国煤炭工业医学杂志,2004,7(4):307-308.
[4] 陈灏珠,林果为,王吉耀.实用内科学[M].14版.北京:人民卫生出版社,2013.
[5] 丁滨,孟庆义,陈晓红,等.基于误诊文献大数据的中国急性胸痛三联征误诊概况(2004~2013年)[J].中国急救医学,2016,36(9):817-823.
[6] 李金巧.28例急性肺栓塞误诊分析[J].中国综合临床,1999,15(2):179.
[7] 张春梅,张彩霞,赵丕田.急性肺栓塞及时诊断初探[J].中国综合临床,2002,18(2):132.
[8] 董记华,赵燕平.血浆D-二聚体在急性肺栓塞患者中的测定及意义[J].中国煤炭工业医学杂志,2008,11(7):1026.
[9] Le G G, Righini M, Wells P S. D-dimer for pulmonary embolism[J].Jama, 2015,313(16):1668-1669.
[10] 急性肺血栓栓塞症尿激酶溶栓(栓复欣抗凝)治疗多中心临床试验协作组.急性肺血栓栓塞症血气分析的临床意义[J].中国循环杂志,2004,19(5):367-369.
[11] 仇爱民,陶章,祁风亮,等.血浆D-二聚体和血气分析测定在肺栓塞中的临床价值[J].临床肺科杂志,2015(3):518-519,520.
[12] Stein M, Levy S E. Reflex and humoral responses to pulmonary embolism[J].Prog Cardiovasc Dis, 1974,17(3):167-174.
[13] Wagenvoort C A. Pathology of pulmonary thromboembolism[J].Chest, 1995,107(Suppl 1):S10-S17.
[14] Montenegro F S, Barzan V, De Lorenzo A R,etal. ST-segment elevation in pulmonary thromboembolism[J].Arq Bras Cardiol, 2012,99(3):e131-e133.
[15] 孙朝阳,侯玉娟,闫德祺,等.心电图对急性肺栓塞的诊断价值[J].中国医药导报,2012,9(26):163-165.
[16] 刘振华,陈晓红.导致误诊的思维原因[J].临床误诊误治,2001,14(5):328-329.
[17] 李永玲.急性肺栓塞心电图改变类似急性心肌梗死1例[J].中国煤炭工业医学杂志,2007,10(2):169.
[18] Torbicki A, Perrier A, Konstantinides S,etal. Guidelines on the diagnosis and management of acute pulmonary embolism: the Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC)[J].Eur Heart J, 2008,29(18):2276-2315.
[19] Russo V, Piva T, Lovato L,etal. Multidetector CT: a new gold standard in the diagnosis of pulmonary embolism? State of the art and diagnostic algorithms[J].Radiol Med, 2005,109(1-2):49-61.
[20] Pipavath S N, Godwin J D. Acute pulmonary thromboembolism: a historical perspective[J].Am J Roentgenol, 2008,191(3):639-641.
ComparativeStudyofClinicalFeaturesbetweenPrimaryDiagnosedCasesandMisdiagnosedandMissedDiagnosisCasesofPulmonaryEmbolism
FANG Yi-peng1, GUAN Jian2, LU Yan-hui3, CHEN Rui1, WANG Zhi-yi4, WANG Zhong5
(1. School of Clinical Medicine, Tsinghua University, Beijing 100084, China; 2. Emergency Department, the First Hospital Affiliated to Tsinghua University, Beijing 100016, China; 3. Emergency Critical Care Center, Beijing Anzhen Hospital Affiliated to Capital Medical University, Beijing 100029, China; 4. Department of General Practice, the Second Hospital Affiliated to Wenzhou Medical University Yuying Children's Hospital, Wenzhou, Zhejiang 325027, China; 5. Department of General Practice, Beijing Tsinghua Changguang Hospital, Beijing 102218, China)
ObjectiveTo improve awareness of clinical features of pulmonary embolism (PE) in order to reduce incidence rates of misdiagnosis and missed diagnosis.MethodsCase data of 87 PE patients during January 2009 to March 2017, who could not be confirmed at the time of admission, was retrospectively analyzed, and the patients were divided into suspect group (n=56) and misdiagnosis and missed diagnosis group (n=31) according to the diagnosis at admission. Clinical features were compared in two groups. Misdiagnosed and missed diseases, departments and causes of misdiagnosis and missed diagnosis were analyzed in misdiagnosis and missed diagnosis group.ResultsAll patients had no typical PE triad signs, and the main clinical manifestations were dyspnea and chest distress; in misdiagnosis and missed diagnosis group, proportion of having chest pain was higher, while proportions of having dyspnea and edema of lower extremity (n=66) were lower. In misdiagnosis and missed diagnosis group, 96.8% patients had PE risk factors, but few of them had blood gas analysis or D-Dimer examination before admission. In misdiagnosis and missed diagnosis group, 18 patients were misdiagnosed as having angina (58.1%), and the rest of them were misdiagnosed as having cardiac insufficiency, cerebral infarction, atrial fibrillation, pulmonary infection, asthmatic bronchitis, reflux esophagitis and so on. A total of 23 patients (74.2%) were misdiagnosed or missed diagnosis by physicians of cardiovascular department, and median time of misdiagnosis and missed diagnosis was 4 d. Blood gas analysis and D-Dimer examination were performed for the 87 patients after admission, and the results suggested PE, and then the PE was confirmed by further computed tomography pulmonary angiography (CTPA) examination.ConclusionMisdiagnosed and missed diagnosed causes of pulmonary embolism are lack of specifically clinical manifestations, supporting by results of blood gas analysis and D-Dimer examination and closed thinking, and misdiagnosis and missed diagnosis rates can be reduced by strengthening understanding of pulmonary embolism, establishing divergent thinking of diagnosis and performing blood gas analysis and D-Dimer examination timely.
Pulmonary embolism; Misdiagnosis; Missed diagnosis; Angina pectoris; Blood gas analysis;D-Dimer
北京市科委科研计划(11720672)
100084 北京,清华大学临床医学院(方奕鹏、陈瑞);100016 北京,清华大学附属第一医院急诊科(关键);100029 北京,首都医科大学附属北京安贞医院急诊危重症中心(陆艳辉);325027 浙江 温州,温州医科大学附属第二医院,育英儿童医院全科医学科(王志翊);102218 北京,北京清华长庚医院全科医学科(王仲)
王仲,E-mail:wangzhong523@vip.163.com
R563.5
A
1002-3429(2017)10-0035-06
10.3969/j.issn.1002-3429.2017.10.013
2017-07-09 修回时间:2017-07-26)
*为共同第一作者
