PACU内经口气管导管拔除最佳循证实践方案的制定和应用研究
2017-10-10王树欣韩文军张丽君张玲娟胡雁
王树欣 韩文军 张丽君 张玲娟 胡雁
(1.上海长海医院,上海 200433;2.复旦大学护理学院,上海 200032)
·论著·
PACU内经口气管导管拔除最佳循证实践方案的制定和应用研究
王树欣1韩文军1张丽君1张玲娟1胡雁2
(1.上海长海医院,上海 200433;2.复旦大学护理学院,上海 200032)
目的制定和应用麻醉后恢复室(PACU)内全麻患者经口气管导管拔除的最佳循证实践方案。方法结合最佳证据和情景分析,制定“PACU内经口气管导管拔除最佳循证实践方案”,整合证据进入临床实践。根据复旦大学护理学院JBI循证中心证据实践应用程序,对22名麻醉护士进行培训,通过对104例在PACU内拔除经口气管导管患者拔管护理执行情况的基线审查,分析障碍因素并通过实践变革将最佳证据应用于102例拔管患者护理并进行质量再审查。结果与基线审查结果比较,推进最佳循证护理实践方案后,6条质量审查指标的执行率均有显著提高;麻醉护士拔管相关知识掌握程度明显提高(P<0.05);干预后接受质量审查的102例患者的呼吸系统异常事件发生率明显低于基线审查的104例患者(P<0.05)。结论应用经口气管导管拔除循证护理实践方案有利于规范PACU内麻醉护士的护理行为,提高临床护理质量,降低拔管后异常事件发生率,提高患者在PACU内的舒适度。
麻醉后恢复室; 气管导管; 拔除; 循证实践; 最佳证据
AbstractObjectiveTo develop and implement an evidence-based protocol for standardize the behavior of extubation after general anesthesia in post anesthetic care unit(PACU).MethodBased on best evidence and scenario analysis, An evidence-based protocol of procedures and strategies was developed, and evidence was integrated into clinical practice. According to the practical application of Fudan Joanna Briggs Institute, 22 nurse anesthetists was trained. By review the baseline of extubtion for 104 patients in PACU to find the gap between the clinical and evidence. Then reexamine the extubation for 102 patients after practical reformation.ResultCompared with the baseline, all implementation rates of the six examination standards and the nurse anesthetists' knowledge about extubation improved was significantly (P<0.05). The incidence of respiratory abnormal events after extubation was reduced significantly(P<0.05).ConclusionThe nursing management protocol of extubation after general anesthesia in PACU can help to standardize the nurse anesthetists' behavior of extubation, improve the quality of clinical nursing, reduce the incidence of respiratory abnormal events, and improve patient's comfort in PACU.
KeywordsPost-anesthesia care unit; Endotracheal tube; Eextubation; Evidence-based practice; The best evidence
随着医院效率地不断提高,为了加快手术室周转,越来越多的全麻患者转至麻醉后恢复室(Post-anesthesia care unit,PACU)实施苏醒拔管[1]。气管导管拔除是麻醉苏醒期患者由辅助通气转为自主呼吸的重要分界点。研究[2]证明,占苏醒期并发症1/3的呼吸与气道相关并发症的发生主要与PACU内气管导管拔除操作有关。目前,麻醉医生也逐渐意识到缺乏有效的气管拔管策略,对拔管的困难程度和拔管风险评估不足及拔管方案失败,是造成气管拔管相关并发症的常见原因。为规范气管拔管策略和方法以降低相关并发症,近年来气管导管拔除相关的指南与专家共识逐渐形成[3-4];同时,就拔管期间血流动力学维持以及拔管后并发症的防范等有所研究,但相关循证依据较少[5-6]。本研究旨在通过循证将气管导管拔除的最佳证据用于PACU内全麻苏醒期患者护理,以规范麻醉护士的护理实践行为,为经口气管插管患者提供最佳护理,确保患者拔管期间的安全与舒适。
1 最佳实践方案的制定与应用
1.1证据获得 检索JBI在线临床治疗及护理证据网络(Clinical online network of evidence for care and therapeutics,JBI COnNECT-4-)数据库、The cochrane library、Ovid-embase/ Ovid medline®、困难气道协会网站、美国麻醉医师协会网站、SinoMed、中国知网,检索时限为建库至2016年4月。英文检索词包括:“extubation/tracheal,postanesthesia/postoperative,care/anesthesia care/nursing/management,systematic review”。中文检索词包括:“气管/导管,拔管/拔除/撤除,苏醒/复苏/恢复,系统评价/Meta分析”。由两名研究者独立搜索,提取有用文献并互相核对,如有分歧,则咨询第3方协助判断。文献筛选时首先阅读文题,在排除明显不相关的文献后,进一步阅读摘要和全文,以确定最终是否纳入。初检出相关文献202篇,根据与主题的密切关系和证据的等级(采用JBI 2014证据等级系统进行证据分级,指南用AGREE-Ⅱ量表进行评价),最终纳入3篇文献:JBI的关于术后护理的证据总结[7](Ⅰ级证据、A级推荐)、经口气管导管拔除的推荐实践[8](Ⅱ级证据、A级推荐)、困难气道协会的关于气管导管拔除管理的指南[3](Ⅳ级证据、A级推荐)。循证实践小组将证据与实践结合,制定6条质量审查指标:护士应接受与气管导管拔除相关的知识与技能培训;护士应严密观察PACU内全麻患者的苏醒情况,及时评估患者是否满足拔管指征;气管导管拔除前,护士应做好全面准备以应对异常情况;拔管前后,护士应对患者进行宣教;拔管后30 min内,护士应严密观察病情变化,并遵医嘱处理异常情况;患者转出PACU前,护士应对患者进行评估,内容包括疼痛、意识、恶心呕吐和生命体征等。
1.2最佳证据与现有临床实践的差距分析
1.2.1科室现状 我院麻醉科第一手术室的PACU设有复苏床位8张,主要收治脑外科、骨科、普通外科、妇产科等全麻手术后的麻醉复苏期患者。目前该PACU收治的麻醉苏醒期患者为日均35例左右,其中15例左右的患者需要在PACU内拔除经口气管导管。自2009年以来,该PACU一直采取编配1名麻醉主治医师和6名麻醉护士构成的医护团队对所有入室患者实施麻醉苏醒期护理。经过7年多的发展与总结,该PACU形成了一系列相应的管理制度与工作规范,但是在全麻患者苏醒期气管导管拔除问题上,仍然存在医护分工不明确、配合欠佳等问题。
1.2.2基线质量审查 麻醉护士对气管导管拔除操作涉及的拔管前评估、准备、拔管时机等相关知识的自我认知评价为100%,但按照15道题答对9题为合格,经考核,实际合格率仅为46.15%,而且所有护士均认为自己缺乏循证护理相关知识;麻醉护士在气管导管拔除前会观察并评估患者的苏醒情况,但都为经验性判断,主要关注的是与麻醉相关的因素以及患者的生命体征情况;麻醉护士实施的拔管前准备主要为吸引器、吸氧装置、监护仪和人员准备;PACU内没有配备再插管所需物品,而且对于拔管前应给予患者氧储备、体位调整等最佳证据均未执行;麻醉护士在患者气管导管拔除前后,对其实施宣教率仅为53.84%;在患者转出PACU前,麻醉护士均会对其进行岀室评估,但评估结果被医生认可率仅为75%。
1.2.3鱼骨图根因分析 按照最佳证据要求,运用鱼骨图,分析目前科室现状与最佳证据之间存在的差距与原因,找出相应障碍因素,为推进最佳证据应用找到变革的切入点。具体障碍因素见图1。
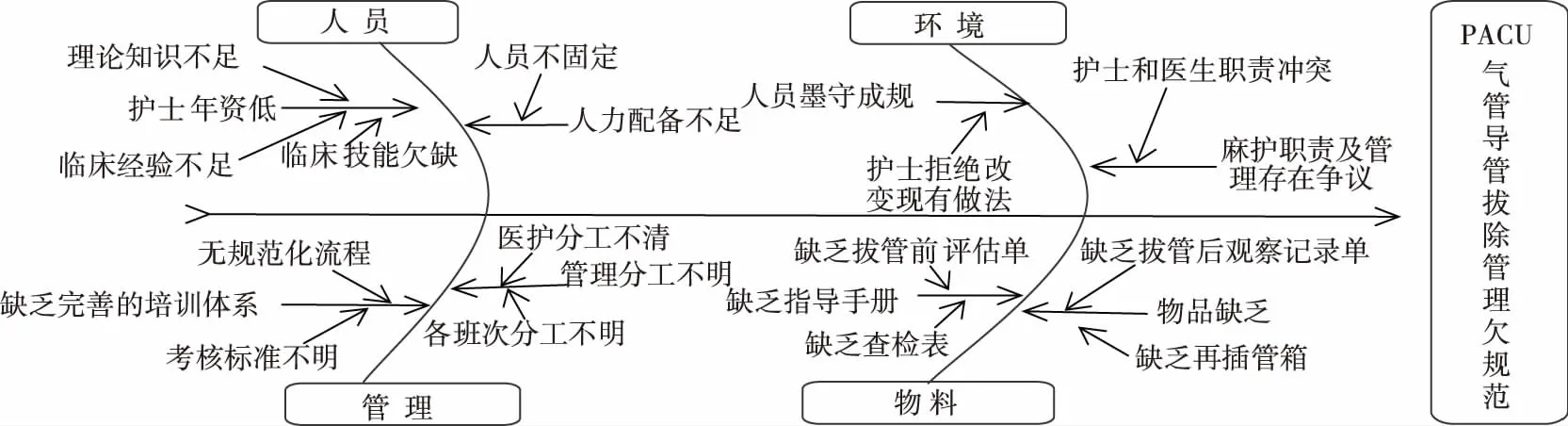
图1 PACU内全麻患者经口气管导管拔除方案实施障碍因素鱼骨图
1.3形成最佳实践方案 结合最佳证据、医护人员的专业判断和临床实际需求,经过专家会议讨论形成“PACU内全麻患者经口气管导管拔除最佳循证实践方案”,包括气管导管拔除前评估、拔除前准备、拔管实施以及拔管后观察与护理四大部分,以“PACU内气管导管拔除流程图”呈现,对于基线调查中反馈出来的薄弱环节则以红色字体标识以达到警示提醒作用。具体流程,见图2。

图2 PACU内经口气管导管拔除流程图
1.4最佳实践方案的应用 2016年5-9月,按照复旦大学护理学院JBI循证中心证据实践应用程序,推进最佳实践方案。
1.4.1应用前培训 为了提高麻醉护士对最佳实践方案的认知与执行率,利用晨课和业务学习时间反复组织培训,邀请专家讲解拔管相关并发症,解读拔管指南,介绍最佳实践方案的构建依据及实施方法等;同时自编口袋书《麻醉护士工作指导手册——PACU内全麻患者经口气管导管拔除技术》,分发给麻醉护士人手一本;拍摄“护士经口气管导管拔除培训教程”视频作为PACU内麻醉护士拔管操作培训必看资料。
1.4.2设备与文本资料准备 根据拔管指南要求在PACU内增配“再插管箱”,确保再插管物品随手可得;制定“气管导管拔除前评估和准备查检表”、“PACU内拔管后患者观察与护理查检表”、“PACU内苏醒拔管患者随访记录本”,作为麻醉护士执行最佳实践方案的配套文本;制作图文并茂的“经口气管插管全麻患者宣教卡”,作为麻醉护士实施患者教育的辅助工具。
1.4.3构建多学科合作团队,细化岗位职责 围绕PACU内全麻患者苏醒过程中可能涉及到的麻醉护士、麻醉医生、手术室护士与手术医生,构建多学科合作团队,并根据各类人员接触患者的时间点和工作内容细化岗位职责。即患者转入PACU时,麻醉护士应与手术室护士、手术医生和手术间的麻醉医生做好交接班,详细了解患者的手术与麻醉过程及与气管导管拔除相关的风险因素,然后在评估基础上确定患者的拔管风险等级并做好针对性防范;当患者麻醉苏醒,经评估满足拔管指征时,麻醉护士应立即汇报PACU内麻醉医生,在征得医生同意后,两人协助完成拔管。拔管后,麻醉护士应按照观察与护理查检表,严密观察患者病情,发现异常及时汇报麻醉医生并协助处理异常病情,对于与手术相关病情变化及时跟手术医生联系处理。当患者符合转出PACU标准时,麻醉护士应再次汇报麻醉医生,征得同意后,联系手术医生和卫生员,共同护送患者返回病房;最后,麻醉护士应与病房护士做好交接班。因此,整个苏醒拔管过程层层相扣,其安全性依赖于相关医护团队的分工协作。同时,将拔管物品的准备、再插管箱的清点整理等纳入麻醉护士的日常岗位职责,从而确保PACU内所有物品均随时处于备用状态。
1.5效果评价 (1)麻醉护士对拔管相关知识的掌握情况:使用自制问卷“麻醉护士对气管导管拔除相关知识测试卷”,合格率:测试题共设置15道题,本研究规定答对9题为合格。(2)质量审查指标执行情况:采用单盲法,由经专门培训的麻醉护理专业的实习护生,观察PACU内麻醉护士在拔管过程中的质量审查指标执行情况。(3)患者拔管后的异常情况发生率以及护士的出室评估结果被医生的认可率。(4)舒适度与满意度评价:安排专人于手术后次日随访在PACU内拔管患者对麻醉护士宣教情况及对PACU内的舒适度与满意度进行评价。
1.6统计学方法 数据采用SPSS 18.0进行统计学分析,分类变量资料间比较进行χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1方案实施前后参与拔管相关知识考核的麻醉护士对气管导管拔除相关知识考核的合格率比较 见表1。

表1 方案实施前后麻醉护士对拔管相关知识 考核的合格率比较 n(%)
P=0.029
由表1可见,方案实施前后麻醉护士对气管导管拔除相关知识掌握程度明显改善,差异有统计学意义(P<0.05)。
2.2方案实施前后麻醉护士对质量审查指标执行情况比较 见表2。方案实施前纳入患者104例,实施后纳入患者102例,纳入观察的患者一般资料比较差异均无统计学意义(P>0.05),具有可比性。

表2 方案实施前后麻醉护士对质量审查指标执行情况比较 例(%)
由表2可见,方案实施前后,麻醉护士的操作行为除拔管后观察严密性条目无明显改变外,其余各方面均有明显改善,差异有统计学意义(P<0.05)。
2.3方案实施前后气管导管拔除后患者异常病情发生情况比较 见表3。

表3 方案实施前后气管导管拔除后患者异常病情发生情况比较 例(%)
由表3可见,方案实施后,气管导管拔除后患者的呼吸系统异常情况发生率较方案实施前明显降低,差异有统计学意义(P=0.033)。但与气管导管拔除操作关系不大的循环系统异常情况、疼痛、恶心呕吐、烦躁谵妄等情况的发生率无明显变化(P>0.05)。
2.4方案实施前后患者对PACU内护理记忆情况的反馈比较 见表4。

表4 方案实施前后患者对PACU内的 记忆情况比较 例(%)
P=0.000
由表4可见,方案实施后,患者对PACU的记忆明显提升,方案实施前后差异有统计学意义(P=0.000)。
2.5对PACU有记忆的患者方案实施前后对宣教的反馈情况比较 见表5。

表5 对PACU有记忆的患者方案实施前后对 宣教的反馈情况比较 例(%)
P=0.010
由表5可见,方案实施后,由于护士加强了拔管前后患者的宣教,加深了患者对PACU的记忆,患者反馈对PACU有记忆和自身被宣教的人数比例均明显增加,且差异有统计学意义(P=0.01)。
2.5方案实施前后患者对PACU的就医体验评价 见表6。
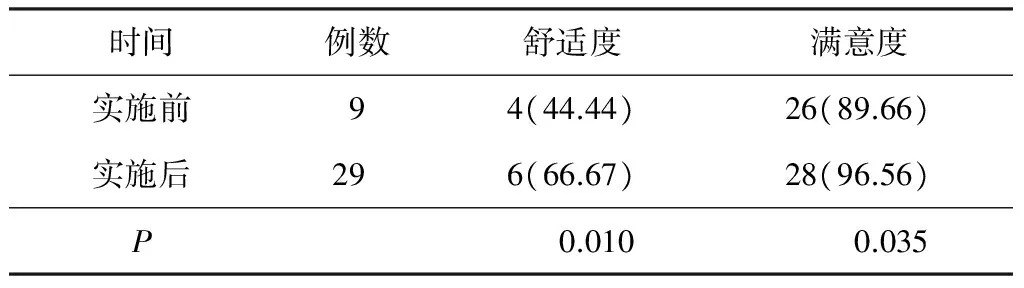
表6 方案实施前后患者对PACU的就医 体验评价 例(%)
由表6可见,方案实施后患者对PACU内就医的舒适度和满意度评价均明显提高,方案实施前后差异有统计学意义(P<0.05)。
3 讨论
3.1构建基于循证的PACU内全麻患者经口气管导管拔除最佳实践方案的必要性和作用 麻醉苏醒期患者由于受麻醉药及肌松药残余作用的影响,各种保护性反射尚未完全恢复,加上手术创伤、失血失液、疼痛及其他因素影响,麻醉苏醒期容易发生各种并发症[9]。Bruins等[10]报道PACU内呼吸相关并发症发生率为22.1%;Cook 等[2]认为,占苏醒期并发症1/3的呼吸相关性并发症,其发生的主要原因与气管导管拔除操作有关;气管导管拔除前后患者维持自主呼吸及气道通畅的能力是决定患者在拔管后是否出现呼吸系统并发症,甚至再插管的关键[11]。因此,气管导管拔除前后患者的管理对降低PACU内呼吸相关并发症的发生率尤为重要。鉴于目前国内外已有气管导管拔除相关的指南、专家共识、证据总结,因此,以循证为依据,构建PACU内全麻患者经口气管导管拔除最佳实践方案,规范麻醉护士的行为,提高麻醉苏醒期患者安全很有必要。基于循证的PACU内全麻患者经口气管导管拔除最佳实践方案实施后,麻醉护士对气管导管拔除相关知识考核合格率明显增加,护士对拔管时机及患者是否能够转出PACU的判断准确性明显提高,改变了以往麻醉护士工作基本依赖于麻醉医生,缺乏专业判断能力的局面。另外,拔管前有效评估、充分准备与拔管后严密观察的结合,也有效降低了患者呼吸系统异常情况的发生率。由于麻醉护士加强了对PACU内全麻苏醒期患者的健康宣教,患者对PACU的舒适度和满意度评价也明显提高。因此,临床实践也证明运用循证方法构建的气管导管拔除护理管理方案能够提高麻醉护理质量,有利于患者得到安全与舒适护理。
3.2PACU内全麻患者经口气管导管拔除最佳循证实践方案的可行性和不足之处 该方案所选取的证据来自于JBI的证据总结和困难气道协会发布的气管导管拔除指南,不但科学而且贴近临床。方案强调的拔管前对患者进行全面的拔管风险评估,并根据评估结果进行拔管前准备、遵循医生指导下的规范拔管及拔管后患者管理等,均是PACU内气管导管拔除过程中最为重要的环节;为方案实施而配套制定的拔管前评估与准备查检表以及拔管流程图,切实为麻醉护士提供了可以参考的临床实践指南,具有可行性。但由于循证实践小组推进的最佳证据应用方案改变了麻醉护士既有工作习惯,因此必然遇到一定障碍。护士质疑改变的效果,而证据转化所采用的查检表和记录单一定程度也增加了护理工作量,因此导致方案在推进初期困难重重。然而,由于本实践小组成员中,有麻醉科主任、护理部主任、护理部总护士长和PACU护士长等强有力的专家与领导团队,强化培训以消除护士对证据应用的质疑,并将循证要求细化到岗位职责中,随时督查促使其按照规范流程实施护理。一方面以查促改,护士行为不断规范;另一方面,随着方案推进,明显改善的临床效果也促使护士们更为主动地按流程执行,从而实现了最佳证据与临床护理实践的融合。可见,强有力的领导力是最佳证据与临床实践结合的催化剂,是方案顺利推行的保障。需要注意的是,该方案还存在一定不足,主要为拔管前评估部分仅构建框架未量化指标、形成的文本资料尚未与原有麻醉苏醒记录单整合,不仅增加护士工作量,也难以在临床常态化推进,因此,本循证实践方案还有待在临床应用中不断完善。
气管导管拔除是气管插管全麻患者苏醒期最为重要的事件,而气管导管拔除期间(包括前、中、后三阶段)患者的管理是PACU内麻醉护士最为主要的工作。在本研究中,通过护理质量改进,把最佳证据整合到现有的临床护理实践中,制定和应用最佳循证实践方案,有利于帮助麻醉护士掌握拔管相关知识和技能.提高其临床实践行为的规范率。指导PACU内麻醉护士通过全面评估、充分准备、正确拔管与严密观察,为患者提供安全、规范、优质的麻醉期护理,从而确保了患者的舒适度与满意度,有利于促使患者安全渡过麻醉苏醒期。
[1] 王芳芳,郭永清,郭荟楠.苏醒室对手术周转率的影响[J].山西医药杂志,2013,42(11):1324-1325.
[2] Cook T M,Woodall N,Frerk C.Major complications of airway management in the UK:Results of the fourth national audit project of the royal college of anaesthetists and the difficult Airway Society.Part 1:anaesthesia[J].Brit J Anaesth,2011,106(5):617-631.
[3] M.Popat,V.Mitchell,R.Dravid,et al.Difficult airway society guidelines for the management of tracheal extubation[J].Anaesthesia,2012,67:318-340.
[4] 刘进,邓小明.2014版中国麻醉学指南与专家共识[M].北京:人民卫生出版社,2014:181-186.
[5] 陈善桂,张正琴.全麻恢复期患者选择气管拔管时机的探讨[J].临床护理杂志,2012,11(4):45-46.
[6] 张瑞华.围拔管期3例呼吸道并发症的护理[J].航空航天医学杂志,2011,22(7):881-882.
[7] Le D,Khanh L.Post-operative care:Nursing management evidence summaries[EB/OL].(2015-09-23)[2016-04-09].The Joanna Briggs Institute EBP Database.JBI 134.http://ovidsp.tx.ovid.com/sp-3.19.0a/ovidweb.cgi.
[8] Xue Y.Endotracheal tube:Extubation.recommended practices[EB/OL].(2015-10-27)[2016-04-09].The Joanna Briggs Institute EBP Database.JBI 5062.http://ovidsp.tx.ovid.com/sp-3.19.0a/ovidweb.cgi.
[9] 张粉婷,王宁,牛晓丽.全麻术后患者麻醉恢复期并发症的临床评估及护理对策[J].护理学杂志,2010,25(18):24-26.
[10] Bruins S D,Leong P M C,Yi N.Retrospective review of critical incidents in the post-anaesthesia care unit at a major tertiary hospital[J].Singapore Med J,2016,75:1-15.
[11] Artime C A,Hagberg C A.Tracheal extubation[J].Respir Care,2014,59(6):991-1002.
Establishmentandapplicationofthebestevidence-basedpracticeprogramforPACUinternalendotrachealtubeextraction
Wang Shuxin1, Han Wenjun1, Zhang Lijun1, Zhang Lingjuan1, Hu Yan2
(1.ChanghaiHospitalofShanghai,Shanghai200433; 2.SchoolofNursing,FudanUniversity,Shanghai200032)
R472
A
10.16821/j.cnki.hsjx.2017.19.002
2017-05-17)
上海市教委2015年科研创新立项课题(编号:#15ZZ004-21)
王树欣(1989-),女,山东临沂,硕士在读,护师,从事麻醉护理
韩文军,E-mail:1332472367@qq.com
