拉莫三嗪在产后早期癫痫女性乳汁中的分泌特点及母乳喂养安全性评价
2017-09-27谭小平肇丽梅李国飞
谭小平,丁 也,郭 阳*,肇丽梅,李国飞
拉莫三嗪在产后早期癫痫女性乳汁中的分泌特点及母乳喂养安全性评价
谭小平a,丁 也a,郭 阳a*,肇丽梅b,李国飞b
目的探讨口服拉莫三嗪的癫痫女性产后药物乳汁分泌特点及母乳喂养的安全性。方法分析2例妊娠期长期口服拉莫三嗪的癫痫女性患者产后早期(2、3、12、14 d)血浆及乳汁拉莫三嗪药物浓度的连续性监测数据,并计算临床常用的评估婴儿药物暴露的相关指标(M/P值、TID、RID值),评估拉莫三嗪母乳喂养的安全性。结果产后早期拉莫三嗪在乳汁中的分泌特点与血浆药物浓度相关。拉莫三嗪乳汁药物分泌高峰在服药后2 h左右。评估药物暴露的相关指标M/P、TID、RID值变异较大,符合相关文献报道。结论根据我们有限的临床观察及相关文献复习可以看出,口服拉莫三嗪的癫痫女性进行母乳喂养相对安全。
癫痫;母乳喂养;拉莫三嗪
0 引言
癫痫是神经系统的一种常见疾病,一旦诊断确立,需要长时间服用抗癫痫药物。生育期女性的癫痫患病率高达0.3%~0.5%[1-2]。哺乳期癫痫女性仍需要继续服用抗癫痫药物以控制癫痫发作。几乎所有的抗癫痫药物都能够进入乳汁,因此,母乳喂养的新生儿间接通过乳汁暴露于抗癫痫药物,可能对其造成潜在的危害。拉莫三嗪(Lamotrigine,LTG)是一种电压门控式钠离子通道阻滞剂,可抑制谷氨酸及天冬氨酸的释放,发挥抗癫痫的作用。《抗癫痫药物应用专家共识》指出[3]:拉莫三嗪为健康育龄期妇女特发性全面性癫痫与症状性部分性癫痫的首选药物。目前,关于哺乳期口服拉莫三嗪抗癫痫治疗的相关文献较少,口服拉莫三嗪是否可以进行母乳喂养的结论尚不明确。本文结合相关文献,通过分析2例服用拉莫三嗪的癫痫女性产后血清及乳汁药物浓度的监测结果,探讨产后拉莫三嗪的乳汁分泌特点及母乳喂养的安全性。
1 资料与方法
分析2例妊娠期长期口服拉莫三嗪的癫痫女性患者产后早期血浆及乳汁拉莫三嗪药物浓度的连续性监测数据,并计算临床常用的评估婴儿药物暴露的相关指标(M/P值、RID、TID值),评估拉莫三嗪母乳喂养的安全性。
1.1 病例资料 病例1:35岁癫痫产妇,癫痫病史5年,孕期持续服用拉莫三嗪控制癫痫,服药剂量为50 mg,bid。采用高效液相色谱法测定产后第3天服药前及服药后2、4、6、8、12 h血液和乳汁药物浓度,产后12 d药物减量后相应时间点的乳汁药物浓度,产后14 d药物减量后的乳汁药物浓度。怀孕27周时服药前的血清药物浓度谷值为0.44 μg/mL,峰值为0.59 μg/mL。 病例2:31岁癫痫产妇,怀孕期间持续服用拉莫三嗪(25 mg bid)和卡马西平(50 mg qd)控制癫痫,病情未得到有效控制。产后第2天于服药前及服药后2、4、6、8、12 h采集血液样品和乳汁样品。采用高效液相色谱法测定血清及乳汁样品中的药物浓度。分娩前1 d拉莫三嗪谷值为0.85 μg/mL。
1.2 评估药物暴露的相关指标 M/P(Milk/Plasma,M/P):乳汁浓度/血药浓度;理论婴儿剂量(Theoretical infant dose,TID)[mg/(kg·d)]:乳汁药物浓度×每天摄入乳汁量[150 mL/(kg·d)];乳汁药物浓度=母体血浆药物浓度×M/P;相对婴儿剂量(Relative infant dose,RID)(%):TID[mg/(kg·d)]/母体剂量[mg/(kg·d)]。
2 结果
产后早期拉莫三嗪在乳汁中的分泌特点与血清药物浓度相关,两者曲线基本一致。产后拉莫三嗪乳汁药物分泌高峰在服药后2 h左右。评估药物暴露的相关指标M/P值、RID、TID值变异较大。两例患者拉莫三嗪的药物浓度监测数据见表1~表4。
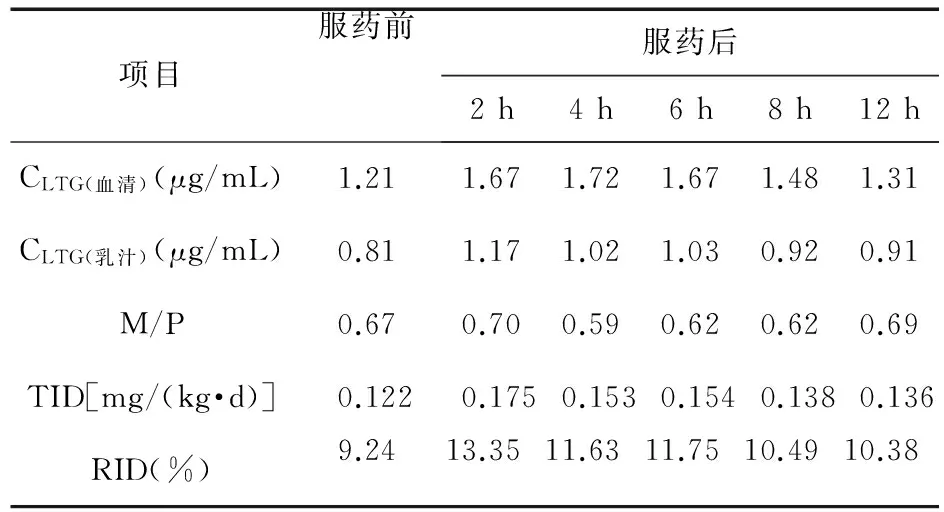
表1 病例1产后第3天拉莫三嗪的药物浓度监测
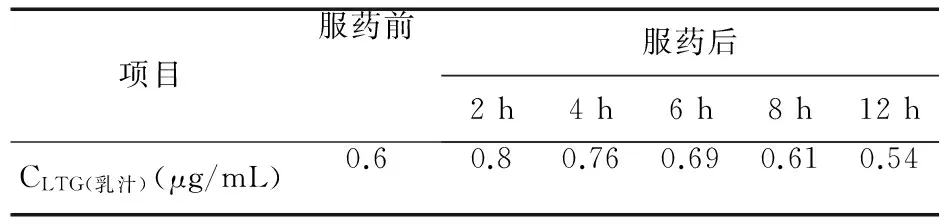
表2 病例1产后第12天拉莫三嗪的药物浓度监测

表3 病例1产后第14天拉莫三嗪的药物浓度监测

表4 病例2产后第2天拉莫三嗪的药物浓度监测
3 讨论
3.1 孕期及产后拉莫三嗪的代谢特点 作为新一代抗癫痫药物(AEDs),拉莫三嗪具有低分子量、低蛋白结合率和高亲脂性等特点,其乳汁通过率高。大多数抗癫痫药物是通过细胞色素P450酶系统或肾脏清除,而拉莫三嗪是通过肝脏的尿苷二磷酸葡萄糖醛酸转移酶(UGT)代谢。UGT1A4催化共轭90%的拉莫三嗪,其代谢产物2-N-葡萄糖醛酸通过肾脏排出[4-5]。雌二醇上调UGT1A4的表达,因此,妊娠期雌激素的上升增加拉莫三嗪的清除[6]。妊娠期雌激素可使拉莫三嗪血清药物浓度减少50%以上[7]。Ohman等[8]研究发现,妊娠晚期2-N-葡萄糖醛酸水平较分娩后1个月增加175%。妊娠期拉莫三嗪的平均清除速度是未妊娠状态下的2~3倍,清除速率进行性增加直至妊娠32周,在分娩后几天或1~2周内,拉莫三嗪的代谢很快恢复到妊娠前的状态[8-10]。因此,在妊娠期需要4~5周监测1次血药浓度,如果低于参考血药浓度水平,通常会增加拉莫三嗪的剂量(20%~25%)以达到控制癫痫发作的目的。并需要每4~5周重复上述过程[11]。结合我们监测,病例1无论谷值还是峰值,产后第3天拉莫三嗪的血浆药物浓度明显高于妊娠27周时的水平。因此,暴露于拉莫三嗪的胎儿在出生时新生儿体内药物浓度最高[12]。为了减少婴儿通过母乳接受的药物量,我们建议出生后几天到1周内尽量避免母乳喂养,或在服药前行母乳喂养或采取混合喂养的方式。分娩后母乳喂养的婴儿需要及时监测产妇及新生儿的血清药物浓度,减少服药量,降低乳汁的药物浓度,从而减少新生儿的暴露量。
3.2 婴儿拉莫三嗪药物暴露的评估方法 具有较高蛋白结合率的药物不能轻易进入乳汁。研究表明,具有较高血浆蛋白结合率的药物更适合母乳喂养[13]。拉莫三嗪的半衰期较长(29 h),血浆蛋白结合率较低(55%),因此,母乳喂养需要提高警惕[14]。
从上述2例监测病例可以看出,服用拉莫三嗪的产后妇女在服药约4 h左右达到血药浓度高峰,而乳汁药物分泌高峰在服药后2 h左右。目前有许多评估哺乳期婴儿药物暴露的方法。其中M/P是最早被用来量化药物自血浆进入乳汁的程度。文献报道拉莫三嗪平均的M/P比值为0.4(0.1~1.4)[15]。M/P>1暗示乳汁中药物的蓄积。病例1的M/P值为0.65(0.59~0.70),病例2的M/P值为0.78(0.71~0.99),并未提示药物的蓄积。然而,M/P值的大小受母体血浆药物水平限制,而母体血浆的药物浓度变异较大,因此,M/P值并不能反映婴儿体内药物的实际水平,因此,不能作为药物安全性的预测因子[15-17],其临床应用受到限制。乳汁中实际药物浓度和婴儿摄入母乳的量将决定最终婴儿体内药物的量。在评估婴儿药物暴露的临床实践中,计算药物暴露的另一个重要的指标是TID[18]。婴儿每天乳汁的摄取量不同,取决于婴儿的年龄和母乳喂养的程度。临床医生通常用平均每千克体重每天摄入乳汁150 mL作为标准来估计婴儿摄入的乳汁量。为了评估不良反应的风险,这种评估剂量需要与儿科的治疗剂量相对比。如果儿科治疗剂量高于TID,则服用该药物可以安全哺乳。如果儿科治疗剂量不明确,则需要与母亲体重校正后的剂量作比较,即相对婴儿剂量(RID)[15]。RID是评估母乳喂养时药物安全性的最有用参数。RID提供了一种标准化的计算婴儿剂量相对于母体剂量的方法。RID>10%被视为婴儿药物暴露的一个“关切水平”,RID为10%以内的药物所导致的乳汁暴露被认为不具备显著的临床意义[18-22]。本研究中,病例1平均RID为11%,病例2平均RID为19%,略高于“关切水平”,与Newport等[14]的研究结果相符(3.1%~21.1%)。考虑原因可能为分娩后血清药物浓度较高及药物的乳汁通过率高。
进入婴儿系统循环的实际药物剂量还取决于吸收、分布、代谢和药物的清除[23-25],尤其是小于2~3个月的婴儿及早产儿,由于肝UDP-葡萄糖醛酸转移酶代谢能力受限,导致血浆蛋白结合率降低,新生儿血浆药物浓度升高,导致药物的蓄积[24]。因此,在临床实践中,最理想的评估婴儿药物暴露的方法是测量婴儿血清药物浓度[26]。但是,获取理想的婴儿血清样本并不容易。
3.3 婴儿暴露于拉莫三嗪的安全性评价 出生2周~6个月的婴幼儿是药物暴露的中度风险人群,因为此阶段可能存在影响药物清除的因素(如肾功能不全)。早产儿、新生儿或伴有急性或慢性疾病的婴幼儿是药物暴露的高危人群[19]。直到婴儿3个月时,才出现足以代谢体内拉莫三嗪的UGT,而3岁时才能达到成人的代谢水平[27]。
乳汁中拉莫三嗪的浓度变异较大。Newport等[14]研究纳入了30例服用拉莫三嗪(300~450 mg/d)超过7 d的哺乳期癫痫女性病例,结果显示,乳汁拉莫三嗪药物浓度为0.5~18.1 μg/mL,M/P值为0.057~1.47。计算得出婴儿剂量在0.37~0.65 mg/(kg·d)范围内,远低于常规治疗剂量,平均RID为9.2。哺乳期妇女口服拉莫三嗪对婴儿的影响较少,不良反应报道很少。Sabers等[28]综述了抗癫痫药对孕妇和哺乳的影响,认为虽然母乳喂养婴儿体内拉莫三嗪血药浓度可以达到药效水平,但是没有因为哺乳而产生有临床意义的不良事件的报道,提示接受拉莫三嗪治疗的哺乳妇女进行母乳喂养总体来说是安全的,但仍提示需要注意监测婴儿的反应。Liporace等[29]认为,母乳喂养婴儿拉莫三嗪血清药物浓度通常高于预期,在某些个例中甚至达到“治疗水平”。这种较高的血药浓度可能与新生儿UGT的不足而导致药物清除能力降低有关。但是,目前仍没有拉莫三嗪对婴儿造成危险的相关报道,但也有报道显示,拉莫三嗪可能导致婴儿没有临床症状的轻微血小板增多[14],以及较为严重的呼吸暂停,停止哺乳后症状很快恢复[26,28]。Nordmo等[30]报道了1例16个月母乳喂养婴儿出现严重的毒副反应病例,其母亲因为误服了大剂量的拉莫三嗪(850 mg/d)出现视力障碍和眩晕。很快,婴儿出现了呼吸困难、紫绀需要抢救。婴儿血浆拉莫三嗪浓度持续在高水平(4.87 μg/mL),在停用药物后,婴儿很快康复。因此,服用拉莫三嗪并母乳喂养是相对安全的,但仍需要监测皮疹、食量减少以及多睡等不良反应。如果怀疑出现不良反应则应该监测婴儿的血清药物浓度。病例2口服两种抗癫痫药物,涉及到药物的相互作用。卡马西平本身可分泌进入乳汁,对婴儿造成潜在影响。但查阅相关文献发现,乳汁中卡马西平的浓度偏低,相对婴儿剂量RID<10%(3.8%~5.9%),显著低于治疗剂量,可以认为没有显著的药理学作用。卡马西平乳汁浓度较低,考虑可能与其蛋白结合率较高有关。因此,哺乳期服用卡马西平相对安全。且文献报道,通过乳汁导致卡马西平药物暴露带来的相关不良反应很少[31-32]。卡马西平作为肝酶诱导剂,理论上会增加拉莫三嗪的代谢,但我们所监测的病例并未发现异常的拉莫三嗪血药浓度及乳汁浓度波动,乳汁药物分泌规律与病例1相同。
3.4 孕期及母乳喂养暴露于拉莫三嗪对认知功能的影响 NEAD研究是一项关于胎儿在子宫内单一暴露于丙戊酸(VPA)、拉莫三嗪(LTG)、卡马西平(CBZ)或苯妥英(PHT)对认知发育影响的前瞻性观察性研究。6年随访224例,结果显示,暴露于LTG时,6岁智力评分(IQ)为108,与CBZ(105)、PHT(108)对比无明显差异[33]。另一项研究是关于使用AED对神经系统发育长期影响的前瞻性、观察性、多中心研究,共随访181例,结果显示,通过母乳暴露于AED(CBZ、LTG、PHT、VPA单药治疗)并不影响6岁时儿童的认知功能[34]。NEAD研究调查母乳喂养对儿童智力发育的影响(195例),发现与没有母乳喂养的儿童相比,服用AEDs(CBZ、LTG、PHT或VPA单一用药)的母乳喂养儿童3岁时IQ水平没有显著差异[35]。因此,我们认为服用拉莫三嗪时进行母乳喂养的获益超过其风险。应该鼓励服用AEDs的癫痫女性母乳喂养儿童。尽管我们已经建议上述监测病例可以进行母乳喂养,但由于各种原因,病例1母乳喂养半年后选择了人工喂养,母乳喂养期间未发现婴儿与口服药物相关的任何不良反应。病例2放弃母乳喂养。
综上所述,在临床实践中,如果能获得理想的血浆样本或母乳药物水平,可通过计算TID或RID值来评估婴儿的药物暴露。如上述样本不易获得,最可行的和精确的方法是测量婴儿的血清药物浓度。
癫痫女性口服拉莫三嗪,其分泌进入乳汁的药物量较多,相应的TID值或RID值较高,婴儿实际的血药浓度甚至达到治疗剂量。尽管如此,根据我们有限的临床观察及相关的文献资料,可以得出口服拉莫三嗪的癫痫女性可以安全地进行母乳喂养。尽管相关文献报道拉莫三嗪对母乳喂养婴儿的影响较小,但喂养期间仍需要注意药物的潜在风险,如皮疹、睡眠过多、进食减少、血小板计数异常等情况。本研究显示,癫痫女性服用拉莫三嗪,产后第2、3天血药浓度高峰在服药后4 h左右,而乳汁药物分泌高峰在服药后2 h左右。因此,我们建议在服药前或服药2 h后进行母乳喂养,避免药物的乳汁分泌高峰,或者选择其他喂养方式。鉴于目前病例资料有限,需要更大样本量的数据及更长时间的随访来系统评估哺乳期拉莫三嗪乳汁暴露对婴幼儿造成的影响。
[1] Kalter H,Warkany J.Congenital malformation[J].N Engl J Med,1983,308(9):491-497.
[2] Nulman I,Laslo D,Koren G.Treatment of epilepsy in pregnancy[J].Drugs,1999,57(4):535-544.
[3] 中华医学会神经病学分会脑电图与癫痫学组.抗癫痫药物应用专家共识[J].中华神经科杂志,2011,44(1):56-65.
[4] Green MD,Bishop WP,Tephly TR.Expressed human UGT1.4 protein catalyzes the formation of quaternary ammonium-linked glucuronides[J].Drug Metab Dispos,1995,23(3):299-302.
[5] Fotopoulou C,Kretz R,Bauer S,et al.Prospectively assessed changes in lamotrigine-concentration in women with epilepsy during pregnancy,lactation and the neonatal period[J].Epilepsy Res,2009,85(1):60-64.
[6] Chen H,Yang K,Choi S,et al.Up-regulation of UDP-glucuronosyl-transferase (UGT) 1A4 by 17beta-estradiol:a potential mechanism of increased lamotrigine elimination in pregnancy[J].Drug Metab Dispos,2009,37(9):1841-1847.
[7] Reimers A,Helde G,Brodtkorb E.Ethinyl estradiol,not progestogens,reduces lamotrigine serum concentrations[J].Epilepsia,2005,46(9):1414-1417.
[8] Ohman I,Beck O,Vitols S,et al.Plasma concentrations of lamotrigine and its 2-N-glucuronide metabolite during pregnancy in women with epilepsy[J].Epilepsia,2008,49(6):1075-1080.
[9] De Haan GJ,Edelbroek P,Segers J,et al.Gestation-induced changes in lamotrigine pharmacokinetics:a monotherapy study[J].Neurology,2004,63(3):571-573.
[10]Petrenaite V,Sabers A,Hansen-Schwartz J.Individual changes in lamotrigine plasma concentrations during pregnancy[J].Epilepsy Res,2005,65(3):185-188.
[11]Sabers A.Algorithm for lamotrigine dose adjustment before,during,and after pregnancy[J].Acta Neurol Scand,2012,126(1):e1-e4.
[12]Madadi P,Ito S.Perinatal exposure to maternal lamotrigine:clinical considerations for the mother and child[J].Can Fam Physician,2010,56(11):1132-1134.
[13]Hale TW.Medications and mothers′ milk[J].J Midwifery Womens Health,2004,55(2):e39.
[14]Newport DJ,Pennell PB,Calamaras MR,et al.Lamotrigine in breast milk and nursing infants:determination of exposure[J].Pediatrics,2008,122(1):e223-e231.
[15]Ito S.Drug therapy for breast-feeding women[J].N Engl JMed,2000,343(2):118-126.
[16]Ito S,Lee A.Drug excretion into breast milk-overview[J].Adv Drug Deliv Rev,2003,55(5):617-627.
[17]Davanzo R,Dal Bo S,Bua J,et al.Antiepileptic drugs and breastfeeding[J].Ital J Pediatr,2013,39:50.
[18]Ilett KF,Kristensen JH.Drug use and breastfeeding[J].Expert Opin Drug Saf,2005,4(4):745-768.
[19]Rowe H,Baker T,Hale TW.Maternal medication,drug use,and breastfeeding[J].Child Adolesc Psychiatr Clin N Am,2015,24(1):1-20.
[20]Hale TW.Anesthetic medications in breastfeeding mothers[J].J Hum Lact,1999,15(3):185-194.
[21]Ip S,Chung M,Raman G,et al.A summary of the Agency for Healthcare Research and Quality′s evidence report on breastfeeding in developed countries[J].Breastfeed Med,2009,4 Suppl 1:S17-S30.
[22]Kearns GL,Abdel-Rahman SM,Alander SW,et al.Developmental pharmacology--drug disposition,action,and therapy in infants and children[J].N Engl J Med,2003,349(12):1157-1167.
[23]李红健,于鲁海,孙岩,等.拉莫三嗪联合丙戊酸钠治疗维吾尔族与汉族癫(痫)患儿的差异性研究[J].中国医药,2015,10(4):505-507.
[24]Nordeng H,Havnen GC,Spigset O.Drug use and breastfeeding[J].Tidsskr Nor Laegeforen,2012,132(9):1089-1093.
[25]王冉冉,黄晓会,陈霁晖,等.癫痫患儿拉莫三嗪稳态血药浓度分析[J].中国医药,2017,12(5):743-745.
[26]Veiby G,Bjørk M,Engelsen BA,et al.Epilepsy and recommendations for breastfeeding[J].Seizure,2015,28:57-65.
[27]Liporace J,Kao A,D′Abreu A.Concerns regarding lamotrigine and breast-feeding[J].Epilepsy Behav,2004,5(1):102-105.
[28]Sabers A,Tomson T.Managing antiepileptic drugs during pregnancy and lactation[J].Curr Opin Neurol,2009,22(2):157-161.
[29]Liporace J,Kao A,D′Abreu A.Concerns regarding lamotrigine and breast-feeding[J].Epilepsy Behav,2004,5(1):102-105.
[30]Nordmo E,Aronsen L,Wasland K,et al.Severe apnea in an infant exposed to lamotrigine in breast milk[J].Ann Pharmacother,2009,43(11):1893-1897.
[31]Merlob P,Mor N,Litwin A.Transient hepatic dysfunction in an infant of an epileptic mother treated with carbamazepine during pregnancy and breastfeeding[J].Ann Pharmacother,1992,26(12):1563-1565.
[32]Frey B,Braegger CP,Ghelfi D.Neonatal cholestatic hepatitis from carbamazepine exposure during pregnancy and breast feeding[J].Ann Pharmacother,2002,36(4):644-647.
[33]Meador KJ,Baker GA,Browning N,et al.Fetal antiepileptic drug exposure and cognitive outcomes at age 6 years (NEAD study):a prospective observational study[J].Lancet Neurol,2013,12(3):244-252.
[34]Meador KJ,Baker GA,Browning N,et al.Breastfeeding in children of women taking antiepileptic drugs:cognitive outcomes at age 6 years[J].JAMA Pediatr,2014,168(8):729-736.
[35]Meador KJ,Baker GA,Browning N,et al.Effects of breastfeeding in children of women taking antiepileptic drugs[J].Neurology,2010,75(22):1954-1960.
Secretioncharacteristicsoflamotrigineinbreastmilkofwomenwithepilepsyandsafetyofbreastfeeding
TAN Xiao-pinga,DING Yea,GUO Yanga*,ZHAO Li-meib,LI Guo-feib
(a.Department of Neurology,b.Department of Pharmacy,Shengjing Hospital of China Medical University,Shenyang 110004,China)
ObjectiveTo explore the milk secretion characteristics of lamotrigine used by women with epilepsy and the safety of breastfeeding.MethodsContinuous monitoring data of lamotrigine serum and breast milk samples from two postpartum women with epilepsy at 2,3,12 and 14 d after delivery were analyzed.The lamotrigine serum and breast milk concentrations were used to calculate 3 conventional estimates (M/P,TID and RID) of infant drug exposure during lactation and evaluate the safety of lamotrigine in nursing infants was evaluated.ResultsThe breast milk secretion characteristics of lamotrigine for early postpartum women with epilepsy were associated with plasma drug concentrations.The peak of lamotrigine concentrations in breast milk was at 2 h after drug use.The lamotrigine M/P ratio,TID and RID were highly variable,which was consistent with previous literatures.ConclusionAccording to our clinical observation data and literature information,lamotrigine is compatible safe for breastfeeding.
Epilepsy;Breastfeeding;Lamotrigine
2017-01-03
中国医科大学附属盛京医院a.第二神经内科,b.药学部,沈阳 110004
*通信作者
10.14053/j.cnki.ppcr.201709014
