胸腔镜手术治疗消失肺综合征
2017-06-05沈明敬徐中华陈勇兵徐卫华徐忠恒
沈明敬 徐中华 陈勇兵 徐卫华 徐忠恒
(苏州大学附属第二医院胸心外科,苏州 215004)
·临床研究·
胸腔镜手术治疗消失肺综合征
沈明敬 徐中华 陈勇兵 徐卫华 徐忠恒*
(苏州大学附属第二医院胸心外科,苏州 215004)
目的 探讨胸腔镜手术治疗消失肺综合征(vanishing lung syndrome,VLS)的效果。 方法 2008年9月~2015年3月我们对16例VLS根据手术难度行胸腔镜单孔、两孔、三孔手术。有粘连者首先松解粘连,探明肺大疱位置,设计切割方向、顺序,切割肺大疱,反复膨肺观察完成切割并修补漏气点,置引流管,关闭创口,术毕。对术前与术后3个月第1秒用力呼吸量(forced expiratory volume in one second,FEV1)、肺总量(total lung capacity,TLC)、残气量(residual volume,RV)进行对比分析。 结果 7例分期行双侧胸腔镜下手术,间隔时间6~15个月,中位时间10个月;2例双侧VLS拒绝双侧手术仅行单侧手术;7例行单侧手术。共手术23次,其中21次完全胸腔镜下完成手术(单孔法11次,两孔法9次,三孔法1次),2次因胸膜腔粘连在腔镜辅助下小切口手术。手术时间(50.6±12.3)min,术后胸腔引流管留置(12.4±4.8)d,术后住院(13.8±5.6)d,住院总费用(5.50±1.63)万元。FEV1术前(0.75±0.32)L,明显低于术后(1.17±0.45)L(t=-7.654,P=0.000);RV术前(3.76±0.52)L,明显高于术后(2.85±0.33)L(t=12.284,P=0.000);TLC术前(5.70±0.56)L,明显高于术后(4.88±0.47)L(t=5.187,P=0.000);PaO2术前(60.2±9.0) mm Hg,明显低于术后(71.5±10.3) mm Hg(t=-9.892,P=0.000);PaCO2术前(49.7±11.6) mm Hg,明显高于术后(42.6±8.8) mm Hg(t=3.908,P=0.000)。术后发生房颤2例,给予西地兰、胺碘酮纠正;肺部感染4例,经验性或痰培养结果升级抗生素等级治愈;肺漏气>1周17例,时间8~20 d,中位漏气时间12 d;颈胸腹壁大范围皮下气肿9例;围手术期未发生死亡、呼吸功能衰竭等手术并发症。 结论 胸腔镜肺大疱切除或肺减容术治疗VLS安全性高,微创,能显著提高患者肺功能。
消失肺综合征; 巨型肺大疱; 胸腔镜手术; 肺减容术; 肺功能
消失肺综合征(vanishing lung syndrome,VLS)又名特发性巨型大疱性肺气肿(giant bullous emphysema,GBE),因大疱体积大、数量多严重挤压正常肺组织,拍片时甚至见不到肺纹理而得名。因胸腔被大疱占据导致有效肺组织容积显著减少,患者活动能力明显受到限制。治疗VLS的有效途径是手术切除巨型肺大疱,促进周围健康肺组织复张,改善肺功能,较普通肺大疱切除手术而言,操作难度高,需要相关技巧。我院2008年9月~2015年3月诊断并成功治愈16例VLS,报道如下。
1 临床资料与方法
1.1 一般资料
本组16例,男15例,女1例。年龄(62.5±5.3)岁。7例因活动后胸闷、气喘症状逐渐加重就诊,8例突发胸闷伴胸痛就诊,1例无临床症状,体检时发现。经胸片及CT检查均诊断VLS(采用Roberts等[1]提出的影像学诊断标准:①一侧或两侧肺上叶巨型肺大疱;②大疱至少占据一侧胸腔容积的1/3及以上;③周围正常肺实质区受压迫),其中9例双侧,7例单侧。肺压缩程度40%~95%,(68±22)%。合并气胸患者入院后即行胸腔闭式引流排气改善呼吸功能。2例存在肺部炎症,术前抗感染治疗待病情好转后手术。6例合并原发性高血压,2例糖尿病,2例胆囊结石,1例慢性胃炎,高血压及糖尿病控制良好,胆囊结石及慢性胃炎处于疾病稳定期。1例曾行右侧胫骨骨折复位内固定术,1例曾行腹腔镜胆囊切除术,1例曾行前列腺电切术。
病例选择标准:①患者一般情况良好;②凝血机制正常;③心、肝、肾主要脏器功能正常;④精神正常,配合治疗;⑤CT估计巨型肺大疱体积占肺容积≥1/3达VLS诊断标准;⑥既往未罹患致胸腔粘连疾病。
1.2 方法
术前接受呼吸道雾化吸入,完善血常规、凝血功能、肝肾功能、动脉血气分析、胸部CT、肺功能、心电图术前检查,评估心肺功能,排除手术禁忌。双腔气管插管,静吸复合全身麻醉。侧卧位。根据患者手术难度[包括大疱数目、位置及疱蒂类型(图1,2);是否存在胸膜粘连及粘连程度;是否需要复杂修补或止血操作]决定trocar数目或腔镜辅助小切口手术。先在单孔下手术,不能完成手术则增加第二孔置入更多操作器械,甚至第三孔。单孔法唯一孔位于第5肋间腋前线;两孔法手术观察孔位于腋中线第7或8肋间,操作孔位于腋前线第4或5肋间;三孔法另加一孔位于腋后线第6肋间。必要时延长腋前线第4或5肋间戳孔行腔镜辅助小切口手术。对于有粘连者先置入电凝钩或超声刀松解粘连(图3)。根据术中所见及术前CT影像学资料,探明大疱位置,设计好切割方向、顺序及是否在强生公司腔内切割缝合器上加套奈维材料[NEOVEIL,日本郡是株式会社,批文号:国食药监械(进)字2013第3461064号]。完成切割后松解下肺韧带,胸腔内注入生理盐水,嘱麻醉医师膨胀患侧肺了解切割效果以及肺漏气情况。对于遗漏的肺大疱重新完成切割,肺漏气较严重的位置用普通慕斯线或3-0 Prolene线缝合修补,尽量减少漏气点的数量,减轻漏气程度。共手术23次,7次手术中视肺漏气程度较轻,余肺膨胀满意置1根胸腔引流管;其余16次手术置入2根胸管闭式引流管加强引流,下侧胸管置于肺后缘脊柱旁,上侧胸管置于胸膜顶。
术后常规预防感染、止血、止痛、平喘治疗,间断复查胸片,待肺满意复张后拔除胸管,复查胸部CT后办理出院。术后3个月复查动脉血气分析、肺功能了解呼吸功能。
1.3 统计学处理
2 结果
7例分期行双侧胸腔镜下手术,间隔时间6~15个月,中位时间10个月;2例双侧VLS拒绝双侧手术仅行单侧手术;7例行单侧手术。21次完全胸腔镜下完成手术(单孔法11次,两孔法9次,三孔法1次),2次因胸膜腔粘连在腔镜辅助下小切口手术。麻醉苏醒后拔除气管插管,无术后机械通气。手术时间(50.6±12.3)min,术后胸腔引流管留置(12.4±4.8)d,术后住院(13.8±5.6)d,住院总费用(5.50±1.63)万元。术后发生心房纤颤2例,给予西地兰、胺碘酮纠正;肺部感染4例,经验性或痰培养结果升级抗生素等级治愈;肺漏气>1周17例,时间8~20 d,中位漏气时间12 d;颈胸腹壁大范围皮下气肿9例,严重4例,其中2例术中置2根胸管(图4),2例术中置1根胸管,加置胸膜顶排气管后逐步好转吸收(图5),余5例经胸腔负压吸引加速排气及严密观察未及进一步加重,逐步好转吸收,见图6。无心肺功能衰竭、大出血二次术、死亡等并发症。术后3个月复查动脉血气分析及肺功能较术前显著改善,见表1。

表1 23次术前后动脉血气分析与肺功能比较±s)
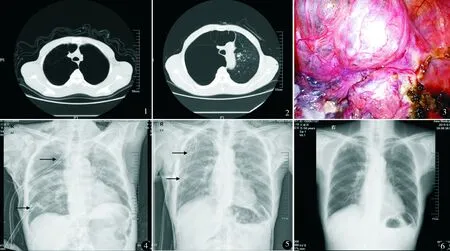
图1 双侧VLS 图2 单侧VLS 图3 巨型肺大疱术中所见 图4 1根胸管位置不佳,单根胸管排气不畅致使患者广泛胸部皮下气肿,术侧肺塌陷 图5 拔除位置不佳胸管,于锁骨中线第2肋间重置胸管加速排气 图6肺漏气停止,满意复张,拔除胸管后出院前复查
3 讨论
放射科医师Burke等[2]在总结少数患者因巨型肺大疱占据胸腔致使胸片上肺纹理大范围缺失于1937年提出“VLS”概念,1987年Roberts等[1]对这一概念制定放射学标准,单侧或双侧上叶肺大疱占据至少胸膜腔容积1/3且挤压周围正常肺组织。我院放射科沈利民等[3]1995年对此病影像学特征进行总结分析。
VLS病因不明,alpha-1 胰蛋白酶缺乏[4]、吸食烟草或大麻[5]与该病密切相关,部分报道称罹患Marfan及Ehlers-Danlos综合征、系统性红斑狼疮、HIV[5]、肉瘤病者亦好发此病,存在家族遗传性[6],与细胞因子KL-6、FGF-10、MMP-9[7]表达有关。肺泡弹性纤维组织弹力下降导致肺泡壁持续扩张,泡腔增大融合,最后形成巨型大疱,是病理生理发展过程。VLS典型病例为吸烟中青年男性,大疱生长于上叶,并发症包括呼吸功能下降甚至衰竭、胸痛、咯血、自发性气胸等。本组16例男性,14例有吸烟史,确诊时平均年龄62.5岁,7例活动能力下降,8例发生气胸,术中见肺大疱基本位于上叶,除年龄偏高以外其余情况符合文献,可能与患者年轻时代偿能力强症状轻或不注意体检有关。VLS诊断主要依据CT,注意需与肺囊肿、自发性气胸、弥漫性肺气肿相鉴别。肺囊肿囊壁较厚,囊腔内常含囊液,气胸一般表现为受压的肺外缘向肺门收拢,约呈“n”状,VLS则见巨型肺大疱占据胸膜腔,肺外缘约呈“u”状。因为正常肺组织被大疱严重挤压不能发挥功能导致肺功能明显下降,而祛除大疱让正常肺组织复张即可提高肺功能。以往曾有疱腔内吸引术、大疱结扎术、激光切除术、气管内单向阀置入术等治疗方法,因实用价值低目前基本已遭废弃,手术切除巨型肺大疱或行肺减容为有效治疗途径[8]。
对于双侧VLS患者,切口选择以及是否同期手术成为医师需要考虑的问题。胸骨正中切口双肺同期手术在胸腔镜手术推广后受到挑战。我们认为胸腔镜分期手术创伤小,疼痛轻微,视野佳,且较同期手术安全性高,故采用分期胸腔镜肺大疱切除或肺减容手术。术后并发症以顽固肺漏气[9]常见,VLS患者大疱个数多,老年患者肺质量差[10],术后严重漏气及皮下气肿很容易发生,影响住院日,术前需良好医患沟通,本组漏气最长者为20 d。对余肺因长期受巨型大疱压迫术后复张能力的担忧目前认为是没有必要的,本组肺最后均满意复张,Huang等[11]报道1例VLS用5%的剩余肺组织经1年时间最后完全占据一侧胸膜腔。
手术经验体会如下:①准确辨识肺大疱与正常肺组织的界限,应在正常肺组织完成切割;②可以使用人造纤维材料、心包、胸膜[12]等套用于切割器以增强肺组织强度,减少钉仓眼漏气;③间断嘱麻醉医师膨肺,检查切割缘是否明显漏气及有无大疱遗漏;④漏气较严重点应积极用Prolene线修补或喷洒医用胶可以减少术后胸管留置时间,谨防漏气点积少成多造成肺复张困难;⑤对于近肺门大疱切割时需格外谨慎,不能采用切割闭合器时建议切开大疱,寻找明显漏气点后喷胶或缝合附近肺组织予以闭合;⑥留置1根胸管应兼顾胸廓最低点及胸膜顶,必要时放置2根胸管排液排气,尽量避免发生严重皮下气肿;⑦对于术后漏气程度较重者可采取低压负压吸引促进肺复张。
VLS是进展性疾病,建议一经诊断进行手术,否则随着肺功能下降及年龄的增长,手术风险相应提高,Van Bael等[13]甚至报道罹患巨型肺大疱者肺癌患病率较正常人高。本组1例2年前确诊双侧VLS,接受左侧肺减容术后复查CT示肺良好复张,2年后接受右侧肺减容术,术中见大疱体积大、个数多,最大1枚直径达12 cm。术后第1天肺复张不理想,出现Ⅲ度漏气且出现皮下气肿,经调整胸管位置,2周时间恢复后肺完全复张,皮下气肿吸收。本组16例23人次术前后肺功能及血气分析比较,切除巨型肺大疱明显改善患者近期肺氧合能力。Palla等[8]长期随访显示VLS患者术后3~ 4年肺功能开始下降,也有报道5~10年[14]后肺功能下降,可能与年龄增长有关,目前缺乏大样本长期观察数据。
综上所述,VLS临床少见,老年患者更少,诊断有一定难度,易误诊为气胸。老年患者肺功能逐步下降,而巨型肺大疱压迫正常肺组织进一步损失肺功能,临床症状明显。胸腔镜肺大疱切除或肺减容术为治疗VLS首选方法,手术安全性高,微创,能显著提高肺功能。较简单肺大疱切除术而言,该手术术中操作及围手术期管理难度提高,具有特别之处,需要相应技巧。
1 Roberts L, Putman CE, Chen JTT, et al. Vanishing lung syndrome: upper lobe bullous pneumopathy. Rev Interam Radiol,1987,12(9):249-255.
2 Burke RM. Vanishing lungs: a case report of bullous emphysema. Radiology,1937,28(3):367-371.
3 沈利民,陆之安,钱铭辉,等.消失肺综合征的影像学特征(附七例报告).中华放射学杂志,1995,29(11):787-789.
4 Hutchison DCS, Cooper D. Alpha-Ⅰ-antitrypsin deficiency: smoking, decline in lung function and implications for therapeutic trials. Respir Med,2002,96(11):872-880.
5 Tashtoush B, Gonzalez-Ibarra F, Memarpour R, et al. Vanishing lung syndrome in a patient with HIV infection and heavy marijuana use. Case Rep Pulmonol,2014,28(5):208-212.
6 何隽祥,黄宝生,高希春,等.家族行消失肺综合征(附一家五例报告).中华放射学杂志,2002,36(5):465-466.
7 曹金鑫,苗劲柏,李 辉.细胞因子KL-6、FGF-10、MMP-9在自发性气胸患者肺大疱中的表达及意义.中华胸心血管外科杂志,2014,30(7):400-403.
8 Palla A, Desideri M, Rossi G, et al. Elective surgery for giant bullous emphysema: a 5-year clinical and functional follow up. J Chest.2005,128(4):2043-2050.
9 Gunnarsson SI, Johannesson KB, Gudjonsdottir M, et al. Incidence and outcomes of surgical resection for giant pulmonary bullae-a population-based study. Scand J Surg,2012,101(3):166-169.
10 黄金穗,吴卫春,孔海红.肺气肿合并气胸行胸腔镜肺减容术呼吸道的管理.中国微创外科杂志,2015,15(5):478-480.
11 Huang W, Han R, Li L, et al. Surgery for giant emphysematous bullae: a case report and a short literature review. J Thorac Dis,2014,6(6):E104-E107.
12 付向宁,张 霓,孙 威,等.应用自体胸膜治疗肺大皰型肺气肿合并复发性气胸.中华胸心血管外科杂志,2006,22(4):278.
13 Van Bael K, La Meir M, Vanoverbeke H. Video-assisted thoracoscopic resection of a giant bulla in vanishing lung syndrome: case report and a short literature review. J Cardiothorac Surg,2014,9:4.
14 Schipper PH, Meyers BF, Battafarano RJ, et al. Outcomes after resection of giant emphysematous bullae. Ann Thorac Surg,2004,78(3):976-982.
(修回日期:2016-10-29)
(责任编辑:李贺琼)
Treatment of Vanishing Lung Syndrome with Video Assisted Thoracoscopic Surgery
ShenMingjing,XuZhonghua,ChenYongbing,etal.
DepartmentofThoracic-cardioSurgery,SecondAffiliatedHospitalofSoochowUniversity,Suzhou215004,China
Correspondingauthor:XuZhongheng,E-mail:xzho66@sina.com
Objective To investigate the efficacy of video assisted thoracoscopic surgery(VATS) for vanishing lung syndrome (VLS). Methods Clinical data of 16 patients suffering VLS between September 2008 and March 2015 were collected. Among them, 7 patients with bilateral VLS underwent bullectomy or lung volume resection surgery (LVRS), and other 9 patients underwent unilateral operation. After anesthesia, single or more incisions were made according to personal situation, after which the bulla were located and cut off. Repeated observation and manipulation were necessary before placing drainage tube and sewing. The results of arterial blood gas analysis (PaO2, PaCO2) and lung function test [forced expiratory volume in one second (FEV1),total lung capacity (TLC),residual volume (RV)] were checked before and 3 months after operation. Results A total of 7 patients accepted bilateral thoracoscopic surgery with interval periods from 6 to 15 months while the other 9 patients accepted unilateral thoracoscopic surgery. There were totally 23 operations, including 21 cases of thoracoscopic surgery and 2 cases of thoracoscopically assisted surgery because of pleural adhesions. The operation time was (50.6±12.3) min, the duration of chest tube drainage was (12.4±4.8) days, the postoperative hospital stay was (13.8±5.6) days, and the cost of hospitalization was (55.0±16.3) thousand yuan. The preoperative value of FEV1was (0.75±0.32) L, which was significantly lower than postoperative value [(1.17±0.45) L,t=-7.654,P=0.000]. The preoperative RV was significantly higher than postoperative [(3.76±0.52) L vs. (2.85±0.33) L,t=12.284,P=0.000]. The preoperative TLC was significantly higher than postoperative [(5.70±0.56) L vs. (4.88±0.47) L,t=5.187,P=0.000]. The preoperative PaO2was significantly lower than postoperative [(60.2±9.0) mm Hg vs. (71.5±10.3) mm Hg,t=-9.892,P=0.000]. And the preoperative PaCO2was significantly higher than postoperative [(49.7±11.6) mm Hg vs. (42.6±8.8) mm Hg,t=3.908,P=0.000]. Postoperatively, atrial fibrillation happened in 2 cases, which were treated with amiodarone and cedilanid. Pulmonary infection occurred in 4 cases, which were given antibiotic treatment according to clinical experience or sputum culture results. Air leakage lasted for more than 1 week in 17 cases, with a duration of 8-20 d (median, 12 d). Extensive subcutaneous emphysema happened in 9 cases. During perioperative period, no death or lung function failure was noted.Conclusion The treatment of VLS by VATS or LVRS is safe and effective, with minimal invasion and improved lung functions.
Vanishing lung syndrome; Giant pulmonary bulla; Video assisted thoracoscopic surgery; Lung volume reduction surgery; Lung function
A
1009-6604(2017)05-0411-04
10.3969/j.issn.1009-6604.2017.05.007
2016-06-21)
* 通讯作者,E-mail:xzho66@sina.com
