腹腔镜与开腹子宫广泛性切除术治疗Ⅰa2~Ⅱb期子宫颈癌的安全性及远期肿瘤结局
2017-04-20覃菊芳三峡大学人民医院宜昌市第一人民医院湖北宜昌443000
覃菊芳(三峡大学人民医院,宜昌市第一人民医院,湖北 宜昌,443000)
腹腔镜与开腹子宫广泛性切除术治疗Ⅰa2~Ⅱb期子宫颈癌的安全性及远期肿瘤结局
覃菊芳
(三峡大学人民医院,宜昌市第一人民医院,湖北 宜昌,443000)
目的:探讨腹腔镜与开腹子宫广泛性切除术治疗Ⅰa2~Ⅱb期子宫颈癌的安全性及远期肿瘤结局。方法:回顾分析子宫颈癌患者的临床资料,研究组(n=113)行腹腔镜子宫广泛性切除术,对照组(n=101)行开腹子宫广泛性切除术,记录两组患者术前、术中、术后相关情况及随访后的复发、生存情况。结果:研究组总有效率明显高于对照组,手术时间、手术出血量、术后排气时间、住院时间明显优于对照组,并发症发生率、复发率明显低于对照组,两组患者生存率差异无统计学意义。结论:腹腔镜子宫广泛性切除术患者创伤小,宫颈阴道旁的组织切缘距离肿瘤病灶的宽度大,术后康复快,并发症发生率低,手术安全性高,可作为临床治疗的优选方案。
宫颈肿瘤;子宫切除术;腹腔镜检查;剖腹术;安全性;远期疗效
在发展中国家,子宫颈癌是女性的第二大恶性肿瘤,截至目前,超过90%的子宫颈癌患者来自于发展中国家。开腹子宫广泛性切除术(abdominal radical hysterectomy,ARH)被认为是手术治疗子宫颈癌的标准模式[1]。自1992年Nezhat等首次报道腹腔镜子宫广泛性切除术(total laparoscopic radical hysterectomy,TLRH)治疗子宫颈癌以来,TLRH得到了迅猛发展,被认为是ARH潜在的替代术式。近年,较多学者对TLRH与ARH治疗早期子宫颈癌进行了多方面的对比研究。结果证实[2-4],TLRH的疗效、并发症与ARH相当;同时可减少术中出血量、减少住院时间、提高患者的术后生活质量等。TLRH也存在手术时间长、能否达到根治性手术的标准等问题。将TLRH或ARH当作早期子宫颈癌的一线手术治疗方式前,应充分考虑手术的安全性、可行性及远期肿瘤结局。本研究旨在对比TLRH与ARH治疗子宫颈癌的安全性及远期肿瘤结局,以期指导临床实践。
1 资料与方法
1.1 临床资料 选取2012年1月至2014年1月本院治疗的214例子宫颈癌患者,均符合国际妇产科联盟2012年发布的《宫颈癌诊治指南》[5]中关于宫颈癌的诊断标准,回顾分析患者年龄、临床分期、病理类型、辅助治疗、术中出血量、手术时间、输血量、切除淋巴结数量、淋巴结转移情况、宫旁与阴道残端转移情况、淋巴脉管的间隙浸润(lymph vascular space invasion,LVSI)、术中与术后并发症及随访情况。根据治疗方法分为研究组(n=113)与对照组(n=101)。研究组患者35~65岁,平均(43.8±2.4)岁,平均体重(60.01± 8.17)kg。对照组患者36~65岁,平均(40.8±4.1)岁,平均体重(60.12±8.25)kg。两组患者年龄、体重等一般资料差异无统计学意义(P>0.05),具有可比性,见表1。
1.2 纳入与排除标准 纳入标准(需同时满足以下五点): (1)经病理诊断确诊为子宫颈的浸润癌;(2)初治患者;(3)按照国际妇产科联盟1995年公布的临床分期标准,选择Ⅰa2~Ⅱb期患者;(4)手术治疗方式为TLRH+盆腔淋巴清扫术或子宫广泛性切除术+经腹盆腔淋巴清扫术(abdominal pelvic lymphadenectomy,APL);(5)术前未经放射治疗。排除标准(满足之一即可):(1)合并其他肿瘤;(2)肝肾或心脏功能异常;(3)存在远处转移;(4)入组前有放射治疗、化疗治疗史。
1.3 手术方法 研究组患者行TLRH+盆腔淋巴清扫术。常规气管插管全身麻醉,患者取截石位,充分显露外阴、下腹部手术范围。采用“四孔法”施术,建立CO2气腹,压力控制在12~14 mmHg,放置举宫杯。如果不保留卵巢功能,在卵巢动静脉起始距卵巢门6 cm处高位结扎骨盆漏斗韧带,如果年轻患者需保留卵巢功能,将卵巢游离移位至骨盆外髂窝处。游离输尿管。行盆腔淋巴结清扫,打开腰大肌表面腹膜,暴露髂血管、输尿管走行,打开血管鞘间隙,依次清扫髂总、髂外、腹股沟深、髂内、闭孔淋巴结。行广泛性子宫切除。标本经阴道取出,腹腔镜下缝合阴道残端,创面止血,缝合穿刺孔。标本处理:术后剖视子宫,测量病灶大小、浸润深度、宫颈管及阴道受累情况,测量并记录宫旁组织及阴道切除长度。10%甲醛固定标本并送常规病理检查。对照组行ARH +APL,术前留置尿管,使膀胱空虚,患者取平卧位,常规消毒铺巾,取下腹正中左侧的绕脐纵行切口,切口长20~25 cm,依次切开皮下各层组织,进入腹腔,探查盆、腹腔情况,用血管钳夹双侧的宫角部,排垫肠管后放置自动拉钩,常规行ARH+APL。
1.4 术后处理 两组患者术后均平卧6 h,按全麻后常规护理进行吸氧、心电监护,术后静滴第二代头孢菌素、甲硝唑等抗厌氧菌药物[6],预防术后感染,5~7 d后停药。术后第1天即可下床活动,进流食,以促进患者胃肠蠕动;术后第3天应用低分子肝素,以预防下肢静脉血栓形成。研究组术后6~7 d拆线,对照组术后7~9 d间断拆线,如果切口愈合不良,则延期拆线;皮内缝合则无需拆线。术后继续保留尿管,注意会阴的消毒,并保持清洁,避免泌尿系统感染,术后第10天定期夹闭尿管,锻炼膀胱肌功能,一般于术后第14天拔除导尿管,测量残余尿,如大于100 ml,则行膀胱理疗或继续留置尿管至残余尿量正常。两组患者术后应结合病理结果,查看肿瘤浸润深度,有无血管浸润、淋巴结转移等。存在影响预后因素的患者术后应辅助放疗或化疗等,尽量减少复发。214例患者术后定期复查,出院后1个月进行第一次复查,治疗后2年内每3个月复查1次,3~5年内每6个月复查1次,第6年后每年复查1次[7]。随访时间截至2016年7 月,随访方式为电话随访、门诊复查及与走访相结合。观察两组患者复发情况。
1.5 观察指标 比较两组患者术中(手术时间、术中出血量、宫颈阴道旁组织切缘距肿瘤病灶宽度、淋巴结切除数量)、术后情况(术后排气时间、尿管拔除时间、术后住院时间)、手术治疗效果及术后并发症(宫旁浸润、宫颈深层肌浸润、阴道切缘阳性、盆腔淋巴结转移、脉管癌栓)的发生情况。手术疗效的评价标准:显效:临床症状及体征均消失,血红蛋白及血小板等相关指标水平均恢复正常,且无肿瘤转移;有效:临床症状、体征均有所改善,上述指标均基本恢复正常;无效:临床症状及体征均未改善,上述指标无改善或出现新的病灶;总有效率为显效、有效之和除以总的病例数[8]。
1.6 统计学处理 数据均采用SPSS 20.0统计软件处理,计量资料符合正态分布以均数±标准差(±s)表示,采用t检验,不符合正态分布以中位数(四分位数间距)表示,采用秩和检验;计数资料采用χ2检验。P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者临床资料的比较 两组患者临床分期、病理类型、病理分化程度、淋巴结转移、宫旁浸润、LVSI等差异无统计学意义(P>0.05)。见表1。
2.2 两组患者临床疗效的比较 研究组患者显效62例(55%),有效38例(34%),总有效率为88%;对照组中显效46例(46%),有效29例(29%),总有效率74%;研究组显著高于对照组,经秩和检验分析,Z=-2.207,P=0.043<0.05,两组差异有统计学意义。
2.3 两组患者手术情况的比较 研究组手术时间、手术出血量、术后排气时间、住院时间明显优于对照组,并发症发生率明显低于对照组。见表2、表3。
2.4 两组患者复发与生存情况的比较 子宫颈癌患者经治疗后临床体征、症状均消失,但半年以上又发现了新的肿瘤病灶,称为复发。随访期间,研究组113例患者中5例复发,复发率4.4%,其中1例肝转移、1例骨转移、1例肺转移,另2例盆腔内复发;对照组101例患者中12例复发,复发率11.9%,其中1例肝转移、1例骨转移、10例盆腔内复发,两组复发率经χ2检验比较(χ2=4.883,P<0.05),差异有统计学意义。研究组2例死亡,对照组8例死亡,两组患者3年总生存率分别为93.7%与83.2%,差异无统计学意义(χ2=3.266,P>0.05)。
表1 两组患者临床资料的比较(±s)
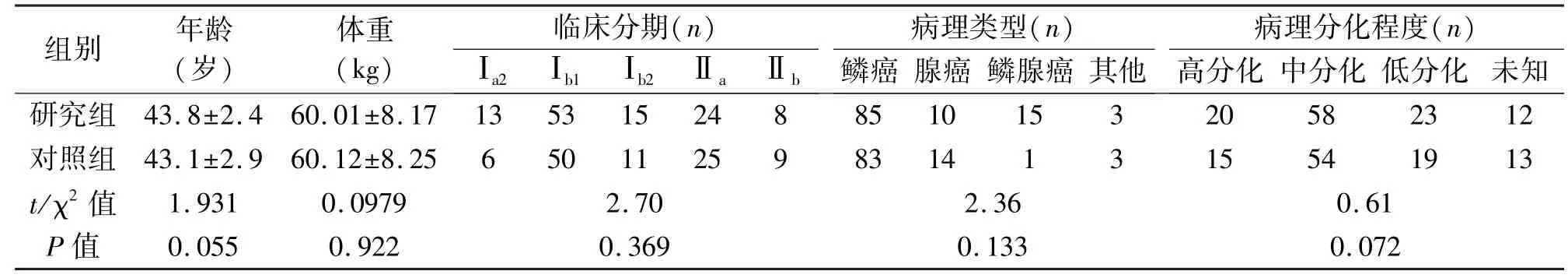
表1 两组患者临床资料的比较(±s)
?

续表1
表2 两组患者手术情况的比较(±s)
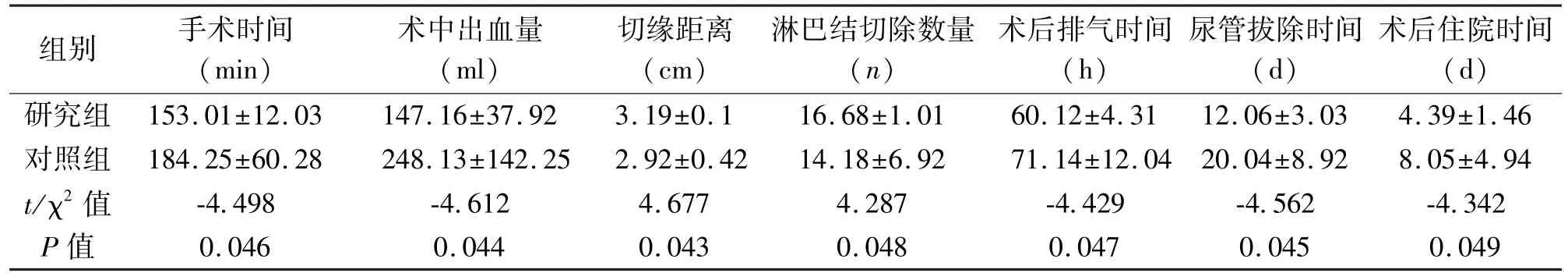
表2 两组患者手术情况的比较(±s)
组别 手术时间(min)术中出血量(ml)切缘距离(cm)淋巴结切除数量(n)术后排气时间(h)尿管拔除时间(d)术后住院时间(d)研究组 153.01±12.03 147.16±37.92 3.19±0.1 16.68±1.01 60.12±4.31 12.06±3.03 4.39±1.46对照组 184.25±60.28 248.13±142.25 2.92±0.42 14.18±6.92 71.14±12.04 20.04±8.92 8.05±4.94 t/χ2值 -4.498 -4.612 4.677 4.287 -4.429 -4.562 -4.342 P值 0.046 0.044 0.043 0.048 0.047 0.045 0.049

表3 两组患者术后并发症的比较[n(%)]
3 讨 论
宫颈癌作为临床上较常见的恶性肿瘤,传统治疗方式为ARH,但大量实践证明[9]开腹手术创伤大、术中出血多、术后恢复时间长,严重影响了预后。目前,TLRH已成为临床常规手术方法。相关研究表明[10-11],TLRH治疗宫颈癌较ARH创伤小,可有效避免ARH中神经、血管及腹壁肌肉的损伤,降低术后一系列并发症发生率。此外,TLRH因缩短了进腹与关腹时间,有效避免了盆腹腔中脏器在空气中的暴露时间及盆腔内环境的破坏,不仅降低了术后切口感染、脂肪液化发生率,也促进了术后胃肠蠕动的恢复[12]。
国内外大量临床研究[13]表明,腹腔镜技术十分安全、可靠,具有术后疼痛小、康复快、创伤小等临床优势。本研究结果显示,研究组治疗总有效率明显高于对照组,差异有统计学意义,与上述研究结果相符。研究组术中出血量明显低于对照组,而宫颈阴道旁组织的切缘距离明显高于对照组,差异有统计学意义,这表明TLRH可有效减少术中出血量,这与腹腔镜术中超声刀良好的止血效果有关;宫颈阴道旁组织切缘距离更加精确,这与腹腔镜操作的准确性与灵活性有关。研究组术后住院、尿管拔除时间及术后排气时间明显优于对照组,差异有统计学意义,分析其原因,主要因TLRH对患者盆腔组织及器官干扰较小,利于术后快速恢复。
研究表明,与开腹手术相比,虽然腹腔镜手术中CO2气腹并不能明显造成穿刺孔的转移,但CO2却可使腹膜结构发生超微变化,从而使肿瘤细胞生物学的活性改变。本研究中,我们尽量减少手术器械进出腹腔的次数,在手术准备结束、离断阴道前,用大量盐水冲洗腹盆腔,彻底离断后将子宫及淋巴结等组织从阴道一起取出,在阴道断端缝合前后均进行消毒擦洗,彻底退出手术器械前再次冲洗腹盆腔并吸净冲洗液,而后排净CO2并将穿刺部位的腹膜进行封闭。经过术后随访发现,迄今为止均未发生阴道、外阴部位的肿瘤转移及腹壁的穿刺孔转移,这可能与手术处理得当有关。此外,研究组患者术后并发症发生率明显低于对照组,且差异有统计学意义,表明TLRH对宫颈癌的根除效果较好,加上手术应激性小,能有效降低并发症发生率;经长期随访后发现两组远期生存率无差异,但研究组复发率明显低于对照组,研究组远期肿瘤结局较稳定,不易复发。
宫颈癌患者的年轻化对宫颈癌的治疗提出了高要求,使具有微创性、技术性、科技性等优点的腹腔镜手术成为现代医生的探索目标及主要选择,但腹腔镜手术并不能完全代替开腹手术,进行腹腔镜手术的医师需要具备优良的开腹手术基础。因此,应根据患者实际情况,结合术者的具体情况决定治疗方式,制定合理的治疗方案。
总之,TLRH治疗Ⅰa2~Ⅱb期宫颈癌临床疗效显著,术中创伤小、宫颈阴道旁组织切缘距离肿瘤病灶的宽度大,术后患者康复较快,并发症发生率低,安全性高,可作为临床治疗的优选方案。
[1] 王伟,尚春亮,黄佳明,等.腹腔镜与开腹行子宫广泛性切除术治疗Ⅰa2~Ⅱa2期子宫颈癌的可行性及肿瘤结局的配对队列研究[J].中华妇产科杂志,2015,50(12):894-901.
[2] Park JY,Kim DY,Kim JH,et al.Laparoscopic versus open radical hysterectomy for elderly patients with early-stage cervical cancer[J].Am J Obstet Gynecol,2012,207(3):195,e1-8.
[3] Simsek T,Ozekinci M,Saruhan Z,et al.Laparoscopic surgery compared to traditional abdominal surgery in the management of early stage cervical cancer[J].Ear J Gynaecol Oncol,2012,33(4):395-398.
[4] 杨露,杨萍,李东林,等.腹腔镜与开腹行子宫广泛性切除术治疗Ⅰa2~Ⅱb期子宫颈癌安全性及有效性的比较[J].中华妇产科杂志,2015,50(12):915-922.
[5] 林仲秋,王丽娟,刘龙阳.国际妇产科联盟2012宫颈癌诊治指南解读[J].中国实用妇科与产科杂志,2013,29(5):323-325.
[6] 杨纪实,周留林.腹腔镜手术治疗早期宫颈癌18例分析[J].实用临床医药杂志,2010,14(1):52-54.
[7] 谢幸,苟文丽.妇产科学[M].北京:人民卫生出版社,2013:320-321.
[8] Xiao M,Zhang Z.Total Laparoscopic Versus Laparotomic Radical Hysterectomy and Lymphadenectomy in Cervical Cancer:An Observational Study of 13-Year Experience[J].Medicine(Baltimore),2015,94(30):e1264.
[9] 颜笑健,郑飞云,李光仪.宫颈癌腹腔镜根治性子宫切除术研究进展[J].国际妇产科学杂志,2010,37(6):430-435.
[10] 李幸丽,王英红,关灿彬,等.腹腔镜与经腹子宫颈癌根治术的临床对比分析[J].中国医学创新,2013,10(20):7-10.
[11] 李春芳.腹腔镜下手术治疗早期宫颈癌的疗效及其影响因素分析[J].实用癌症杂志,2013,28(5):530-533.
[12] 宋丰杰,刘文杰,刘凌玉,等.腹腔镜手术与开腹手术治疗早期宫颈癌的疗效及患者术后生活质量的比较[J].实用癌症杂志,2015,30(3):371-373.
[13] 龙梅,吴楠.腹腔镜手术治疗早期宫颈癌的优势及临床进展[J].医学综述,2014,20(14):2550-2553.
The safety and long-term tumor outcomes of laparoscopic and abdominal radical hysterectomy in treating stageⅠa2-Ⅱbcervi-cal cancer
QIN Ju-fang.Department of Obstetrics and Gynecology,the First People's Hospital of Yichang City,Yichang 443000,China
Objective:To discuss the safety and long-term tumor outcomes of laparoscopic and abdominal radical hysterectomy in treating stageⅠa2-Ⅱbcervical cancer.Methods:Clinical data of patients with cervical cancer were retrospectively analyzed.The research group included 113 cases of laparoscopic radical hysterectomy,while the control group included 101 cases of abdominal radical hysterectomy.These patients’preoperative,intraoperative and postoperative conditions as well as recurrence and survival after follow-up were recorded.Results:The total effective rate of the research group was obviously higher than that of the control group.The operative conditions such as duration of operation,blood loss during operation,the postoperative exhaust time and length of hospital stay in the research group were much better than those in the control group.The occurrence rates of complications and the recurrence rate of the research group were much lower than those of the control group.There was no significant difference in survival rate between the two groups.Conclusions:Total laparoscopic radical hysterectomy has the advantages of few trauma,large width between the incisal margin of paravaginal and paracervical tissues and tumor lesion,fast postoperative recovery,low incidence of complications and high safety.Therefore,it may be used as a preferred scheme for clinical treatment.
Uterine cervical neoplasms;Hysterectomy;Laparoscopy;Laparotomy;Safety;Long-term treatment outcome
1009-6612(2017)04-0281-04
10.13499/j.cnki.fqjwkzz.2017.04.281
R737.33
A
2016-10-08)
(英文编辑:杨庆芸)
覃菊芳(1982—)女,三峡大学人民医院(宜昌市第一人民医院)妇产科主治医师,主要从事妇科肿瘤方面的研究。
