急诊快捷流程在老年急性脑出血救治中的应用
2017-03-15唐孝文王鹏程易小华
唐孝文+王鹏程+易小华
[摘要] 目的 探討急诊快捷流程在老年急性脑出血救治中的应用效果。 方法 收集2014年1月~2015年2月四川省内江市第二人民医院急诊科收治的90例老年急性脑出血患者临床资料,依据急诊流程不同进行临床分组,对照组40例采用常规急诊救治流程,观察组50例采用急诊快捷救治流程。观察两组患者接诊到确诊时间、急救实施时间、术前准备时间,急救前后GCS评分、NIHSS评分,急救后日常生活能力评价情况,手术并发症情况。 结果 观察组患者接诊到确诊时间[(19.6±4.6)min]、急救实施时间[(12.8±2.8)min]、术前准备时间[(26.4±5.1)min]均短于对照组[(27.5±5.6)、(17.8±4.0)、(31.8±6.0)min],差异均有统计学意义(P < 0.05)。观察组和对照组急救前GCS[(7.7±1.2)比(7.6±1.1)分]、NIHSS评分[(33.9±5.6)比(33.7±5.2)分]差异均无统计学意义(P > 0.05),急救后对照组和观察组GCS[(10.0±1.4)、(12.7±1.5)分]、NIHSS评分[(23.8±3.3)、(16.3±3.0)分]均优于急救前(P < 0.05),且观察组患者急救后GCS、NIHSS评分均优于对照组(P < 0.05)。急救后观察组患者日常生活能力评价优于对照组,差异有统计学意义(P < 0.05)。观察组患者手术并发症发生率(4%)低于对照组(25%),差异有统计学意义(P < 0.05)。 结论 在老年急性脑出血救治中应用急诊快捷流程可以提高抢救效率,改善患者预后水平,降低并发症发生率,值得临床推广应用。
[关键词] 急诊快捷流程;老年急性脑出血;救治;效果
[中图分类号] R743.34 [文献标识码] A [文章编号] 1673-7210(2017)01(a)-0057-04
[Abstract] Objective To discuss the application effect of emergency quick process in the treatment of elderly acute cerebral hemorrhage. Methods Clinical data of 90 elder patients with acute cerebral hemorrhage treated in Department of Emergency, Neijiang No.2 People's Hospital of Sichuan Province from January 2014 to February 2015 were collected. According to the emergency process, patients were divided into the contol gorup (n=40) and the observation group (n=50). Patients in the control gorup were given conventional emergency treatment process, while patients in the observation group were given emergency quick process. The accepts time to diagnosis time, first aid implementation time, preoperative preparation time, GCS score and NIHSS score before and after first-aid, activity of daily living evaluation after first-aid, and operative complications in the two groups were observed. Results The accepts time to diagnosis time [(19.6±4.6) min], first aid implementation time [(12.8±2.8) min], preoperative preparation time [(26.4±5.1) min] of the observation group were lower than those of the control group [(27.5±5.6), (17.8±4.0), (31.8±6.0) min], the differences were statistical significance (P < 0.05). The GCS score [(7.7±1.2) vs (7.6±1.1) scores] and NIHSS score [(33.9±5.6) vs (33.7±5.2) scores] of the observation group and the control group before first-aid were not statistically significant differences (P > 0.05), the GCS score [(10.0±1.4) vs (12.7±1.5) scores] and NIHSS score [(23.8±3.3) vs (16.3±3.0) scores] of the observation group and the control group after first-aid were all better than before first-aid, and the GCS score and NIHSS score of the observation group after first-aid were better than those of the control group, with statistically significant differences (P < 0.05). The activity of daily living evaluation of the observation group after first-aid was better than that of the control group, with statistically significant difference (P < 0.05). The incidenct of operative complication of the observation group (4%) was lower than that of the control group (25%), with statistically significant difference (P < 0.05). Conclusion Application of emergency quick process in the treatment of elderly acute cerebral hemorrhage can enhance the rescue efficiency, improve prognostic level, reduce incidence of complications, which isv worthy of clinical application.
[Key words] Emergency quick process; Elderly acute cerebral hemorrhage; Treatment; Effect
急性脑出血属于急性脑血管疾病,临床比较常见,进展快,预后较差,致死率和致残率均较高,多是由于高血压引发的非外伤性脑实质内出血[1-2]。研究表明,急性脑出血在发病30 d内死亡率达到近50%,未死亡患者也可能有偏瘫、失语等严重并发症,对患者的日常生活造成不良影响[3-4]。脑出血后主要有3种病理性改变,脑动脉破裂发生之后有脑血肿形成,随着脑血肿增大可能压迫脑组织、脑神经,长期造成缺血缺氧,进而发生不可逆性的神经损伤[5-6],尤其是老龄化的发展,老年急性脑出血急诊救治比例明显增高,对于急诊救治流程的探讨相对较少。本研究通过对四川省内江市第二人民医院(以下简称“我院”)收治的老年急性脑出血患者临床资料进行分析,拟探讨急诊快捷流程在老年急性脑出血救治中的效果,现报道如下:
1 资料与方法
1.1 一般资料
选取2014年1月~2015年2月我院急诊科收治的90例老年急性脑出血患者临床资料进行汇总分析,依据急诊流程不同进行临床分组,对照组40例采用常规急诊救治流程,其中,男22例,女18例;年龄63~75岁,平均(67.5±6.4)岁;平均收缩压/舒张压为(154±49)/(102±20)mmHg(1 mmHg=0.133 kPa);出血量为20~115 mL,平均(40.3±13.6)mL;出血位置:基底节18例,丘脑10例,脑叶内12例。观察组50例采用急诊快捷救治流程,其中,男33例,女17例;年龄62~77岁,平均(68.1±6.9)岁;平均收缩压/舒张压为(155±48)/(103±21)mmHg;出血量为21~114 mL,平均(40.5±13.1)mL;出血位置:基底节21例,丘脑15例,脑叶内14例。两组患者一般资料比较,差异无统计学意义(P > 0.05),具有可比性。纳入标准:急性脑出血通过CT或者MRI确诊[7-8],Glasgow评分为3~15分,发病到急诊救治时间<5 h。排除标准:原发脑室出血患者,血肿破入脑室患者,外伤或颅内肿瘤引起的脑出血患者,脑疝、水肿患者,出血性脑梗死患者,严重的心肝肾功能不全患者,凝血功能障碍患者,既往有脑部手术史或脑梗死病史患者。
1.2 方法
1.2.1 对照组 采取常规急诊救治流程,观察老年急性脑出血患者生命体征变化,给予针对性的心肺复苏、气管插管和心电监护,建立有效的静脉通道,合理导尿。
1.2.2 观察组 采取急诊快捷救治流程:①接到接诊电话前做好抢救器械、药物的准备工作,提高接诊效率,缩短急救时间,加速抢救效率,在进行快速诊断后通知相关科室做好接诊准备。②等待患者进入急诊区后,开通相关的生命绿色通道,保证在1 h内完成对患者的病情评估工作,主要是完成患者意识水平、各项生命体征、语言沟通、瞳孔放大情况、颅内高压临床症状、呼吸道通畅、各项肢体活动情况评估,帮助患者进行气管插管等开放气道操作,吸氧、吸痰,建立相关静脉通道,做好治疗准备工作。③在诊断檢查的同时收集患者的血样标本,进行心电监护、血常规、颅脑CT等检查。④联系相关科室医生进行会诊,对患者具体检查结果进行汇总,和患者家属进行宣传教育和谈话,共同确定最佳治疗抢救措施。⑤对于一些具有急性脑出血手术指征患者,做好术前备皮、置管和手术前用药操作,联系相关的脑外科、手术室及相关手术科室做好急诊手术的准备。
1.3 观察指标
1.3.1 急救情况 主要包括患者接诊到确诊时间、急救实施时间、术前准备时间。
1.3.2 急救前后GCS、NIHSS评分情况 GCS评分标准参照格拉斯哥昏迷量表[9-10],主要针对脑出血患者睁眼反应、语言反应、非偏瘫侧运动反应进行评价,总分为15分,分数低于8分认定为患者昏迷。NIHSS评分标准参照美国国立卫生研究院卒中量表[11-12],每项评分标准为0~2分,总分0~42分,分数越低,表明神经功能越好。
1.3.3 急救后日常生活能力情况[13-14] 日常生活能力评价标准:1级为患者日常生活能力不受到影响;2级为患者日常生活能力稍微受到影响,但是可以独立完成各项活动;3级为患者日常生活能力受到影响,一些家庭活动受到限制,需要家人的协助才能完成;4级为患者神经意识清晰,但是不能进行自主活动,完全需要家人才能进行自理活动;5级为患者处于植物生存状态或者已经死亡。
1.3.4 手术并发症情况 主要包括术后再出血、脑疝、脑积液、脑血肿、颅内感染和应激性溃疡发生情况。
1.4 统计学方法
采用SPSS 19.0统计学软件进行数据分析,计量资料数据用均数±标准差(x±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,以P < 0.05为差异有统计学意义。
2 结果
2.1 两组老年急性脑出血患者急救情况
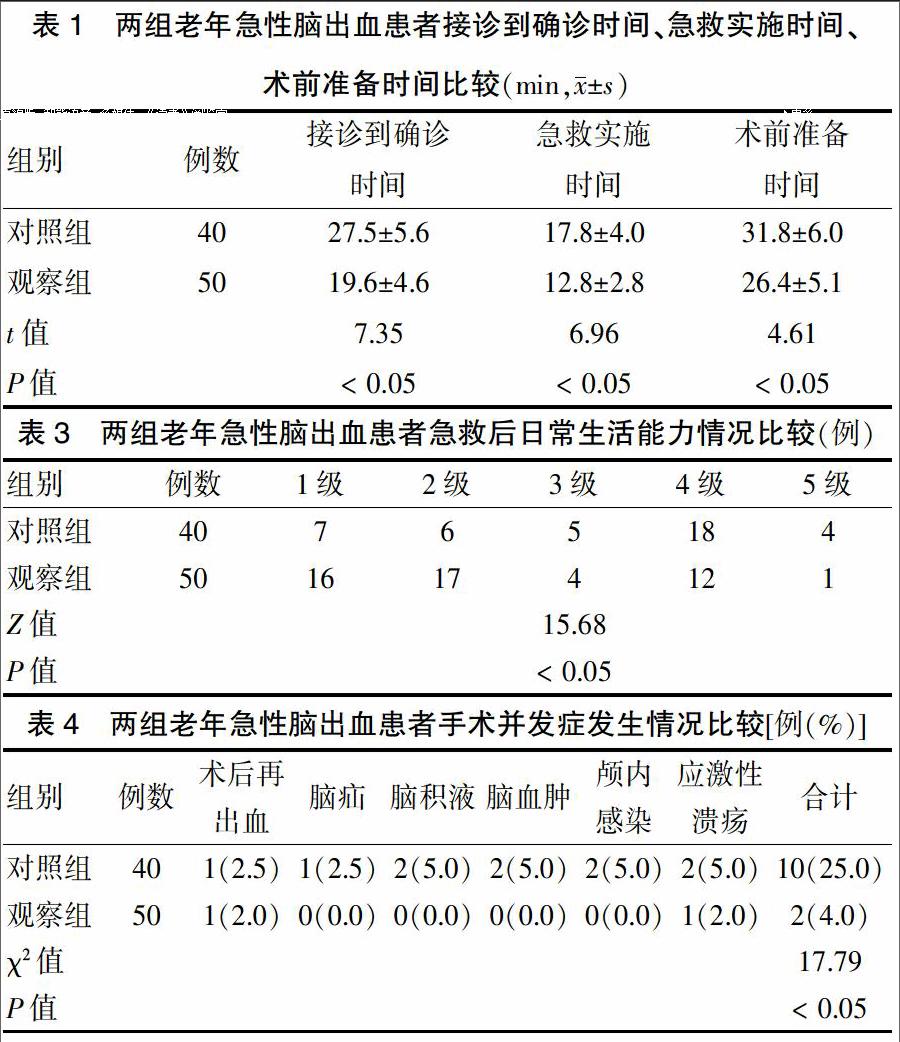
观察组患者接诊到确诊时间、急救实施时间、术前准备时间均短于对照组,差异均有统计学意义(P < 0.05)。见表1。
2.2 两组老年急性脑出血患者急救前后GCS、NIHSS评分情况
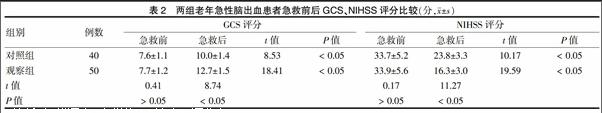
观察组和对照组急救前GCS、NIHSS评分差异均无统计学意义(P > 0.05),两组急救后GCS、NIHSS评分均优于急救前,且观察组患者急救后GCS、NIHSS评分优于对照组急救后,差异均有统计学意义(P < 0.05)。见表2。
2.3 两组老年急性脑出血患者急救后日常生活能力评价情况
观察组患者急救后日常生活能力评价优于对照组,差异有统计学意义(P < 0.05)。见表3。
2.4 两组老年急性脑出血患者手术并发症情况
观察组患者手术并发症发生率低于对照组,差异有统计学意义(P < 0.05)。见表4。
3 讨论
随着我国人口老龄化和高血压发生率明显增高,老年急性脑出血患者的比例也随之增高,其较高的致残和致死率对老年患者的身体健康和生命安全造成了严重威胁[15-16]。脑出血发生的原因比较复杂,多与高血压、脑动脉硬化、颅内动脉病变有着密切关系。尤其是老年患者随着年龄增大,血管脆性明显增加,血管韧性程度明显降低,脑血管的过度舒缩变化很容易引起脑血管破裂[17-18]。
急诊科是临床老年急性脑出血救治的重要科室,通过急诊快捷流程实施可以减少各个环节衔接,提高接诊效率,协调多个科室实施的有效救治,避免了盲目性、重复性的手术前准备,提高了临床救治的成功率,降低了医疗资源浪费[19-25]。本研究通过分析急性脑出血患者临床资料,依据急诊流程不同进行临床分组,对照组采用常规急诊救治流程,观察组采用急诊快捷救治流程。其中,急诊快捷流程体现的是一个“急”字,其主要是节省一些繁冗程序,提高老年急性脑出血患者的救治效率,最大限度的节省时间,为抢救患者的生命、降低并发症赢得宝贵时间。急诊快捷流程在接诊老年急性脑出血患者之后首先观察患者意识水平、瞳孔、呼吸频率变化和心率、血压等生命体征的变化情况,对脑出血的病情有一个初步诊断。进行转运的过程中注意对患者头部保护,还要加强呼吸道通畅性的观察,如果有呼吸道堵塞、呼吸、心率停止现象,要立即就地进行抢救。做好口腔、鼻腔内分泌物的清除工作,避免痰液阻塞呼吸道,还要防止舌后坠发生,对于呼吸困难的患者给予辅助性的呼吸支持,尽可能降低因缺氧造成的不良反应。
本研究结果表明,观察组老年急性脑出血患者接诊到确诊时间、急救实施时间、术前准备时间均短于对照组,提示急诊快捷救治流程可以有效加快脑出血患者的诊断效率,为快速准确地进行手术做好准备。观察组和对照组急救前GCS、NIHSS评分差异均无统计学意义,提示两组具有可比性,急救后两组GCS、NIHSS评分均优于急救前,且观察组患者急救后GCS、NIHSS评分均优于对照组急救后。提示急诊科有效的急救措施可以改善老年急性脑出血患者神经功能。观察组患者日常生活能力评价优于对照组,说明急诊快捷救治流程可以更加快捷地促进急性脑出血患者进行手术治疗,减少神经细胞、神经组织受损,提高了患者日常生活能力。除此之外,观察组患者手术并发症发生率低于对照组。提示急诊快捷救治流程除了提高脑出血救治效果之外,还可以明显降低术后再出血、脑疝、脑积液、脑血肿、颅内感染和应激性溃疡发生率,安全性较高。
综上所述,在老年急性脑出血救治中应用急诊快捷流程可以提高抢救效率,改善患者预后水平,降低并发症发生率,值得临床推广应用。
[参考文献]
[1] Conger NG,Paolino KM,Osborn EC,et al. Health care response to CCIIF in US soldier and nosocomial transmission to health care provides,Germany,2009 [J]. Emerg Infect Dis,2015,21(1):23-31.
[2] 畢堃,陆斌,尹文伟,等.脑出血患者医院感染的危险因素分析[J].中华医学感染学杂志,2015,25(13):3052-3056.
[3] Ji R,Shen II,Pan Y,et al. China National Stroke Registy investigatiors,Risk score to predict hospital-acquired pneumonia after spontaneous intracerebralhemorrhage [J]. Stroke,2014,45(9):2620-2628.
[4] Xu FL,Duan JJ,Zhang YII,et al. Risk factors for perive-ntricular-intraventricular hemorrhage in premature infants treated with mechanical ventilation [J]. Zhongguo Dang Dai Er Ke Za Zhi,2012,14(11):838-841.
[5] 陈江利,邵高峰,陈飞,等.自发性脑出血患者医院感染病原菌分布与危险因素分析[J].中华医学感染学杂志,2015,25(2):379-381.
[6] Babu R,Bagley JH,Di C,et al. Thrombin and hemin as central factors in the mechanisms of intracerebral hemorrhage-induced secondary brain injury and as potential targets for intervention [J]. Neurosurg Focus,2012,32(4):E8.
[7] 刘娜娜,祝继原,戚基萍.脑出血后的炎症机制[J].医学综述,2015,21(10):1732-1735.
[8] Su X,Wang H,Zhu L,et al. Ethyl pyruvate ameliorates intracerebral hemorrhage induced brain injury through anti-cell death and anti-inflammatory mechanisms [J]. Neuroscience,2013,245(12):99-108.
[9] Moxon-Emre I,Schlichter LC. Neutrophil depletion reduces bloodbrain barrier breakdown,axon injury,and inflammation after intracerebral hemorrhage [J]. J Neuropathol Exp Neurol,2011,70(3):218-235.
[10] 孙伟,钱忠心,刘卫东.弥散张量成像在高血压性脑出血后皮质脊髓束损伤中的应用研究[J].临床神经外科杂志,2015,12(3):230-234.
[11] Wang YC,Wang PF,Fang H,et al. Toll-like receptor 4 antagonist attenuates intracerebral hemorrhage-induced brain injury [J]. Stroke,2013,44(9):2545-2552.
[12] Rodriguez-Yanez M,Brea D,Arias S,et al. Increased expression of Toll-like receptors 2 and 4 is associated with poor outcome in intracerebral hemorrhage [J]. J Neuroimmunol,2012,247(1/2):75-80.
[13] 廖亮,欧明亮,陈军辉.老年脑出血患者肺部感染物理治疗的疗效探讨[J].中华医院感染学杂志,2015,25(12):2805-2807.
[14] 赵龙姝,雷鸣,时扣荣,等.不同浓度人血白蛋白对老年脑出血危重患者的疗效研究[J].临床急诊杂志,2015, 16(5):373-375.
[15] Sansing LH,Harris TH,Welsh FA,et al. Toll-like receptor 4 contributes to poor outcome after intracerebral hemorrh-age [J]. Ann Neurol,2011,70(4):646-656.
[16] 姚红梅,董建文,邵谨利,等.186例脑出血发病原因及预后分析[J].浙江预防医学,2015,27(3):274-275.
[17] Huang M,Hu Y,Dong XQ,et al. The protective role of oxymatrine on neuronal cell apoptosis in the hemorrhagic rat brain [J]. J Ethnopharmacol,2012,143(1):228-235.
[18] Zhu X,Tao L,Tejima-Mandeville E,et al. Plasmalemma permeability and necrotic cell death phenotypes after intracerebral hemorrhage in mice [J]. Stroke,2012,43(2):524-531.
[19] 林少云,毛淑云,陈惠兰,等.预见性护理对急性脑出血患者的效果及對并发症的预防作用[J].中国医药科学,2015,5(9):108-110.
[20] 蒋令修,梁宇,陈文武,等.醒脑静注射液对脑出血患者血浆MMP-9及TIMP-1的影响[J].中国现代医生,2015, 53(35):5-7.
[21] 孙晓莉,武岳,秦敏,等.依达拉奉治疗急性脑出血的疗效及其对脑钠肽、和肽素水平的影响[J].疑难病杂志,2016,15(12):1215-1218.
[22] 张丽娥,韩江全,张莉莎,等.急性脑出血患者的预见性护理分析[J].中国医药科学,2016,6(17):99-101,137.
[23] 唐蕾,王红星,徐晓玉,等.基质金属蛋白酶-9基因多态性与长沙地区汉族人群脑出血的关系[J].研究中国现代医学杂志,2015,25(10):36-39.
[24] 蒋令修,粱宇,陈文武,等.急性基底节脑出血IL-4、IL-6、IL-8及IL-10与周围脑组织水肿的相关性分析[J].中国现代医生,2015,53(34):25-27.
[25] 曲大鹏,魏明龙.依达拉奉治疗急性脑出血的临床疗效及安全性评价[J].临床急诊杂志,2015,16(7):520-522.
(收稿日期:2016-09-22 本文编辑:程 铭)
