急性ST段抬高型心肌梗死患者介入治疗前后T波峰末间期的变化过程及其与恶性室性心律失常的关系
2017-03-04刘吉园牛小伟张益铭李欣欣蒋均仕马新慧李美玲姚亚丽
刘吉园,牛小伟,张益铭,李欣欣,蒋均仕,马新慧,李美玲,姚亚丽
冠心病研究
急性ST段抬高型心肌梗死患者介入治疗前后T波峰末间期的变化过程及其与恶性室性心律失常的关系
刘吉园,牛小伟,张益铭,李欣欣,蒋均仕,马新慧,李美玲,姚亚丽
目的:探讨急性ST段抬高型心肌梗死(STEMI)患者经皮冠状动脉介入治疗(PCI)前后心率校正的T波峰末间期(Tpec)变化过程及其与恶性室性心律失常(MVA)的关系。
心电描记术;心律失常;心肌梗死
(Chinese Circulation Journal, 2017,32:132.)
急性ST段抬高型心肌梗死(STEMI)患者行经皮冠状动脉介入治疗(PCI)开通梗死相关动脉,已被指南推荐为能有效改善预后的方法[1]。然而即使在行PCI后仍有12%的STEMI患者发生恶性室性心律失常(MVA),一旦出现MVA,患者住院期间的死亡率会增加31.8倍[2]。T波峰末间期(Tpe)作为新近被提出的体表间接反映心肌跨室壁离散度的唯一指标[3],已有研究表明其在陈旧性心肌梗死[4]、冠状动脉疾病[5]、Brugada综合征[6]、长QT综合征[7]患者中与心律失常的发生密切相关。但对Tpe与STEMI患者行PCI后MVA的关系研究尚少,且针对再灌注治疗对Tpe的影响尚存在争议[8-10]。Haarmark等[8]研究发现对STEMI患者行直接PCI前后Tpe无显著变化(104 ms vs 106 ms,P>0.05),而另有研究则认为STEMI患者急诊溶栓[9]或PCI[10]前后Tpe有较明显地改变(P<0.05)。这些结果的差异一方面可能是由于Tpe是易受心率影响、变异较大的指标[3];另一方面则是再灌注治疗后随着原处于顿抑或冬眠心肌活性的恢复,Tpe将逐渐减少,若仅在术后单个时间点测量Tpe则不能完全反映患者的心电状态。因此,本研究拟以心率校正的Tpe(Tpec)为指标,观察其在STEMI患者PCI前后多个时间点的变化,及与住院期间发生MVA的关系。
1 资料与方法
1.1 研究对象
纳入2010-09至2015-09就诊于兰州大学第一医院的自发性STEMI患者494例。入选标准:(1)符合STEMI的诊断标准[1]:缺血性胸痛发作持续时间≥30 min,含服硝酸甘油不能缓解;心电图中至少2个相邻导联新发ST段抬高或新出现的完全性左束支传导阻滞、病理性Q波;心脏生物标志物至少1次数值超过正常上限;影像学证据显示新的心肌活力丧失或区域性室壁运动异常。(2)接受直接、转运或择期PCI。排除标准:合并心房颤动、室内传导阻滞、预激综合征患者;风湿瓣膜性、先天性、肥厚性、肺源性心脏病者;入院期间出现电解质紊乱者;入院前1个月内服用过影响QT间期和T波形态药物者;研究资料不完整者。
1.2 研究方法
所有患者按照指南规定[1]及入院病情,给予常规剂量的阿司匹林、氯吡格雷、β受体阻滞剂、血管紧张素转换酶抑制剂/血管紧张素受体拮抗剂、他汀类、钙通道受体拮抗剂、利尿剂、硝酸酯类等药物治疗。由4名手术量>100例/年、并对研究不知情的医生分别完成所有PCI,术者决定选用股动脉/桡动脉入路、替罗非班、术中肝素剂量、血栓抽吸、主动脉内球囊反搏泵及置入支架的类型。
受试者均由心内科专业护理人员使用Marquette公司的MAC1200心电图机记录12导联同步心电图,纸速设定为25 mm/s,电压为10.0 mm/mV。记录的时间至少包括PCI前、PCI后(1 h、6 h、12 h、24 h、48 h)、出院时。其它检查如心肌损伤标记物、血常规、生化和凝血功能等按常规进行。根据PCI前后Tpec 的变化将患者分为Tpec≥100 ms组(n=73)和Tpec<100 ms组(n=421)[8,9]。又根据患者PCI后是否发生MVA分为MVA组(n=94)和无MVA组(n=400)。
2名不参与研究统计的人员独立地按照统一资料提取表,收集患者的一般临床情况、造影特征、各检查指标及治疗情况,并交叉核对所有数据,如有分歧,经讨论或听取第三方意见解决。
Tpe的测量:2名经过统一培训的研究人员独立手工测量所有梗死相关导联上连续3个心动周期的RR间期、QT间期、QTp间期(QRS波起点至T波波峰的间期),各取其平均值后计算出Tpe(Tpe=QT间期-QTp间期),继续对相关导联上计算出的Tpe值再取平均值,即为研究的Tpe,Tpec是经Bazett公式校正的Tpe[Tpec=Tpe/(RR)1/2][9,11]。T波顶峰取T波波峰的顶点(直立时)或T波最低点的下缘(倒置时);T波终点取下降支与等电位线的交点,若T波伴有切迹或有U波或其下降支与等电位交点不清楚,则取下降支的延伸线与等电位线的交点[9,11]。
MVA定义:MVA包括住院期间发生的心室颤动、心搏骤停和持续性室性心动过速[2]。持续室性心动过速指起源于心室且发作持续时间>30 s或伴血液动力学不稳定需要电复律或抗心律失常治疗的规则宽QRS波心动过速[2,12]。心室颤动、心搏骤停指心电图呈混乱的波动,波形振幅均不规则,无法区分QRS波和T波,血流动力学明显改变,需要紧急电除颤的心律失常[2,12]。
1.4 统计学分析
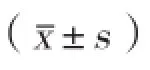
2 结果
2.1 两组患者临床资料的比较(表1)
两组间入院、出院的Tpe值差异均有统计学意义(P<0.05)。Tpec≥100 ms组中Killip心功能分级>1级、PCI前后心肌梗死溶栓治疗临床试验(TIMI)血流<2级、前壁梗死、多支血管病变、发生MVA的患者比例均高于Tpec<100 ms组(P均<0.05),其入院心率、血糖水平、肌酸激酶同工酶峰值也均高于Tpec<100 ms组(P均<0.05),而左心室射血分数低于Tpec<100 ms组(P<0.05)。两组患者在年龄、性别、体重指数、吸烟、高血压病史、2型糖尿病史、入院收缩压、舒张压、肌酐、低密度脂蛋白、住院期间β受体阻滞剂使用比例的差异均无统计学意义(P均>0.05)。
2.2 PCI前后Tpec变化过程与发生MVA的关系
采用重复测量方差分析对MVA组和无MVA组患者各时间点的Tpec值进行比较,球形检验显示数据之间存在相关性(P<0.05)。使用Greenhouse-Geisser校正P值进行分析,结果如下:(1)两组患者的Tpec值在PCI前后各时间点上存在统计学差异(P<0.05),再通过Bonferroni法分别对两组各时间点的Tpec行两两比较,MVA组的Tpec值在PCI前最高(P<0.05),PCI后6 h、12 h、24 h较低。无MVA组在各时间点差别有统计学意义(P<0.05),即其Tpec值在PCI前最高,PCI后呈下降趋势,在出院时达到最低。(2)在各时间点上MVA组的Tpec值均大于无MVA组(P<0.05)。(3)不同分组与PCI前后各时间点存在交互作用(P<0.05),即两组患者的Tpec值在不同时间点变化的趋势不同(图1)。
表1 两组患者的临床资料比较()

表1 两组患者的临床资料比较()
注: PCI:经皮冠状动脉介入治疗;TIMI:心肌梗死溶栓治疗临床试验; MVA:恶性室性心律失常;Tpe:T波峰末间期;Tpec:校正的Tpe。1 mmHg=0.133 kPa
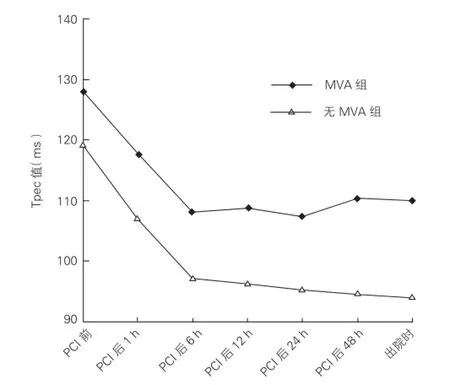
图1 Tpec在MVA组与无MVA组的变化趋势
2.3 Logistic回归分析PCI后发生MVA的危险因素
Logistic单因素回归分析结果显示(表2),吸烟、未应用β受体阻滞剂、PCI前后冠状动脉TIMI血流<2级、心率、Killip心功能分级>1级、肌酸激酶同工酶峰值、术后Tpec≥100 ms是发生MVA的相关因素。
Logistic多因素回归分析表明(表2),在校正了单因素分析中的变量后,术后Tpec≥100 ms是MVA发生的独立危险因素[比值比(OR)=4.79,95%可信区间(CI):2.28~10.08]。
再进一步对文献报道的已知危险因素(年龄、性别、体重指数、吸烟史、心率、收缩压、Killip心功能分级、肌酐、肌酸激酶同工酶、β受体阻滞剂应用、梗死部位、PCI前TIMI血流0级)进行校正后[2,12],术后Tpec≥100 ms仍是MVA发生的独立危险因素(OR=3.99,95%CI:1.72~9.23)。
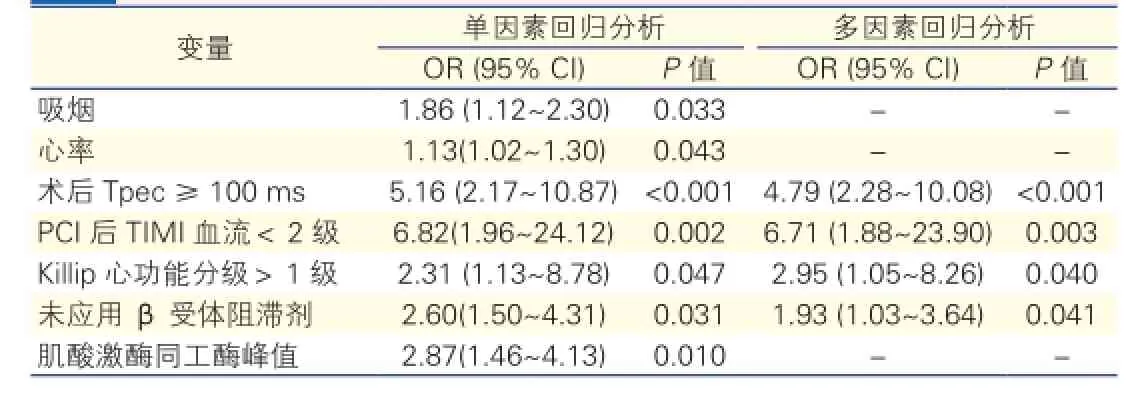
表2 Logistic回归分析PCI后发生MVA的危险因素
3 讨论
现已证实,异常增大的心室跨壁复极离散度是MVA发生的重要基质,也是预测MVA事件的重要指标[14,15]。STEMI时由于心肌梗死区、边缘带及正常心肌细胞间动作电位不应期的差异增加,且局部缺血心肌传导延迟或阻滞,导致心肌细胞间复极的不均一性[16];同时交感神经在心室各部位兴奋的不一致更进一步加重这种变化[17]。此外缺血致局部心肌细胞膜钠-钾泵能源不足及细胞外低钙,可使心肌细胞的动作电位时程延长,特别是复极化过程[17]。因此,缺血梗死使不同冠状动脉供应部位的心肌细胞间复极离散度增大,造成STEMI患者在急性期易出现MVA[9,10,18]。而及时有效地恢复梗死相关冠状动脉血流,能改善存活心肌(冬眠心肌、顿抑心肌、伤残心肌)的电生理功能,减少MVA发生的基质[19]。Tpec是不同层心肌细胞跨壁复极离散度的反映,缺血导致该值增大时心室容易出现早后除极、折返,引发MVA[3]。理论上STEMI患者行PCI使冠状动脉血流再通后,可能会缩短Tpec,减少MVA的发生。然而目前关于急性心肌梗死患者PCI对心电活动影响的研究结果存在很大差异。Cinca等[20]研究表明心肌梗死12~24 h内心室复极离散度会增加(心电图表现为QT间期离散度延长),在4~5 d后逐渐恢复至正常。Haarmark等[8]则发现PCI未能降低STEMI患者的Tpe,术前Tpe>100 ms的患者长期死亡率增加。其它的一些研究[9,10,18]认为复极离散度异常增大,提示梗死部位有存活心肌,及时行血运重建能减少梗死面积,降低区域性复极差异,增加心脏的电稳定性,即Tpe术后能明显降低。本次研究发现,STEMI患者的Tpec在PCI前后减小越明显,MVA的发生率会较低,可能的原因为:部分STEMI患者虽经PCI治疗后心肌缺血能够得到改善,但由于心肌缺血时间过长、缺血区域过大,导致心肌电活动异常恢复缓慢或没有得到恢复,术后Tpec无明显缩短,发生MVA的可能性明显增加。Tpec降低明显的患者,其存活心肌电生理功能逐渐恢复,心室的跨壁复极离散度减小,使MVA的风险较低。在对PCI后不同Tpec组的比较结果表明,Tpec≥100 ms组患者的病变严重程度总体上高于Tpec<100 ms组,提示心功能不全可能会通过影响患者PCI后心电活动的改变[21],增加预后不良的风险。另外行PCI后出现TIMI血流0~1级的STEMI患者,发生MVA的风险明显较冠状动脉血流恢复者(TIMI血流2或3级)高,此类患者中大部分术后Tpec未降至100 ms以下,提示Tpec的降低可能会对判断PCI后冠状动脉血流恢复情况有作用,但这需要进一步地研究证实。
既往研究也表明,异常增大的Tpec是急性心肌梗死患者发生恶性电生理事件的预测因素[9,18],也与患者左心室重构的发生密切相关(OR=8.49,95%CI: 3.42~21.03)[21]。本次结果发现PCI后Tpec持续高于100 ms是发生MVA的独立危险因素,进一步说明Tpec对心肌缺血的评估和室性心律失常的预测可能有一定临床价值。近来有研究初步对能降低Tpec的干预措施进行了探索[22],结果发现β受体阻滞剂联合参松养心胶囊对Tpec的降低有效,可增加心肌电活动的稳定性。然而β受体阻滞剂能否改善Tpec使患者受益,尚不明确。
研究的局限性如下:(1)研究对象不是临床试验下有严格纳入条件的样本,存在选择偏倚,但因为所有患者均为真实世界的病例,可反映一定的临床实际情况。(2)研究未对患者出院后的情况进行随访。由于60%的MVA发生在STEMI患者入院后2 d内[2],连续监测患者住院期间Tpec变化仍有重要的实用价值。(3)研究为小样本、单中心的分析,尚需更大规模的前瞻性研究进一步确定Tpec与MVA的关系。
总之,对STEMI患者入院后进行Tpec的动态观察,及时发现PCI后Tpec恢复缓慢者,有助于鉴别出住院期间发生MVA的高风险人群,对其采取积极的治疗策略,可能会进一步改善STEMI患者的预后。
[1] 中华医学会心血管病学分会, 中华心血管病杂志编辑委员会. 急性 ST 段抬高型心肌梗死诊断和治疗指南. 中华心血管病杂志, 2010, 38: 675-690.
[2] Avezum Á, Piegas LS, Goldberg RJ, et al. Magnitude and prognosis associated with ventricular arrhythmias in patients hospitalized with acute coronary syndromes (from the GRACE Registry). Am J Cardiol, 2008, 102: 1577-1582.
[3] 王红宇. T 波峰末间期. 临床心电学杂志, 2008, 17: 277-279.
[4] Oikarinen L, Viitasalo M, Korhonen P, et al. Postmyocardial infarction patients susceptible to ventricular tachycardia show increased T wave dispersion independent of delayed ventricular conduction. J Cardiovasc Electrophysiol, 2001, 12: 1115-1120.
[5] Lubinski A, Kornacewicz-Jach Z, Wnuk-Wojnar A, et al. The terminal portion of the T wave: a new electrocardiographic marker of risk of ventricular arrhythmias. PACE, 2000, 23: 1957-1959.
[6] Letsas KP, Weber R, Astheimer K, et al. Tpeak-Tend interval and Tpeak-Tend/QT ratio as markers of ventricular tachycardia inducibility in subjects with Brugada ECG phenotype. Europace, 2010, 12: 271-274.
[7] Kanters JK, Haarmark C, Vedel-Larsen E, et al. T(peak)T(end) interval in long QT syndrome. J Electrocardiol, 2008, 41: 603-608.
[8] Haarmark C, Hansen PR, Vedel-Larsen E, et al. The prognostic value of the Tpeak-Tend interval in patients undergoing primary percutaneous coronary intervention for ST-segment elevation myocardial infarction. J Electrocardiol, 2009, 42: 555-560.
[9] 肖文涛, 王宪沛, 高传玉, 等. 急性心肌梗死溶栓前后校正 QT 间期、校正 Tp-e 间期、Tp-e/QT 的变化及其预测价值. 中华心血管病杂志, 2012, 40: 473-476.
[10] 周高亮, 陈金国, 刘俊, 等. 急诊 PCI 前后 QT 离散度, T 波峰-末间期和缺血性 J 波的变化及意义. 安徽医药, 2012, 16: 1627-1629.
[11] Zhao X, Xie Z, Chu Y, et al. Association Between Tp-e/QT Ratio and Prognosis in Patients Undergoing Primary Percutaneous Coronary Intervention for ST-Segment Elevation Myocardial Infarction. Clin Cardiol, 2012, 35: 559-564.
[12] 韩雅玲, 梁延春, 王耿, 等. 急性心肌梗死患者急诊介入治疗中发生室性心动过速或心室颤动的预测因子和预后. 中华心律失常学杂志, 2007, 11: 275-275.
[13] 邱宏, 金如锋, 赵玲, 等. 用 SPSS11. 0 实现对重复测量资料的方差分析. 数理医药学杂志, 2006, 19: 162-165.
[14] Medina-Ravell VA, Lankipalli RS, Yan GX, et al. Effect of epicardial or biventricular pacing to prolong QT interval and increase transmural dispersion of repolarization: does resynchronization therapy pose a risk for patients predisposed to long QT or torsade de pointes?. Circulation, 2003, 107: 740-746.
[15] Yan GX, Martin J. Electrocardiographic T Wave. J Cardiovasc Electrophysiol, 2003, 14: 639-640.
[16] Zabel M, Portnoy S, Franz MR. Electrocardiographic indexes of dispersion of ventricular repolarization: an isolated heart validation study. J Am Coll Cardiol, 1995, 25: 746-752.
[17] Di Diego JM, Belardinelli L, Antzelevitch C. Cisapride-induced transmural dispersion of repolarization and torsade de pointes in the canine left ventricular wedge preparation during epicardial stimulation. Circulation, 2003, 108: 1027-1033.
[18] 姜相明, 赵红敏, 籍振国, 等. 急性心肌梗死患者 T 波峰-末间期与室性心律失常的关系. 天津医药, 2013, 41: 740-743.
[19] 杨跃进. 梗塞区内存活心肌识别方法(2)超声心动图检查心肌梗塞区存活心肌的方法. 中国循环杂志, 2000, 15: 68-92.
[20] Cinca J, Figueras J, Tenorio L, et al. Time course and rate dependence of QT interval changes during noncomplicated acute transmural myocardial infarction in human beings. Am J Cardiol, 1981, 48: 1023-1028.
[21] Szydlo K, Wita K, Trusz-Gluza M, et al. Late phase of repolarization (TpeakTend) as a prognostic marker of left ventricle remodeling in patients with anterior myocardial infarction treated with primary coronary intervention. Cardiol J, 2010, 17: 244-248.
[22] 彭建林. 倍他乐克联合参松养心胶囊治疗室性早搏的临床研究.中国医药指南, 2012, 10: 43-44.
The Changing Process of Tpeak-tend Interval in Acute STEMI Patients Before and After PCI With the Relationship to Malignant Ventricular Arrhythmia
LIU Ji-yuan, NIU Xiao-wei, ZHANG Yi-ming, LI Xin-xin, JIANG Jun-shi, MA Xin-hui, LI Mei-ling, YAO Ya-li.
The First Clinical Medical College of Lanzhou University, Lanzhou (730000), Gansu, China
YAO Ya-li, Email: yaoyalifs@163.com
Objective: To investigate the changing process of Tpeak-Tend interval (Tpec) in acute ST-elevation myocardial infarction (STEMI) patients before and after percutaneous coronary intervention (PCI) with the relationship to malignant ventricular arrhythmias (MVA).Methods: A total of 494 acute STEMI patients with PCI were enrolled. Tpec was recorded before PCI; 1h, 6h, 12h, 48h post-PCI and at the time of discharge. According to weather post-PCI Tpec reduced to 100 ms, the patients were divided into 2 groups: Tpec≥100 ms group, n=73 and Tpec<100 ms group, n=421, the incidence rate of MVA was compared between 2 groups. Based on post-PCI MVA occurrence, the patients were divided into another set of 2 groups: MVA group, n=94 and Non-MVA group, n=400, the changing process of Tpec before and after PCI with the relationship to MVA were assessed. Risk factors for MVA occurrence were studied by multivariate Logistic regression analysis.Results: The post-PCI incidence rate of MVA was higher in Tpec≥100 ms group than Tpec<100 ms group (34.2% vs 9.3%), P<0.05. In MVA group, Tpec was slowly decreased with fluctuation trend; in Non-MVA group, Tpec was decreased to<100 ms at 6h post-PCI with gradually decline trend, P<0.05. After PCI, Tpec≥100 ms persistently was the independent risk factor for MVA occurrence (OR=4.79, 95% CI 2.28-10.08, P<0.05).Conclusion: Post-PCI Tpec persistently and slowly decreasing (≥100ms) was a risk factor for MVA occurrence in acute STEMI patients, which had certain reference value for the risk stratification in clinical practice.
Electrocardiogram; Arrhythmia; Myocardial infarction
2016-05-19)
(编辑:王宝茹)
730000 甘肃省兰州市,兰州大学第一临床医学院(刘吉园、牛小伟、李欣欣、蒋均仕、马新慧、李美玲);兰州大学第一医院心血管内科(张益铭、姚亚丽)
刘吉园 住院医师 硕士 主要从事冠心病发病机制及治疗相关研究 Email: 1025610668@qq.com 通迅作者:姚亚丽Email:yaoyalifs@163.com
R54
A
1000-3614(2017)02-0132-05
10.3969/j.issn.1000-3614.2017.02.005
方法:纳入接受PCI的STEMI患者494例,分别在PCI前、PCI后(1 h、6 h、12 h、24 h、48 h)、出院时记录Tpec。根据患者PCI后Tpec是否降至100 ms分为Tpec≥100 ms组(n=73)和Tpec<100 ms组(n=421),比较两组患者的MVA发生率。根据患者PCI后是否发生MVA又分为MVA组(n=94)和无MVA组(n=400),分析PCI前后Tpec变化过程与MVA发生的关系。采用Logistic多因素回归分析发生MVA的危险因素。
结果:STEMI患者PCI后,Tpec≥100 ms组较Tpec<100 ms组的MVA发生率明显增高(34.2% vs 9.3%,P<0.05)。发生MVA的STEMI患者PCI后Tpec降低缓慢且呈波动趋势,而无MVA的患者在术后6 h即降至100 ms以下,呈逐渐下降趋势(P<0.05)。PCI后Tpec持续高于100 ms是发生MVA的独立危险因素(比值比=4.79,95%可信区间:2.28~10.08,P<0.05) 。
结论:STEMI患者PCI后Tpec持续降低缓慢(≥100 ms)是发生MVA的危险因素,对于STEMI患者的危险分层具有一定参考价值。
