基于手术切除标本的桥本甲状腺炎合并甲状腺结节的临床及病理特点
2016-12-21赵佳正王可敬
赵佳正 王可敬
基于手术切除标本的桥本甲状腺炎合并甲状腺结节的临床及病理特点
赵佳正 王可敬
桥本甲状腺炎(Hashimoto thyroiditis,HT)是一种慢性自身免疫性疾病,也是导致甲状腺功能减退的主要原因。HT可分为原发性和继发性,原发性HT无明确病因,可以单独发生,也可以合并其他自身免疫性疾病,例如1型糖尿病和Sigren综合征等。继发性HT常由免疫调节药物引起,例如用于丙肝的α-干扰素,细胞毒T淋巴细胞相关抗原-4阻断抗体,肿瘤疫苗等。上世纪50年代开始,HT的发病率逐渐增高,年发病率约为1/1 000人,文献统计的患病率约为8/1 000人[1],女性的患病率是男性的8倍以上,亚洲和白种人的发病率高于非洲和美洲人。笔者回顾我院490例经术后病理确诊HT患者的临床资料,探讨手术切除标本中HT合并甲状腺结节的临床及病理特点,现将结果报道如下。
1 资料和方法
1.1 一般资料 收集2007年1月至2014年6月本院行手术治疗的490例病理确诊HT合并甲状腺结节患者的临床资料,排除既往甲状腺手术史患者;男9例(1.8%),女481例(98.2%),年龄13~74(45.7±11.1)岁,病史3d~15年。490例患者中合并恶性结节305例,其中男5例,女300例,平均年龄(43.3±10.4)岁;包括甲状腺乳头状癌(PTC)303例,甲状腺滤泡癌1例,甲状腺髓样癌1例;合并良性结节185例,其中男4例,女181例,平均年龄(49.8±10.9)岁。490例患者中455例因体检发现甲状腺结节就诊,35例因颈部不适或触及颈部肿块感就诊。
1.2 方法 根据最终病理结果,将患者分成HT合并恶性结节组(简称恶性组,包括各种甲状腺癌)和HT合并良性结节组(简称良性组,包括结节性甲状腺肿、甲状腺腺瘤、HT自身结节),分析两组患者一般资料、术前实验室检查、超声诊断、细针穿刺细胞学检查(FNAC)、术后病理等结果,比较甲状腺良、恶性结节在HT中的临床特点。
1.3 统计学处理 应用SPSS19.0统计软件,计量资料以表示,组间比较采用t检验,计数资料组间比较采用χ2检验;HT合并恶性结节的影响因素分析采用logistic多因素回归分析。术后常规病理确诊甲状腺癌为金标准,对术前超声、术前细针细胞学穿刺进行评估:a为真阳性,b为假阳性,c为假阴性,d为真阴性,灵敏度为a/(a+c),特异度为d/(b+d);阳性预测值为a/(a+b),阴性预测值为d/(c+d)。
2 结果
2.1 两组患者一般资料及术前实验室检查的比较490例HT合并甲状腺结节患者中,恶性组305例,良性组185例,所有患者术前均常规检测甲状腺自身抗体以及甲状腺功能。对两组患者的一般资料、甲状腺自身抗体、甲状腺功能进行单因素分析显示:恶性组与良性组之间年龄有统计学差异(P=0.000);两组间游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、抗甲状腺过氧化物酶抗体(TPOAb)、甲状腺球蛋白抗体(TGAb)差异均无统计学意义(P=0.102、0.492、0.924、0.092),而促甲状腺素(TSH)升高与否存在统计学差异(P=0.004),提示TSH升高是HT合并恶性结节的危险因素,详见表1。
2.2 两组患者彩超检查结果的比较 490例患者术前均行高频二维彩超,术前彩超诊断甲状腺结节,考虑恶性171例(实际恶性153例),性质待定177例(实际恶性112例),考虑良性142例(实际良性102例),术前彩超诊断HT的灵敏度为74.7%。对两组患者的甲状腺结节声像图表现进行分析,结果显示恶性组甲状腺结节的钙化、边界不清、怀疑颈部淋巴结转移的检出率高于良性组,详见表2。

表1 两组患者一般资料及术前实验室检查的比较
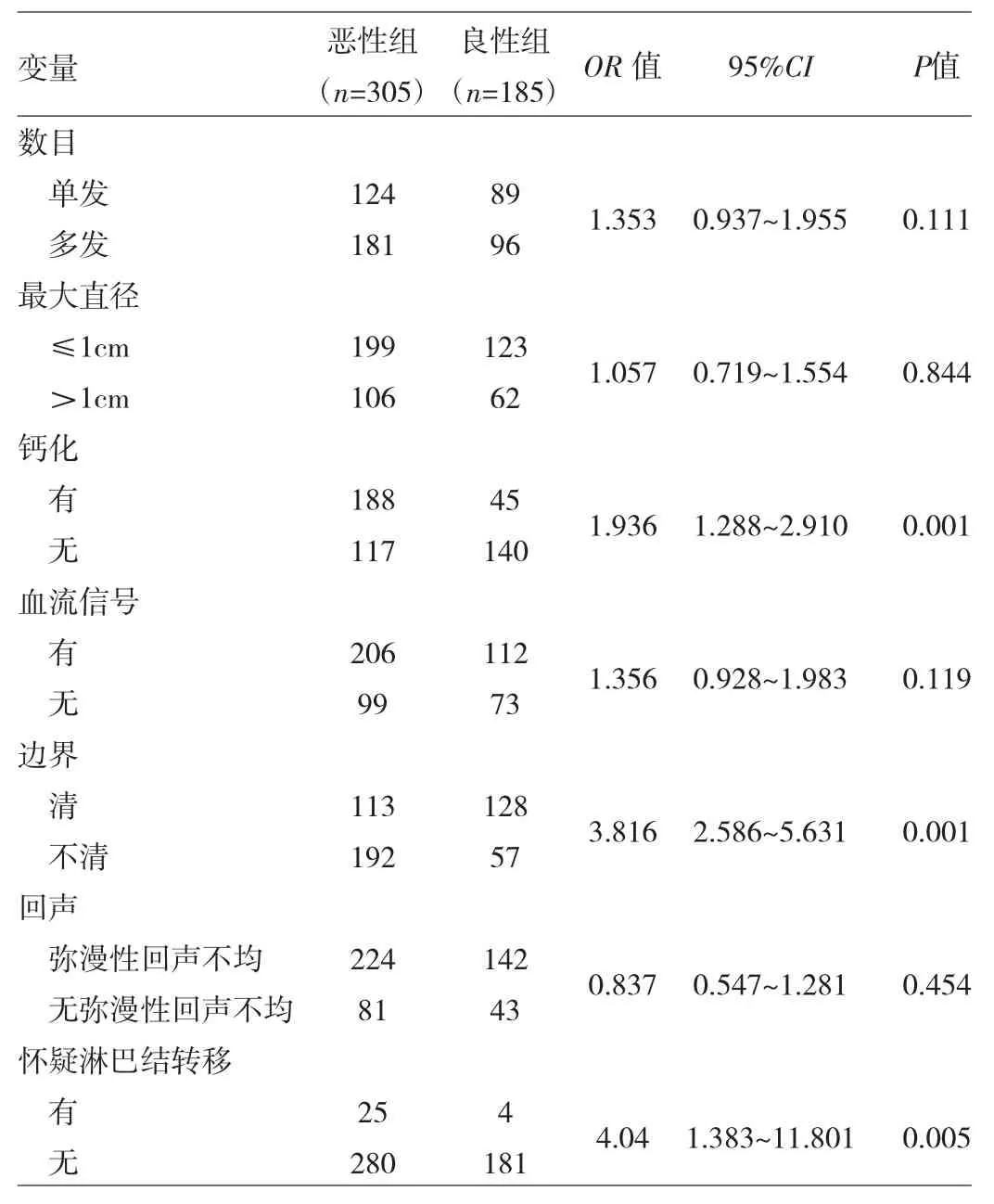
表2 两组患者彩超检查结果比较(例)
2.3 病理检查
2.3.1 FNAC 16例患者术前行FNAC,其灵敏度为100.0%,特异度为60.0%,阳性预测值为84.6%,阴性预测值为100%。FNAC将2例良性患者误认为是恶性,这可能与HT中局灶出现了滤泡上皮异性增生有关。
2.3.2 术中冷冻 490例患者术中均常规行快速冷冻切片病理学检查,305例恶性结节有19例术中冰冻报告良性,术中冷冻诊断的灵敏度为93.8%,特异度为100.0%,阳性预测值为100.0%,阴性预测值为90.7%。
2.3.3 术后常规病理检查 良性组中合并结节性甲状腺肿15例,甲状腺腺瘤24例,自身形成结节146例(滤泡上皮细胞增生70例,局部滤泡上皮有异型增生28例)。恶性组中PTC303例(占99.3%),其中微小乳头状癌199例(占65.7%),平均癌灶直径为0.58mm,微小癌中淋巴结总体转移率为27.6%(55/199),VI区转移率为24.1%(48/199),侧颈部转移率为8.5%(17/199);非微小乳头状癌(直径>1cm)中淋巴结总体转移率为55.8%(58/104),VI区转移率为48.1%(50/104),侧颈部转移率为21.2%(22/104),在淋巴结转移率方面,非微小癌淋巴结转移率显著高于微小癌(P<0.01),且微小癌组的年龄较非微小癌大(P<0.01)。
2.4 HT合并恶性结节的影响因素分析 logistic多因素回归分析显示,年龄较小,TSH值升高,B超显示钙化、边界不清、怀疑淋巴结转移为HT合并恶性结节的独立危险因素,详见表3。

表3 HT合并恶性结节的影响因素分析
3 讨论
HT是一种常见的自身免疫性疾病,其病理特点为弥漫性淋巴细胞浸润、纤维化以及实质萎缩。大约有90%的HT患者会出现TPOAb或AGAb升高[2]。超声检查可见甲状腺回声减低,不均一,或是出现低回声结节[3-4]。本研究490例患者中有306例TPOAb升高(62.4%),382例TGAb升高(78.0%)。而有研究显示AGAb的升高是HT合并PTC的独立预测因素[5]。
随着常规体检和彩超检查的普及,HT合并甲状腺结节的患者逐渐增多。HT患者主要通过内科治疗,当出现颈部压迫症状、美容需要以及出现可疑恶性结节时才需要外科介入。HT患者会因为自身免疫的破坏出现甲状腺功能减低,而手术的介入会加速甲状腺功能减低的这个过程。大部分HT患者是不需要手术治疗的,术前判断HT合并甲状腺结节的性质很重要。
目前鉴别甲状腺结节性质的主要方法有:FNAC,甲状腺核素扫描,超声,其中最具有诊断价值的是FNAC,其诊断甲状腺癌的灵敏度可达到90%以上,阴性预测值为96%,但对滤泡癌的准确率较低,而HT中滤泡细胞的改变可能被认为是甲状腺癌,造成假阳性,相反,如果组织量不够也容易造成假阴性。随着超声技术的发展,超声已成为鉴别甲状腺结节良恶性重要的方法,HT患者恶性结节的超声特点与非HT患者基本一致。本研究中彩超诊断HT的灵敏度为74.7%,对两组患者的甲状腺结节B超声像图进行分析发现,恶性组的钙化、边界不清、怀疑颈部淋巴结转移的检出率要高于良性组,多因素回归分析也提示钙化、边界不清、怀疑颈部淋巴结转移为HT合并恶性结节的危险因素,因此术前B超检查对HT合并甲状腺结节的鉴别诊断有重要价值。本研究中,B超检查性质待定的为177例,术后病理证实为恶性112例,恶性比例高达63.3%,因此对于B超无法定性的结节,术前可针对性的进行FNAC以增加诊断的可靠性。本研究中FNAC的例数较少,但其灵敏度为100%,特异度为60%。彩超的灵敏度79.3%,特异度为85%。FNAC将2例良性患者误认为是恶性,这可能与HT中局灶出现了滤泡上皮异性增生有关。
本研究探讨了490例经手术治疗的HT患者资料,其中合并甲状腺癌305例,恶性占比达到62.2%。但HT与PTC是否相关,至今仍没有明确的结果[6-11]。关于HT与PTC关系的争论由来已久,Dailey于1955年首先提出HT与PTC相关。在肝炎等疾病的研究中人们明确了慢性炎症与恶性肿瘤的发生是具有相关性的,使得人们也在思考甲状腺炎是否与PTC相关。而关于这方面的研究可大体分为两类,一类是基于FNAC,一类是基于手术病理。在一项包含8个FNAC研究的Meta分析中,18 023例HT患者中发生PTC的平均概率为1.2%。HT患者发生PTC的相对危险度为0.39~1,平均值为0.69[12]。而基于手术病理的研究中发现9 431例HT患者发生PTC的平均概率为27.56%。HT患者发生PTC的相对危险度为1.15~4.16,平均值为1.59[12]。两种研究的结果差异很大,但笔者认为基于FNAC的研究更具有可靠性,因为基于手术病理的研究,其手术的样本本身就存在选择偏倚。
有许多假说来解释两者的关系:从病理方面,最早Tamimi等[13]发现PTC患者肿瘤组织周围淋巴细胞浸润的比例较高,在PTC中高达58%,滤泡癌中为20%,腺瘤中为14%。各种炎症细胞因子、生长因子会导致间质细胞的破坏,在细胞修复过程中可能导致上皮细胞的恶性转变,从而导致肿瘤的发生[14]。另一假说认为,在PTC合并HT的患者中会出现TSH的升高,升高的TSH会刺激滤泡上皮增生,从而促进乳头状癌的发生[15-16]。Mc Leod等[17]对5 786例甲状腺癌患者进行了分析,发现TSH与肿瘤的发生相关,OR值为1.87~2.83(以TSH=10为界)。本研究中也有同样的发现。另外有研究人员发现一些分子生物学标志物可能参与了HT与PTC的发生。已知的PI3K通路复合物参与了肿瘤的发生过程,Larson等[18]发现在正常甲状腺组织中PI3K通路复合物没有表达,但在HT和PTC组织中PI3K通路复合物都有表达,而HT合并PTC的肿瘤组织中PI3K通路复合物呈现高表达。相反地,抑癌基因PTEN在正常甲状腺和HT组织中表达,而在甲状腺癌中只少量表达。另有研究发现BRAF突变可能参与了HT与PTC的联系[19]。
总之,目前HT与PTC关系的研究结果并不一致。基于FNAC的研究发现HT人群患PTC的概率并没有增加,而基于手术病理的研究发现HT是PTC发生的一个高危因素,这可能是由于手术的选择偏倚造成。本次回顾性的手术资料中HT患者中癌的占比很高,但并不能支持HT是PTC危险因素的假设,应通过大样本的HT和非HT人群的前瞻性研究对这个问题进行进一步的探讨,但是对于HT为背景的甲状腺结节,术前B超及FNAC检查具有很好的鉴别作用。
[1]CaturegliP,Remigis A D,Rose N R.Hashimoto thyroiditis:clinical and diagnostic criteria[J].Autoimmun Reviews,2014,13(4-5): 391-397.
[2]Yuan S,Li Q,Zhang Y,et al.Changes in anti-thyroglobulin IgG glycosylation patterns in Hashimoto's thyroiditis patients[J].The Journal of clinical endocrinology and metabolism,2015,100(2): 717-724.
[3]Wu H,Zhang B.Ultrasonographic appearance of focal Hashimoto's thyroiditis:A single institution experience[J].Endocrine Journal,2015,62(7):655-663.
[4]Magri F,Chytiris S,Capelli V,et al.Shear wave elastography in the diagnosis of thyroid nodules:feasibility in the case of coexistent chronic autoimmune Hashimoto's thyroiditis[J].Clinical endocrinology,2011,76(1):137-141.
[5]Azizi G,Keller J M,Lewis M,et al.Association of Hashimoto's thyroiditis with thyroid cancer[J].Endocrine-related cancer,2014, 21(6):845-852.
[6]Noureldine S I,Tufano R P.Association of Hashimoto's thyroiditis and thyroid cancer[J].Current opinion in oncology,2015,27(1): 21-25.
[7]Girardi F M,Barra M B,Zettler C G.Papillary thyroid carcinoma: does the association with Hashimoto's thyroiditis affect the clinicopathological characteristics of the disease?[J].Brazilian Jour-nalof Otorhinolaryngology,2015,81(3):283-287.
[8]de Alcantara-Jones D M,de Alcantara-Nunes T F,Rocha Bde O,et al.Is there any association between Hashimoto's thyroiditis and thyroid cancer?A retrospective data analysis[J].Radiologia brasileira,2015,48(3):148-153.
[9]Paparodis R,Imam S,Todorova-Koteva K,et al.Hashimoto's thyroiditis pathology and risk for thyroid cancer[J].Thyroid, 2014,24(7):1107-1114.
[10]Konturek A,Barczynski M,Nowak W,et al.Risk of lymph node metastases in multifocalpapillary thyroid cancer associated with Hashimoto's thyroiditis[J].Langenbeck's archives of surgery/ Deutsche Gesellschaft fur Chirurgie,2014,399(2):229-236.
[11]Ehlers M,Schott M.Hashimoto's thyroiditis and papillary thyroid cancer:are they immunologically linked?[J].Trends in endocrinology and metabolism:TEM,2014,25(12):656-664.
[12]Jankovic B,Le K T,Hershman J M.Hashimoto's thyroiditis and papillary thyroid carcinoma:is there a correlation[J].J Clin EndocrinolMetab,2013,98(2):474-482.
[13]Tamimi D.The association between chronic lymphocytic thyroiditis and thyroid tumors[J].Int J Surg Pathol,2002,10(2): 141-146.
[14]Buyukasik O,Hasdemir A O,Yalcin E,et al.The association between thyroid malignancy and chronic lymphocytic thyroiditis: should it alter the surgicalapproach[J].EndokrynolPol,2011,62 (4):303-308.
[15]Mukasa K,Noh J Y,Kunii Y,et al.Prevalence of malignant tumors and adenomatous lesions detected by ultrasonographic screening in patients with autoimmune thyroid disease[J].Thyroid,2011,21(1):37-41.
[16]Lun Y,Wu X,Xia Q,et al.Hashimoto's thyroiditis as a risk factor of papillary thyroid cancer may improve cancer prognosis[J].O-tolaryngology head and neck surgery,2013,148(3):396-402.
[17]McLeod D S,Watters K F,Carpenter A D,et al.Thyrotropin and thyroid cancer diagnosis:a systematic review and dose-response meta-analysis[J].J Clin Endocrinol Metab,2012,97(8): 2682-2692.
[18]Larson S D,Jackson L,Riall T,et al.Increased incidence of well-differentiated thyroid cancer associated with Hashimoto's thyroiditis and the role of the PI3K/AKT pathway[J].J Am Coll Surg,2007,204(5):764-773.
[19]Zeng R C,Jin L P,Chen E D,et al.Potential relationship between Hashimoto's thyroiditis and BRAF mutation status in papillarythyroid cancer[J].Head&neck,2015.doi:10.1002/hed.24149.
2015-06-15)
(本文编辑:严玮雯)
310022 杭州,浙江省肿瘤医院头颈外科
王可敬,E-mail:wangkj@zjcc.org.cn
