多发伤合并颅脑损伤患者颅内血肿进展相关因素分析
2016-10-12郝继山刘玉和李鹤松于鹏涛岳文勇
郝继山,刘玉和,李鹤松,于鹏涛,岳文勇,季 庆,孙 清,赵 倩,刘 暌
·论著·
多发伤合并颅脑损伤患者颅内血肿进展相关因素分析
郝继山,刘玉和,李鹤松,于鹏涛,岳文勇,季庆,孙清,赵倩,刘暌
目的探讨多发伤合并颅脑损伤患者颅内血肿进展相关因素。方法笔者回顾性分析2007年1月~2014年1月收治的134例多发伤合并颅脑损伤患者的临床资料,其中男性91例,女性43例;年龄16~60岁,平均(35.6±10.7)岁。其中30例血肿进展患者为进展组,104例为未进展组,利用统计学方法对两组患者性别、年龄、伤情、格拉斯哥昏迷评分(GCS)、创伤严重度评分(ISS)、创伤严重指数(IISI)、休克指数、手术、凝血状况、液体复苏及血压调控等因素进行单因素及多因素分析。结果两组在年龄、性别、GCS、ISS评分、IISI、6h内的平均动脉压、休克指数、开颅手术情况对比无统计学意义。两组患者治疗前后休克指数均明显改善,比较无统计学意义。颅内血肿进展与48h平均动脉压(OR=1.994,P<0.001)、平均24h补液量(OR=0.342,P=0.038)、凝血功能异常情况(48h,OR=3.173,P=0.039)、多发脑挫裂伤情况(OR=2.921,P=0.041)相关。两组预后组间比较采用Ridit分析(R值进展=0.590,R值未进展=0.474,t=2.007,P=0.047),未进展组好于进展组。结论多发伤合并颅脑损伤患者颅内出血是影响预后的重要因素,多发脑挫裂伤患者更易出现,应予重视,通过限制性液体复苏和早期血压目标管理有利于减少血压波动和凝血功能异常发生,对改善患者预后有一定益处。
颅脑损伤; 多发伤; 限制性液体复苏
目前多发伤合并颅脑损伤呈高发态势,其伤情危重,预后不佳,其中颅内血肿进展是影响预后的重要因素之一,本文旨在对此类患者中颅内血肿进展者相关因素进行统计分析,为提高救治水平,改善预后进行初步研究。
临床资料
1一般资料
笔者选择2007年1月~2014年1月收治的多发伤合并颅脑损伤患者共134例,其中30例患者颅内血肿进展(为进展组),未进展组104例。纳入标准:(1)所有患者均伤后6h内入院;(2)格拉斯哥昏迷评分(GCS)3~12分;(3)患者年龄16~60岁;(4)患者首次CT检查有创伤性颅内出血表现,或头部CT未见出血但有颅脑损伤表现,后有明显脑肿胀,但不需紧急手术处理。相当于Marshall的CT分级Ⅰ、Ⅱ、Ⅲ级[1],未包括单纯硬膜外血肿开颅手术患者。排除标准:有严重器质性病变者;既往高血压史者;入院即濒死者;住院7d内死亡者。
本研究共134例,男性91例,女性43例,年龄16~60岁,平均(35.6±10.7)岁。致伤原因:道路交通伤75例,坠落伤30例,打击伤16例,其他伤13例。具体伤情:2处伤64例,3处伤42例,3处以上伤28例;合并血气胸39例,合并四肢关节骨折65例,合并脊柱骨折34例,合并骨盆骨折24例,合并腹部损伤51例,见表1。
2观察指标
颅内血肿进展判定标准:将急诊初次头部CT与伤后48h复查头部CT对比,测量数值为两位高年资医师所测均值。具体标准:(1)借鉴自发脑出血标准[2],血肿量按多田公式计算,单个血肿体积扩大>33%,或血肿扩大>6mL;(2)有新增其他部位颅内血肿;(3)硬膜外或硬膜下血肿扩大引起中线移位>5mm,或基底池受压表现;(4)幕下出血进展有四脑室受压变形表现;(5)颅内血肿进展导致患者GCS下降2分以上或颅内压增加5mmHg,以上条件满足一条即可。其他观察指标:患者年龄、性别、入院时伤情评估[创伤严重度评分(ISS)、创伤严重指数(IISI)、GCS]、48h的平均血压水平、血压波动幅度、治疗48h休克指数、凝血功能、开颅手术情况。凝血功能异常判定标准[3]:凝血异常被定义为在伤后12h内国际标准化比值(INR)≥1.3,活化部分凝血酶时间(APTT)≥35s,血小板(PLT)≤100×109/L。随访6个月,对比分析两组伤后6个月格拉斯哥预后评分(GOS)。
3治疗方法
患者急诊入院时先行简单确定性手术止血、引流、骨折石膏托固定等,颅内出血严重者行开颅手术清除血肿等。行重症监护,动态监测心率、血压等生命体征,监测血气分析、生化、血凝等。给予补液、止血、止痛、抗感染、营养支持。维持水电平衡等治疗,中心静脉置管、颅内压监测、记出入量等。其中关于休克液体治疗,2009年以前的63例患者采用传统积极液体复苏方法治疗,2009年后的71例患者采用限制性液体复苏策略治疗,调控目标是48h将平均动脉压控制在70~80mmHg,中心静脉压控制在6~8cmH2O。
4统计学分析
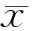
结 果
1单因素分析
两组患者年龄、性别、GCS、ISS评分、IISI、6h内的MAP、休克指数、开颅手术情况对比无统计学意义(P>0.05,表1)。两组患者治疗前后休克指数均明显改善,比较无统计学意义(P>0.05,表1)。
2多因素Logistic回归分析
多发伤合并颅脑损伤患者颅内血肿进展与以下因素有关:多发脑挫裂伤(OR:2.921,95%CI:1.045~8.164,P=0.041)、凝血异常(OR:3.173,95%CI:1.060~9.494,P=0.039)和限制性液体复苏(OR:0.342,95%CI:0.124~0.944,P=0.038);与48h MAP也相关,MAP每升高10mmHg发生血肿进展的可能性增加1.994倍(OR:1.994,95%CI:1.369~2.904,P<0.001)。而重型颅脑损伤也可能是多发伤合并颅脑损伤患者颅内血肿进展的危险因素(OR:2.654,95%CI:0.977~7.208,P=0.056),表2。
3预后
基于GOS评分,未进展组近期预后优于进展组(R值进展=0.590,R值未进展=0.474,t=2.007,P=0.047,表3)。但未进展组与进展组病死率无显著差别(7.7% vs. 16.7%,P=0.143)。
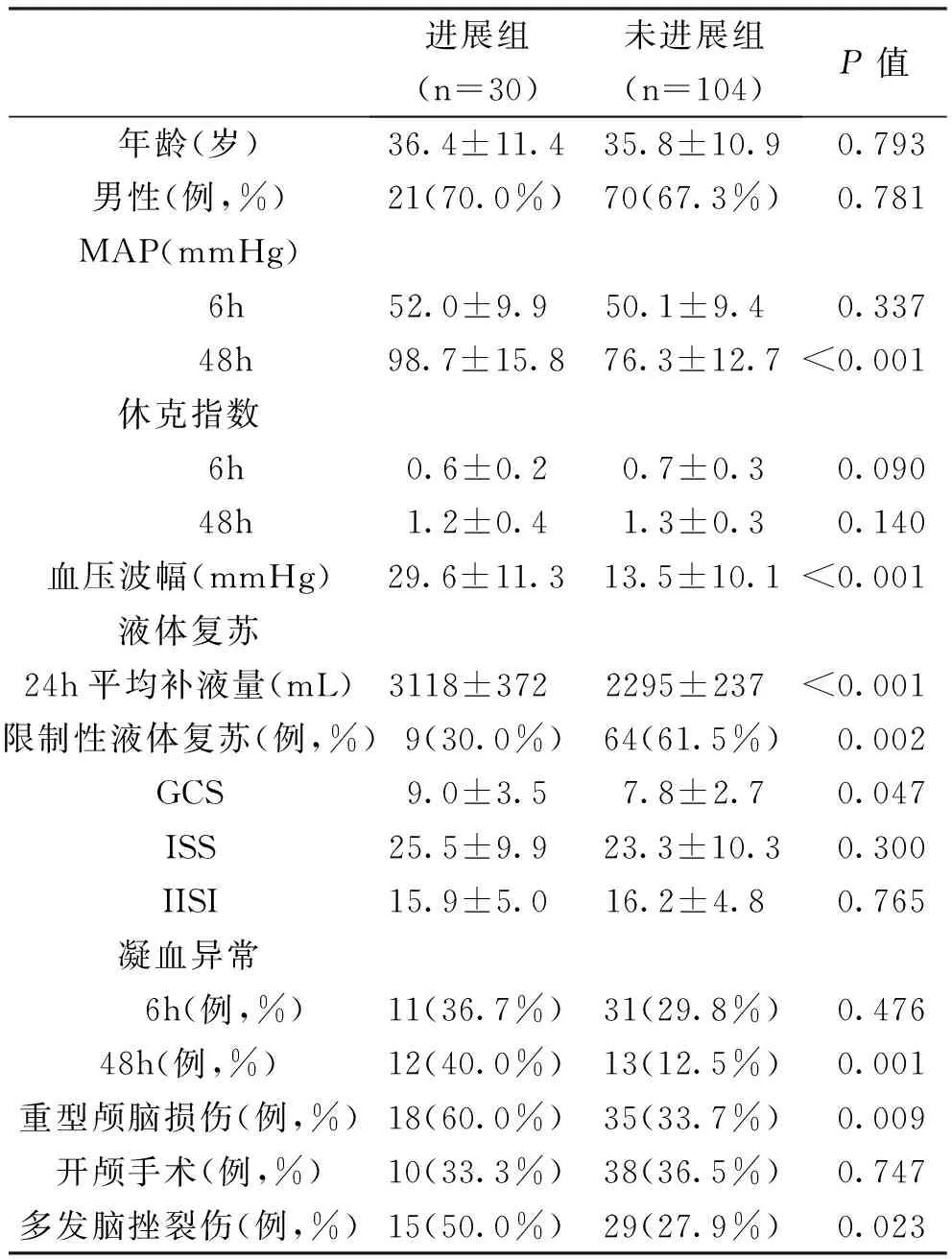
表1 两组一般资料比较
IISI为创伤严重指数,MAP为平均动脉压

表2 颅内血肿进展多因素Logistic回归分析
将原数据以10mmHg为1等级,转化为分类变量后纳入方程
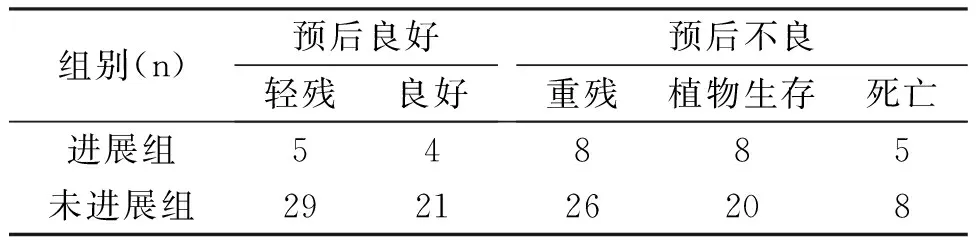
表3 两组预后比较(GOS评分)
组间比较采用Ridit分析:R值进展=0.590,R值未进展=0.474,t=2.007,P=0.047
讨 论
创伤是目前世界范围内导致死亡的前3位原因[4],其中多发伤及颅脑损伤因其较高的致死致残率倍受关注。目前关于创伤性颅内血肿进展研究较多,各类研究从不同角度研究其相关因素,而以多发伤合并颅脑损伤患者为研究对象则较少。此类患者伤情更重,并发症多,变化急骤,预后不良。临床观察显示,多发伤合并重型颅脑损伤患者死亡率高于单纯颅脑损伤,可能由于大量炎性因子释放、急剧下降的有效循环血量、失体温、凝血障碍、中枢调节紊乱、脑水肿、昏迷等多种因素交织,互为因果形成恶性循环造成。其中休克和颅内血肿进展是治疗的两大难点,也是影响预后的两大关键因素,同时二者互相影响更增加了治疗的难度。多发伤患者发生休克非常常见,休克导致低血压,引起脑灌注不足,从而加重脑组织低氧缺血性损伤及脑水肿。文献报道,严重脑损伤和休克是导致多发伤患者死亡前两位因素[5-7],因此对于两者治疗应同时进行。颅内出血进展伴随脑水肿属于继发脑损害,是影响预后重要因素,因此也是能够改善预后的重要掌控节点。本研究中颅内血肿展组预后较差,与文献报道一致,治疗应予重视。
颅内血肿进展相关因素涵盖面广,包括患者本身因素如性别、年龄、病史、不良嗜好等;伤情如生命体征、休克程度、凝血状态、颅脑损伤类型部位血肿量、多发伤伤情等;治疗因素如手术、液体复苏、甘露醇使用等。本研究中两组间性别、年龄、伤情、开颅术等比较均无统计学意义。颅内血肿进展与入院48h MAP、48h血压波动幅度、凝血状态、24h平均补液量、有否多发脑挫裂伤有关。创伤性凝血病分为原发性和继发性,文献报道近1/3的严重多发伤患者在受伤后早期出现凝血功能障碍,是创伤后死亡的一个独立危险因素[8]。颅脑损伤导致凝血异常机制可能为脑损伤促使受损神经释放组织因子,激活外源性凝血途径及蛋白C通路,引起纤维蛋白原沉积,血小板激活,促炎介质释放,这种促凝环境导致微血栓形成, 最终造成凝血因子消耗和出血,而Lin等[9]认为颅脑损伤同时伴有低灌注才会激活蛋白C通路引起凝血异常。继发性凝血病是由创伤后大量补液凝血因子丢失、稀释引起,多发伤合并颅脑损伤患者纠正休克时大量补液危害巨大,研究表明输注液量>2L将有超过40%患者发生凝血功能障碍[10], 本研究表明限制性液体复苏策略下患者血压波动幅度小,有效避免了血压大幅波动对颅内出血的影响,有利于控制脑水肿,降低颅内压,减少了继发性凝血异常的发生,从而降低颅内出血进展发生率,改善预后。值得指出的是实践表明纠正休克时通过限制液体复苏达到的目标血压值并未对患者造成危害。限制性液体复苏策略符合目前多发伤抗休克治疗趋势[11]。
总之,多发伤合并颅脑损伤患者颅内血肿是影响预后的重要因素,多发脑挫裂伤患者更易出现,应予重视,通过限制性液体复苏和早期血压目标管理有利于减少血压波动和凝血功能异常发生,对改善患者预后有一定益处。
[1] Marshall LF,Marshall SB,Klauber MR,et al.The diagnosis of head injury requires a classification based on computed axial tomography[J].J Neurotrauma,1992,9(S1):S287-292.
[2] Demchuk AM,Dowlatshahi D,Rodriguez-Luna D,et al.Prediction of haematoma growth and outcome in patients with intracerebral haemorrhage using the CT-angiography spot sign (PREDICT): a prospective observational study[J].Lancet Neurol,2012,11(4):307-314.
[3] Allard CB,Scarpelini S,Rhind SG,et al.Abnormal coagulation tests are associated with progression of traumatic intracranial hemorrhage[J].J Trauma,2009,67(5):959-967.
[4] Stern SA,Dronen SC,Wang X.Multiple resuscitation regimens in a near-fatal porcine aortic injury hemorrhage model[J].Acad Emerg Med,2007,2(2):89-97.
[5] Brongel L.Guidelines for severe multiple and multiorgan traumatic injuries[J].Przeg lek,2003,60(S7):56-62.
[6] Wang WJ,Lu JJ,Yong J.Clinical characteristics,management,and functional outcomes in Chinese patients within the first year after intracerebral hemorrhage: analysis from China National Stroke Registry[J].CNS Neurosci Ther,2012,18(9):773-780.
[7] Yin W,Huang Y,Wang W,et al.The outcomes of 1120 severe multiple trauma patients with hemorrhagic shock in an emergency department: a retrospective study[J].BMC Emerg Med,2013,13(S1):S6.
[8] Mitra B,Cameron PA,Mori A,et al.Acute coagulopathy and early deaths post major trauma [J].Injury,2012,43(1):22-25.
[9] Lin HL,Kuo LC,Chen CW,et al.Early coagulopathy resulted from brain injury rather than hypoperfusion [J].Trauma,2011,70(3):765.
[10] Maegele M,Lefering R,Yucel N,et al.Early coagulopathy in multiple injury: an analysis from the German Trauma Registry on 8724 patients[J].Injury,2007,38(3):298-304.
[11] Morrison CA,Carrick MM,Norman MA,et al.Hypotensive resuscitation strategy reduces transfusion requirements and severe postoperative coagulopathy in trauma patients with hemorrhagic shock: preliminary results of a randomized controlled trial[J].J Trauma,2011,70(3):652-663.
(本文编辑: 黄小英)
Analysis of associated factors for progressive intracranial hemorrhage after brain injury combined with multiple trauma
HAOJi-shan,LIUYu-he,LIHe-song,YUPeng-tao,YUEWen-yong,JIQing,SUNQing,ZHAOQian,LIUKui
(Department of Neurosurgery,the Union Medicine Center of Tianjin,Tianjin300121,China)
ObjectiveTo study the factors associated with intracranial hemorrhage progression in brain injury patients combined with multiple trauma. MethodsA total of 134 patients with brain injury and multiple trauma who were admitted into our hospital from Jan.2007 to Jan.2014 were retrospectively reviewed. There were 91 males and 43 females,with age ranging from 16 to 60(35.6±10.7)years. They were divided into intracranial hemorrhage progression group (IHP,30 cases) and non-intracranial hemorrhage progression group (NIHP,104 cases) . The factors of progressive hemorrhage including age,gender,MAP,shock index,coagulation function, fluid resuscitation,GCS,ISS,TSI,operation,multiple brain contusion and laceration,were analyzed by statistical analysis. ResultsBetween-group differences were insignificant with regard to age,gender,GCS,ISS,IISI,MAP(6h), shock index(6h),and operation(P>0.05). The shock index was significantly improved after surgery, showing no statistical difference. Coagulation function(48h,OR=3.173,P=0.039),MAP (48h,OR=1.994,P<0.001),24h mean liquid capacity(OR=0.342,P=0.038) and multiple brain contusion and laceration(OR=2.921,P=0.041) were related to intracranial hemorrhage progression. At 6-month follow-up,the result of the NIHP group was better than that of the IHP group for GOS by Ridit analysis [Ridit(IHP)=0.590,Ridit(NIHP)=0.474,t=2.007,P=0.047]. ConclusionThe intracranial hemorrhage progression is an important factor affecting prognosis. The patients with multiple contusion and laceration are likely to suffer progressive hemorrhage. Limited fluid resuscitation and initial blood pressure management could minimize blood pressure instability and coagulation disorders, reducing the probability of delayed intracranial hemorrhage,and further improving the outcome.
brain injury; multiple trauma; limited fluid resuscitation
1009-4237(2016)06-0324-04
300121 天津,天津市人民医院神经外科
刘暌,E-mail:kuiliu@umc.net.cn
R 651.1; R 641
A
10.3969/j.issn.1009-4237.2016.06.002
2016-01-14;
2016-02-19)
