孕晚期B族链球菌带菌者母儿结局及高危因素分析
2016-09-23尉建霞
尉建霞,范 玲,陈 雪
(首都医科大学附属北京妇产医院产科,北京 100026)
孕晚期B族链球菌带菌者母儿结局及高危因素分析
尉建霞,范玲,陈雪
(首都医科大学附属北京妇产医院产科,北京 100026)
目的了解孕晚期孕妇B族链球菌(GBS)的带菌情况及应用抗生素预防性治疗后的母儿结局,并分析GBS带菌的高危因素。方法回顾性收集2014年1月至2014年12月在北京妇产医院分娩体验门诊就诊的孕妇4 959例,于孕35~37周采集阴道下1/3及肛门括约肌上2~3cm处直肠标本(共1份),采用PCR法进行GBS检测,其中278例检测出B族链球菌阳性者为研究组,随机抽取同期产检332例检测GBS阴性者为对照组。GBS阳性者临产后或胎膜早破时给予抗生素预防感染,分析其妊娠结局及GBS带菌的高危因素。结果GBS阳性者278例,带菌率为5.61%。GBS阳性组年龄显著高于GBS阴性组(t=2.941,P<0.05),两组文化程度有显著性差异(χ2=8.108,P<0.05),而两组经产妇所占比例无显著性差异( χ2=2.593,P>0.05)。新生儿中无GBS感染导致肺炎、败血症、脑膜炎等发生,1例可疑GBS感染,1例新生儿脓疱疹。GBS阳性组新生儿窒息发生率显著高于GBS阴性组(χ2=4.809,P<0.05),两组胎膜早破、胎儿窘迫、产时发热比较均无显著性差异(χ2值分别为1.180、0.009、2.187,均P>0.05),两组新生儿体重、产后出血比较均无显著性差异(t值分别为0.497、0.529,均P>0.05)。年龄、阴道炎是GBS定植的危险因素(OR值分别为1.071、2.955,均P<0.05),而糖尿病不是GBS定植的高危因素(OR=1.108,P>0.05)。结论GBS阳性孕妇临产后使用抗生素规范治疗可改善母儿结局,建议对GBS高危人群进行筛查。
B族链球菌;妊娠;高危因素;新生儿感染
[Abstract]ObjectiveToinvestigategroupBstreptococcus(GBS)carryingofpregnantwomeninthethirdtrimesterandpregnancyoutcomesafterusingantibioticsandtoanalyzethehighriskfactorsofGBScarrier.MethodsTotally4 959outpatientsparticipatingindeliveryexperiencefromJanuarytoDecemberin2014wereretrospectivelyanalyzed.Specimenwastakenfromeachpatient’svaginaandrectum(onesample)at35-37weeksofgestationandallspecimensweredetectedbyPCR.Therewere278casesofGBSpositiveinstudygroup,and332casesofGBSnegativewererandomlyselectedincontrolgroup.AntibioticsweregiventopreventinfectionforGBSpositivecaseswhenlaboringormembranesruptured.PregnancyoutcomesandriskfactorsofGBScarrierwereanalyzed.ResultsTherewere278casesofGBSpositive,andthepositiveratewas5.61%.GBSpositivegrouphadasignificantlyolderagethanGBSnegativegroup(t=2.941,P<0.05),andtherewassignificantdifferenceinlevelofeducationbetweentwogroups(χ2=8.108,P<0.05).Therewasnosignificantdifferenceinproportionofmultipara(χ2=2.593, P>0.05).Therewasnoneonatalpneumonia,septicemia,meningitiscausedbyGBSinfection,buttherewasonecaseofsuspectedneonatalGBSinfectionandonecaseofneonatalpustularrash.TheincidenceofneonatalasphyxiawassignificantlyhigherinGBSpositivegroupthaninGBSnegativegroup(χ2=4.809,P<0.05).Therewasnosignificantdifferencebetweentwogroupsintheincidenceofprematureruptureofmembranes,fetaldistressandintrapartumfever(χ2valuewas1.180, 0.009and2.187,respectively,allP>0.05),andnosignificantdifferencewasfoundinnewbornbodyweightandpostpartumhemorrhagebetweentwogroups(tvaluewas0.497and0.529,respectively,bothP>0.05).ThehighriskfactorsofGBSwereageandvaginitis(ORvaluewas1.071and2.955,respectively,bothP<0.05),whilediabetesmellituswasnotriskfactor(OR=1.108,P>0.05).ConclusionStandardantibioticstreatmentforGBSpositivewomeninlaborcanimprovematernalandneonataloutcomes,andscreeningisrecommendedforhighriskpopulationofGBS.
[Keywords]groupBstreptococci;pregnancy;highriskfactors;neonatalinfections
B族链球菌(groupBstreptococcus,GBS)是一种β溶血性革兰染色阳性链球菌,亦称无乳链球菌。它是孕产妇生殖道感染的重要致病菌,可以导致绒毛膜羊膜炎、泌尿系统感染、产褥感染、败血症等,同时GBS在新生儿感染中也是重要的致病菌之一,可以导致新生儿败血症[1],严重时可导致围产儿死亡,因此,GBS在产科医学中占有不可忽视的地位。2014年之前我国还未大规模筛查GBS,新生儿GBS的感染率尚不明确。据张交生等[2]报道,深圳市儿童医院4年收治3个月龄以下败血症患儿339例中,GBS感染者35例,占10.3%。复旦大学附属儿科医院10年间新生儿早发型新生儿脓毒血症患者的病原菌以革兰阳性菌为主,其中GBS感染占第3位[3],本文就北京妇产医院2014年开展GBS的普筛情况进行总结。
1资料与方法
1.1研究对象
回顾性收集2014年1月至2014年12月在首都医科大学附属北京妇产医院分娩体验门诊就诊的孕妇4 959例的资料,于孕35~37周采用荧光标记聚合酶链式扩增(polymerasechainreaction,PCR)法进行GBS检测,其中278例检测出GBS阳性者为研究组,随机抽取同期产检的332例检测GBS阴性者为对照组。GBS阳性者临产后或胎膜早破时给予抗生素预防感染,分析其妊娠结局。并对妊娠期是否合并糖尿病、阴道炎、年龄、孕次、产次、孕期体重增长、体重指数、文化程度等因素进行分析,分析GBS带菌的高危因素。
1.2标本采集
棉签擦拭外阴过多的分泌物,小心将无菌涤纶拭子置入阴道内低位1/3处,轻轻旋转一周取得阴道分泌物,再在肛门括约肌上2~3cm处沿肠壁旋转取得直肠标本。将采集好分泌物的无菌拭子放回无菌拭子套管中24小时内进行检测。
1.3检测方法
在北京泰普舜康医学检验所采用荧光PCR法对拭子进行GBS检测。B族链球菌核酸检测试剂盒自泰普生物科学(北京)有限公司购买。
1.4治疗方法
对GBS阳性的孕妇临产后或胎膜破裂时即应用抗生素预防感染,首选青霉素钠,皮试阴性者,给予青霉素钠首剂量480万IU静脉点滴,之后青霉素钠240万IU,Q4h,静脉点滴,直至分娩结束,青霉素皮试阳性者或有过敏反应者给予头孢类抗生素或阿奇霉素预防感染。
1.5统计学方法
采用SPSS19.0对数据进行统计分析,计量资料采用t检验,率之间的比较采用卡方检验,高危因素的分析采用Logistic回归,以P<0.05为差异有统计学意义。
2结果
2.1两组一般特征比较
本研究共收集标本4 959份,检出GBS阳性者278份,阳性率为5.61%。GBS阳性组年龄显著高于GBS阴性组(P<0.05),两组文化程度有显著性差异(P<0.05),而经产妇所占比例无显著性差异(P>0.05),见表1。

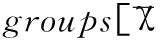

项目GBS阳性组(n=278)GBS阴性组(n=332)t/χ2P年龄(岁)30.90±3.4030.10±3.102.9410.003文化程度8.1080.044 硕士及以上78(28.10)65(19.60) 本科151(54.30)209(63.00) 专科39(14.00)40(12.00) 高中及以下10(3.60)18(5.40)经产妇19(6.80)13(3.90)2.5930.107
2.2两组母儿结局比较
新生儿中,无新生儿GBS感染导致肺炎、败血症、脑膜炎等发生,1例可疑GBS感染,1例新生儿脓疱疹。GBS阳性组新生儿窒息发生率显著高于GBS阴性组(P<0.05),两组胎膜早破、胎儿窘迫、产时发热比较均无显著性差异(均P>0.05),两组新生儿体重、产后出血比较均无显著性差异(均P>0.05),见表2。
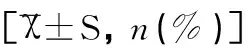


项目GBS阳性组(n=278)GBS阴性组(n=332)t/χ2P胎膜早破83(29.86)86(25.90)1.1800.277胎儿窘迫78(28.06)92(27.71)0.0090.924新生儿体重(g)3445.02±396.233429.45±389.110.4970.619新生儿窒息4(1.44)04.8090.043产时发热15(5.40)10(3.01)2.1870.139产后出血(mL)362.26±310.11377.02±400.230.5290.597
2.3 B族链球菌定植的高危因素
年龄、阴道炎是GBS定植的危险因素(均P<0.05),而糖尿病不是GBS定植的高危因素(P>0.05),见表3。
表3GBS阳性高危因素分析
Table3AnalysisofhighriskfactorsforGBS

项目OR(95%CI)P年龄1.071(1.014~1.130)0.013阴道炎2.955(1.606~5.437)0.000糖尿病1.108(0.711~1.728)0.650
2.4抗生素使用情况
在278例GBS阳性者中,222例使用了抗生素预防性治疗,抗生素使用率为79.86%,56例未应用抗生素者中,33例为计划性剖宫产,23例漏用。
3讨论
3.1B族链球菌定植率
文献报道,GBS定植率与年龄、分娩情况、种族、社会经济情况、遗传因素、阴道真菌感染以及近期的性交情况有关[4]。另外影响检出率的因素还包括检查方法、检查次数等。马延敏等(2005年)报道GBS检出率与筛查次数有关,在其研究中,于孕20周前、20~24周、34周~分娩的1 027例产妇中,孕期筛查1~3次的GBS阳性率分别为8.99%、14.68%、26.53%,筛查3次的GBS阳性率显著高于筛查2次者。在发达国家孕妇GBS定植率为20%~30%[5],报道的携带率的不同主要因菌落的密集程度、抗生素治疗、分娩方式以及取样的时间及取样次数有关[6]。国内报道的妊娠晚期妇女带菌率各地也不同。2013年Lu等[7]检测北京2 850例孕35~37周的孕妇,发现GBS带菌率为7.1%,时春艳等[8]报道的北京某医院的孕妇GBS阳性率9.2%,陈慧慧等于2009年报道了上海地区孕妇孕晚期的GBS带菌率3.7% ,本研究结果示带菌率为5.61%,较既往报道略低,不排除地域、社会经济状况、年龄、性行为、标本采集位置及数量、实验方法差异造成的影响。
3.2B族链球菌阳性母儿结局
GBS阳性者,当分娩发动或者胎膜破裂时细菌可由阴道逆行至羊水引起新生儿感染,未实施抗生素预防治疗前活产新生儿的GBS感染率为0.5‰~4‰,死亡率为50%,实施抗生素预防后,活产新生儿GBS的感染率降至0‰~0.36‰,死亡率降至15%[9]。有文献报道,4小时的抗生素预防可明显改善GBS阳性的带菌状态,可使GBS阳性率降低至12%(5/43)[10],本研究中,抗生素使用率为79.76%,1例新生儿脓疱疹,无新生儿GBS感染导致肺炎、败血症、脑膜炎等发生,1例可疑GBS感染,产时新生儿窒息,为巨大儿,合并妊娠期糖尿病及高血压,新生儿经有效治疗7天后治愈出院。考虑产时抗生素的及时应用有效预防了新生儿感染及严重不良结局的发生。本研究结果发现,GBS阳性组新生儿窒息发生率显著高于GBS阴性组,GBS阳性组中4例新生儿窒息中,有2例产时未给予抗生素预防感染。新生儿中无胎儿生长受限发生,两组胎膜早破、胎儿窘迫、产时发热比较均无显著性差异。
3.3B族链球菌与胎膜早破的关系
GBS对绒毛膜有很强的吸附及穿透能力,通过炎症细胞的吞噬作用及细菌产生的蛋白水解酶的直接侵袭,使胎膜局部张力降低,继而发生胎膜早破。本研究显示,GBS阳性和GBS阴性组胎膜早破发生率无显著性差异,与时春艳的报道一致。另外,既往研究报道,胎膜早破合并GBS阳性妊娠晚期妇女的破膜时间越长,发生新生儿感染的机会越大,即破膜时间与新生儿感染率成正比,24h以上分娩的新生儿感染率为42.2%,报道中未提示应用抗生素预防感染[11]。而在本研究中,GBS阳性组胎膜早破时间大于18小时的胎儿窘迫发生率高于胎膜早破时间小于18小时者,但两者差异无统计学意义。胎膜早破大于24小时组与小于24小时组之间胎儿窘迫的发生率也无统计学差异。可能经抗生素有效预防性治疗后,脐血中及羊水中抗生素达到有效抑菌浓度,阻止了新生儿发生感染。
3.4B族链球菌阳性的高危因素
本研究分析了GBS定植者的高危因素,GBS阳性与既往孕产史无明显相关关系。合并阴道炎,尤其霉菌性阴道炎者易发生GBS阳性带菌状态。妊娠期糖尿病不是GBS阳性的高危因素,受教育程度与GBS阳性无明显相关。妊娠期糖尿病患者易合并霉菌性阴道炎,故建议对合并妊娠期糖尿病的孕妇也进行筛查。从卫生经济学角度出发,是否开展GBS的大规模普查存在争议,但可以对有高危因素的人群进行GBS的筛查。
综上所述,GBS阳性会增加不良妊娠结局的发生,新生儿严重感染时可能导致灾难性后果,应引产科医师的重视,应充分认识到其危害,做好妊娠期的预防和控制,对有高危因素者进行筛查,并给予母儿及时适宜的规范化治疗,可改善不良妊娠结局的发生。
[1]刘蓓蓓,韩彦青,叶飘,等.新生儿早发型GBS败血症1例并文献复习[J].中国妇幼健康研究, 2013, 24(6): 947-949.
[2]张交生,董意妹,赵瑞珍,等.3月龄以下婴儿B族链球菌感染35例临床分析[J].中国实用儿科杂志, 2015,30(3):215-218.
[3]WesselsM,蒋佩茹,曹云,等.围生期新生儿B族链球菌感染[J].中国循证儿科杂志,2011,6(4) :241-244 .
[4]MahboobehS,EzatA,AliH, et al.TheprevalenceofgroupBstreptococcuscolonizationinIranianpregnantwomenanditssubsequentoutcome[J].IntJFertilSteril, 2014, 7(4):267-270.
[5]LeDoareK,HeathPT.AnoverviewofglobalGBSepidemiology[J].Vaccine, 2013, 31(4):D7-D12.
[6]BarcaiteE,BartuseviciusA,TamelieneR, et al.GroupBstreptococcusandEscherichiacolicolonizationinpregnantwomenandneonatesinLithuania[J].IntJGynaecolObstet, 2012, 117(1): 69-73.
[7]LuB,LiD,CuiY, et al.EpidemiologyofGroupBstreptococcusisolatedfrompregnantwomeninBeijing,China[J].ClinMicrobiolInfect, 2014, 20( 6) :370-373.
[8]时春艳,曲首辉,杨慧霞,等.妊娠晚期孕妇B族链球菌带菌状况的检测及带菌对妊娠结局的影响[J].中华妇产科杂志,2010,45(1):12-16.
[9]EdmondKM,KortsalioudakiC,ScottS, et al.GroupBstreptococcaldiseaseininfantsagedyoungerthan3months:systematicreviewandmeta-analysis[J].Lancet, 2012,379(9815):547-556.
[10]ScassoS,LauferJ,RodriguezG,et al.VaginalgroupBstreptococcusstatusduringintrapartumantibioticprophylaxis[J].IntJGynaecolObstet,2015,129(1):9-12.
[11]胡利春,邹洁洁,陈海燕.晚期孕妇生殖道感染无乳链球菌与新生儿感染的相关性研究[J].中国微生态学杂志,2014,26(7):836-838.
[专业责任编辑:杨文方]
Analysis of perinatal outcomes and highrisk factors of group B streptococcus carrying pregnant women
WEI Jian-xia, FAN Ling, CHEN Xue
(Beijing Obstetrics and Gynecology Hospital,Capital Medical Uniersity,Beijing 100026,China)
2015-08-06
尉建霞(1982-),女,主治医师,硕士研究生,主要从事妊娠期感染研究。
范玲,主任医师。
10.3969/j.issn.1673-5293.2016.01.028
R714.7
A
1673-5293(2016)01-0081-03
