持续与间歇经鼻正压通气治疗新生儿呼吸窘迫综合征的效果对比
2016-07-11林婕华
林婕华

[摘要] 目的 比较持续与间歇经鼻正压通气治疗新生儿呼吸窘迫综合征(NRDS)的临床效果。 方法 选取2014年1月~2015年1月在我院儿科NICU确诊的100例呼吸窘迫综合征患儿均分为持续组(50例,经鼻持续正压通气)和间歇组(50例,经鼻间歇正压通气),比较两组的治疗成功率,治疗前后患儿血气分析指标的变化情况、氧合状况(FiO2),并发症及预后情况。 结果 间歇组的治疗成功率明显高于持续组(P<0.05)。两组患儿治疗前的pH值、PO2、PCO2、FiO2差异均无统计学意义(P>0.05),治疗后12 h,两组的血气分析指标均得以改善以及FiO2均降低,且间歇组治疗后12 h的血气分析指标、FiO2的改善情况优于持续组(P<0.05)。间歇组开奶时间较持续组短,间歇组的CO2潴留(PCO2>55 mmHg)、腹胀发生率低于持续组(P<0.05)。 结论 经鼻间歇正压通气治疗NRDS的临床效果优于经鼻持续正压通气。
[关键词] 经鼻间歇正压通气;经鼻持续正压通气;新生儿呼吸窘迫综合征
[中图分类号] R722.1 [文献标识码] A [文章编号] 1674-4721(2016)03(a)-0111-04
[Abstract] Objective To compare the clinical effect of nasal continuous and intermittent positive pressure ventilation in treatment of neonatal respiratory distress syndrome (NRDS). Methods 100 illed neonate with respiratory distress syndrome diagnosed by NICU in department of pediatrics of our hospital from January 2014 to January 2015 were selected and divided into continuous group (n=50,nasal continuous positive pressure ventilation) and intermittent group (n=50,nasal intermittent positive pressure ventilation).The successful rate of treatment,change of blood gas analysis indicator and oxygenation status (FiO2) of illed children before and after treatment,and complication and prognosis between two groups was compared respectively. Results The successful rate of treatment in intermittent group was obviously higher than that of continuous group (P<0.05).There was no significant difference of pH value,PO2,PCO2 and FiO2 before treatment between two groups (P>0.05),after 12 h treatment,blood gas analysis indicator was improved and FiO2 was reduced in two groups,and improve of blood gas analysis indicator and FiO2 in intermittent group was better than that of continuous group (P<0.05).The time of start feeding in intermittent group was shorter than that of continuous group,and incidence rate of CO2 retention (PCO2>55 mmHg) and abdominal distension in intermittent group was lower than that in continuous group (P<0.05). Conclusion The clinical effect of nasal intermittent positive pressure ventilation is superior to that of nasal continuous positive pressure ventilation in treatment of NRDS.
[Key words] Nasal intermittent positive pressure ventilation;Nasal continuous positive pressure ventilation;Neonatal respiratory distress syndrome
新生兒呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)常见于早产儿,多由于肺部发育不完全,肺表面活性物质(PS)缺乏造成,对于早产儿有较高的死亡率,临床常用的治疗方法是采用经鼻持续正压通气(nasal continuous positive airway pressure,NCPAP)[1-2]。NCPAP是一种无创呼吸支持技术,是早期被广泛用于呼吸窘迫综合征(respiratory distress syndrome,RDS)治疗的模式[3]。NCPAP可用于RDS的治疗、降低机械通气后拔管失败率以及早产儿呼吸暂停的治疗,作用机制主要为减少气道阻力、减少呼吸暂停,增加功能残气量、提高氧合和肺容量等[4-5]。在长期的临床实践中,NCPAP显现出诸多不足之处,如经过NCPAP治疗的患儿依旧出现呼吸衰竭;应用NCPAP治疗的机械通气后拔管的早产患儿失败率高达30%~40%,失败后仍需要气管插管[6]。经鼻间歇正压通气(nasal intermittent positive pressure ventilation,NIPPV)是一种无创、新型呼吸支持模式,有研究显示采用NIPPV可降低患儿机械通气失败率,加强对早产儿呼吸暂停的治疗,近年来,NIPPV在国外已受到高度关注,且国内也已将NIPPV广泛应用于临床[7]。本研究通过对患儿实施不同的治疗方案,对比、分析NCPAP与NIPPV治疗NRDS的临床效果,现报道如下。
1 资料与方法
1.1 一般资料
选取2014年1月~2015年1月在我院儿科NICU确诊的100例NRDS患者,所有新生儿患者均由RDS的X线及临床典型表现确诊。患儿临床诊断标准:X线经典表现为白肺、颗粒样阴影、支气管充气征等;RDS临床经典表现为出生后不久有鼻翼翕动、呼吸急促、呻吟、三凹征、发绀等。排除标准:新生儿肺出血、重症呼吸性酸中毒(PCO2>60 mmHg)、心跳呼吸骤停且复苏后未建立有效自主呼吸者等其他情况须马上进行气管插管行机械通气治疗的新生患儿;严重先天畸形;由产时窒息窘迫、湿肺、感染、胎粪吸入等导致呼吸窘迫的新生儿患者;入院后24 h内死亡或离开NICU的患儿;监护人拒绝本研究。将所有本研究确定的新生患儿按照实施的治疗模式不同,均分为间歇组(50例)、持续组(50例)。本研究经医院伦理委员会通过,选入研究组的新生患儿均经其父母或监护人知情同意。间歇组:男28例,女22例,年龄5~15 h,平均(10.33±2.11)h,出生体重1190.24~2463.52 g,平均(1867.56±213.44)g,SNAPPE-Ⅱ评分为 26~47分,平均(34.12±2.99)分,5 min Apgar评分为5~9分,平均(8.21±1.12)分。持续组:男26例,女24例,年龄5~14 h,平均(10.23±1.99)h,出生体重1209.17~2566.23 g,平均(1988.45±221.24)g,SNAPPE-Ⅱ评分为24~46分,平均(35.12±1.79)分,5 min Apgar評分为5~8分,平均(7.81±0.88)分。两组患儿的性别、年龄、体重、SNAPPE-II评分、5 min Apgar 评分、早产/足月儿比例等比较,差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法
间歇组采用德国生产的Drager Babylog 8000 呼吸机,通过双鼻塞密闭环路方式进行NIPPV,间歇增加咽喉部压力升高上呼吸道压力,初调各指标为:吸气峰压(PIP)为15~21 cmH2O,呼气末正压(PEEP)为5~6 cmH2O,吸气时间(IT)为0.3~0.6 s,呼吸频率(RR)为25~40/min,吸入氧浓度(FiO2)为0.21~0.60。持续组采用美国生产的Stephan CPAP机,通过双鼻塞密闭环路方式进行NCPAP,持续向气道增加一定程度的正压力,设定参数与间歇组相同。两组在治疗过程中均需要及时依据患儿血气分析及病情调节呼吸机指标。呼吸机撤离的指标参数如下。①间歇组撤机标准:PIP≤14 cmH2O,PEEP≥3 cmH2O,FiO2<0.3,RR≤20/min,血气指标趋于正常,无呼吸窘迫、无呼吸暂停。②持续组撤机标准:CPAP压力≤3 cmH2O,FiO2<0.25,血气分析正常,患儿临床症状及X线趋于好转。
1.3 观察指标
记录、比较两组的治疗成功率、治疗前与治疗后12 h动脉血气指标变化情况、氧合状况(FiO2)、两组治疗后需气管插管机械通气的情况、并发症及预后情况。
1.4 统计学处理
采用SPSS 19.0软件统计分析数据,计数资料比较采用χ2检验,计量资料以均数±标准差(x±s)表示,组内及组间比较采用t检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组治疗成功率的比较
间歇组有46例(92%)治疗成功,4例失败;持续组有36例(72%)治疗成功,14例失败,失败后改为NIPPV治疗,其中6例治疗成功(该14例仍计在持续组),8例改为气管插管机械通气治疗,间歇组的治疗成功率明显高于持续组,差异有统计学意义(P<0.05)。
2.2 两组治疗前、治疗后12 h动脉血气分析指标、FiO2的比较
两组治疗前的pH 值、PO2、PCO2差异均无统计学意义(P>0.05),治疗后,上述血气分析指标均得以改善,差异有统计学意义(P<0.05),且间歇组治疗后12 h上述血气分析指标的改善情况优于持续组,差异有统计学意义(P<0.05)。两组患儿治疗前的FiO2差异无统计学意义(P>0.05),治疗后,两组的FiO2均降低,与治疗前比较,差异有统计学意义(P<0.05),且间歇组的降低程度大于持续组,差异有统计学意义(P<0.05)(表1)。
2.3 两组开奶时间、治疗后并发症发生率及预后情况的比较
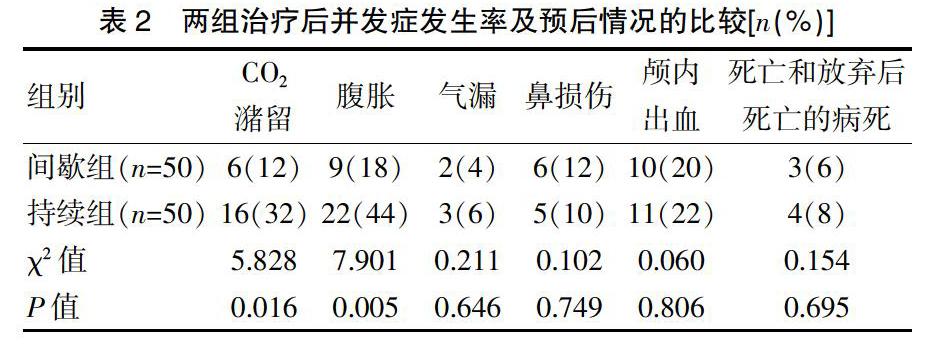
间歇组开奶时间为(50.8±7.10)h,持续组为(55.80±6.23)h,两组差异有统计学意义(P<0.05)。间歇组患儿CO2潴留(PCO2>55 mmHg)、腹胀发生率低于持续组,差异有统计学意义(P<0.05);两组气漏、鼻损伤、颅内出血发生率,死亡和放弃后死亡的病死率差异无统计学意义(P>0.05)(表2)。
3 讨论
NRDS的治疗关键是改善通气和氧合作用,纠正患儿缺氧状况。NCPAP是向患儿气道中持续增加一定程度的正压力,保持患儿在呼吸过程中,呼吸顺畅,避免气道塌陷而导致呼吸障碍,患儿的缺氧状态得到缓解,对睡眠结构进行了调整,减少了因缺氧导致的智力障碍、白天嗜睡、心脑血管意外等并发症的发生。NCPAP可以使患儿在整个呼吸周期保持气道通畅,避免肺泡萎缩,肺顺应性得到改善,但对于胎龄较小的早产儿仍会存在呼吸衰竭,而需要给予气管插管机械通气进一步治疗。NIPPV是经间歇增加咽喉部压力升高上呼吸道压力,气体能够更顺利地通过下气道进入肺部,扩充肺泡。NIPPV是在NCPAP的基础上发展而来的,NCPAP是早期被广泛用于RDS治疗的模式[8-9]。NCPAP可用于婴幼儿重症肺炎[10]、老年重症肺炎[11]、RDS等[12-13]的治疗,当然NCPAP也有诸多不足之处,如经过NCPAP治疗的患儿依旧出现呼吸衰竭等。NIPPV是经间歇提升压力从而增大潮气量以及平均气道压,使患儿肺活量增大,肺泡得以支持复张,肺部氧合功能也由此改善[14-15]。NIPPV作为初始呼吸支持模式,适应证主要有新生儿呼吸暂停、气管拔管后的呼吸支持,其中呼吸支持治疗的作用是目前研究的重点[16]。有研究显示,NIPPV可降低气管插管率,很好地改善呼吸暂停,降低有创气管支持的肺损伤发生率,降低并发症发生率及病死率,从而改善预后[17-18]。本研究结果显示,NIPPV的治疗成功率明显高于NCPAP,且开奶时间较NCPAP短,两组的血气分析各指标均得以改善以及FiO2均降低,其中NIPPV治疗后12 h各血气分析指标、FiO2的改善情况优于NCPAP (P<0.05)。NIPPV的并发症(CO2潴留、腹胀发生率)低于持续组(P<0.05)。
综上所述,NIPPV的临床疗效优于NCPAP。
[参考文献]
[1] 刘丽芳,李晓东,蔡琳,等.经鼻间歇正压通气与经鼻持续气道正压通气治疗新生儿呼吸窘迫综合征疗效分析[J].中国新生儿科杂志,2013,28(2):96-98.
[2] 何君英.新生儿呼吸窘迫综合征行经鼻持续与间歇正压通气治疗的对比观察[J].中国医药指南,2013,11(8):170-171.
[3] 沈金月,钟紫外.经鼻间歇与持续正压通气治疗新生儿呼吸窘迫综合征的对照研究[J].中国现代医生,2014,52(33):20-23.
[4] 乔彦霞,韩丽萍,郭秀霞,等.经鼻间歇正压通气辅助呼吸治疗早产儿呼吸窘迫综合征[J].实用儿科临床杂志,2012,27(2):119-121.
[5] 巴凤,王俊玲.经鼻间歇正压通气在新生儿呼吸窘迫综合征治疗中的疗效及应用价值[J].深圳中西医结合杂志,2014,24(6):86-88.
[6] 肖雅琼.经鼻间歇正压通气应用于新生儿呼吸窘迫综合征的疗效分析[J].中国医疗前沿,2013,8(22):61-63.
[7] 孟灵芝,刘翠青.经鼻间歇正压通气与经鼻持续正压通气治疗新生儿呼吸窘迫综合征疗效比较[J].中国实用儿科杂志,2012,27(9):697-699.
[8] 戚清,辛晓莉.经鼻间歇正压通气在新生儿呼吸窘迫综合征中的应用效果分析[J].医药论坛杂志,2015,36(7):63-66.
[9] 彭芬,吴华莉,田鹏.经鼻间歇正压通气与机械通气治疗新生儿呼吸窘迫综合征的疗效对比[J].中国妇幼保健,2014,29(33):5530-5532.
[10] 曹其运.经鼻持续气道正压通气治疗婴幼儿重症肺炎临床观察[J].实用中西医结合临床,2014,14(10):32-34.
[11] 陈凯,孙爱华.Ncpap联合小剂量酚妥拉明治疗老年重症肺炎疗效观察[J].中国现代医生,2015,53(11):29-31.
[12] 戴加哲,秦文伟.早期经鼻持续气道正压通气治疗新生儿呼吸窘迫综合征的效果及对早产儿肺功能的影响[J].中国当代医药,2015,22(7):83-85.
[13] 张彬,江萍.经鼻持续气道正压通气治疗新生儿胎粪吸入综合征合并呼吸衰竭效果观察[J].现代医药卫生,2014, 30(23):3588-3590.
[14] 史源,汪丽.经鼻间歇正压通气在新生儿中的应用:现状与未来[J].第三军医大学学报,2014,36(21):2158-2161.
[15] 陈信,彭万胜,王磊,等.经鼻间歇正压通气治疗新生儿呼吸窘迫综合征的随机对照研究[J].中国当代儿科杂志,2013,15(9):713-717.
[16] 杨建生,吴本清,贺务实,等.经鼻间歇正压通气治疗早产儿呼吸窘迫综合征疗效观察[J].中国新生儿科杂志,2011,26(5):315-317.
[17] Ramirez A,Delord V,Khirani S,et al.Interfaces for long-term noninvasive positive pressure ventilation in children[J].Intensive Care Med,2012,38(4):655-662.
[18] Carlo Dani,Cecilia Bresci,Gianluca Lista,et al.Neonatal respiratory support strategies in the intensive care unit:an Italian survey[J].Eur J Pediatr,2013,172(3):331-336.
(收稿日期:2015-12-02 本文編辑:许俊琴)
