经腹腔镜剔除子宫肌瘤75例效果分析
2016-06-09倪萍龙玲段哲琳
倪萍 龙玲 段哲琳
经腹腔镜剔除子宫肌瘤75例效果分析
倪萍 龙玲 段哲琳
目的 探讨腹腔镜下子宫肌瘤剔除术(LM)的临床效果。方法 回顾性分析行腹腔镜下子宫肌瘤剔除术患者75例(腹腔镜组)与行开腹子宫肌瘤剔除术患者44例(开腹组)患者的临床资料,比较2组手术时间、术中出血量、术后排气时间及下床时间、术后病率、术后住院天数、住院费用、术后复发率及妊娠率等情况。结果 所有手术患者均顺利完成。相比开腹组,腹腔镜组术后排气快,术后下床活动早,发生术后病率低,术后住院时间短,但住院费用高(P<0.05);2组手术时间及术中出血量比较差异无统计学意义。术后随访16~28个月,平均22个月。2组肌瘤复发率及妊娠率差异无统计学意义。结论 腹腔镜子宫肌瘤剔除术安全有效、术后恢复快,熟练的手术操作技术以及合理的选择病例是手术成功的关键。
子宫肌瘤;腹腔镜;子宫肌瘤剔除术
子宫肌瘤在女性生殖系统疾病中发病率较高,多见于30~50岁育龄女性,其中40~50岁年龄段发病率高达51.2%~60%[1]。目前治疗子宫肌瘤的主要方法仍是手术。相对于创伤较大的开腹手术,腹腔镜下子宫肌瘤剔除术具有创伤小,恢复快等优点。随着微创手术的开展及技术的不断提高,腹腔镜下子宫肌瘤剔除术应用越来越多,其可行性及安全性均获得认可。2012年12月~2013年12月,长沙市妇幼保健院行腹腔镜子宫肌瘤剔除术75例,取得良好疗效,现报道如下。
1 资料与方法
1.1 一般资料 选择2012年12月~2013年12月长沙市妇幼保健院住院行腹腔镜子宫肌瘤剔除术的患者75例,同期行开腹子宫肌瘤剔除术44例。患者入选标准:所有患者均已婚,4例未孕,通过病史、症状、体征、妇科检查及B超诊断为子宫肌瘤,并排除宫颈肌瘤及粘膜下肌瘤,子宫肌瘤直径>5 cm,或子宫体积增大>12孕周。术前常规行宫颈液基细胞学检查及分段诊刮术排除宫颈及子宫内膜恶变情况,行心电图、肝胆脾胰双肾B超及胸片检查排除手术禁忌。所有手术均由同一组医师操作。75例行腹腔镜手术患者中有3例中转开腹,1例为子宫后壁肌瘤,直径达9 cm,术中剥离肌瘤时出血较多,术野暴露欠佳,镜下止血困难;2例因合并巧克力囊肿导致盆腔粘连致密,镜下分离困难。2组患者年龄、肌瘤个数、肌瘤直径、合并附件及内科情况分别作比较,差异无统计学意义,具有可比性。见表1。
1.2 手术方法 手术时机选择月经干净后3~7 d且无性生活。腹腔镜组:腹腔镜及操作器械为日本OLYMPUS。所有患者取仰卧位,头低脚高,择气管插管静脉联合麻醉起效后,脐正中切开皮肤约1 cm,腹腔穿刺针垂直穿入腹腔,流水试验无误,0.5 L/min的速度进入CO2气体入腹腔,当压力达12 mmHg停止进气,穿入1 cm Trocar,右下腹麦氏点切开皮肤约0.5 cm,穿入0.5 cm Trocar作为第一操作孔,左下腹相应部位切开皮肤1 cm穿入1.5 cm同样操作,作为第二操作孔。耻骨联合上切开皮肤0.5 cm,穿入0.5 cm Troca作为第三操作孔,放入腹腔镜探查盆腔、子宫及双附件外观及形态、瘤体大小、数目及部位。钝性+锐性分离盆腔内粘连,垂体后叶素6 U宫壁注射,子宫底部瘤体突出部位横行切开子宫浆肌层达瘤体,见有包膜,完整剥除瘤体,1/0可吸收线间断“八”字缝合基底部,闭合瘤腔,1/0可吸收线间断“八”字缝合浆肌层;如为浆膜下肌瘤,则于瘤蒂根部横行切断1/0可吸收线连续锁边缝合创面,查无出血,将瘤体旋切取出,送快速病检提示(子宫)平滑肌瘤。合并附件疾病者,根据病变情况行囊肿剥除、输卵管切除或造口、或行附件切除术。生理盐水冲洗盆腹腔,检查手术创面无出血。创面敷医用几丁糖5 mL防粘连,放尽腹内气体,取出器械,腹部伤口4/0无损伤线皮内线合。开腹组:麻醉选择腰麻-硬脊膜外联合阻滞,选择下腹正中切口或耻骨联合上2 cm横行切口进腹,按传统手术方法行子宫肌瘤剔除术,术中均送快速冰冻病理检查。
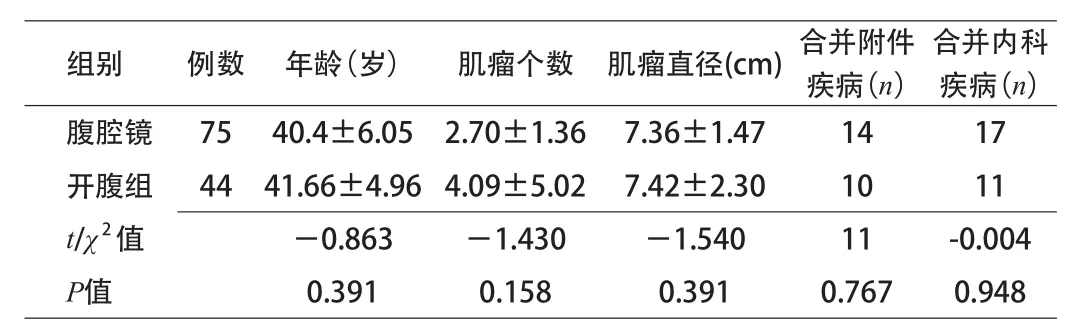
表1 腹腔镜组与开腹组一般资料对比
1.3 观察指标 比较2组患者手术时间、术中出血量、术后排气时间、术后下床活动时间、术后病率、术后住院天数、住院费用。
1.4 统计学方法 应用SPSS 13.0软件进行统计分析,计量资料采用“x±s”表示,组间比较采用t检验;计数资料用例数(n)表示,计数资料组间率(%)的比较采用χ2检验;以P<0.05为差异有统计学意义。
2 结果
相比开腹组,腹腔镜组术后排气快,术后下床活动早,发生术后病率低,术后住院时间短,但住院费用高(P<0.05);2组手术时间及术中出血量比较差异无统计学意义。2组患者腹壁手术伤口均Ⅱ/甲愈合,无脂肪液化、血肿及感染等情况发生,均未发生术后并发症。见表2。
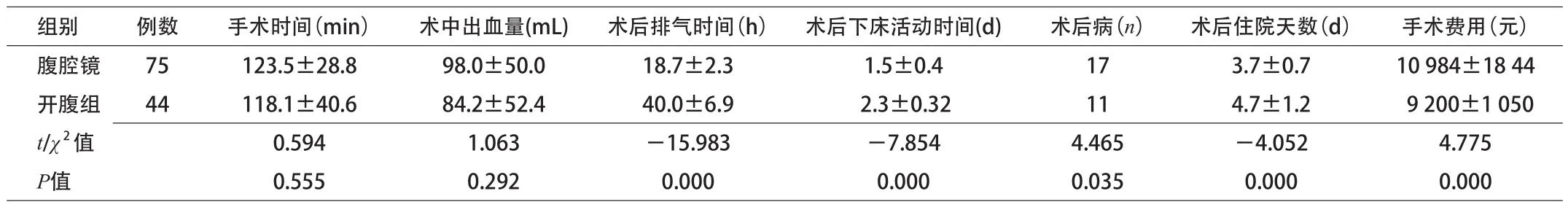
表2 腹腔镜组与开腹组手术情况对比
2组均在术后3个月首次复查,包括妇科检查及B超检查,术后1个月左右月经复潮,腹壁伤口愈合好,B超检查未见子宫肌层异常回声,以后每半年复查1次。随访2组术后肌瘤复发率比较差异无统计学意义。妊娠率:对于有生育要求的患者,术后避孕半年,腹腔镜组21例患者中妊娠16例,开腹组8例患者中妊娠5例,虽然妊娠率比较差异亦无统计学意义,但本组资料显示腹腔镜组妊娠率较高。见表3。

表3 腹腔镜组与开腹组随访情况对比[%(n)]
3 讨论
子宫肌瘤是妇科临床上最常见的良性肿瘤,据文献报道[2],2/3子宫肌瘤患者无明显临床症状,仅在B超检查时发现,约1/3的患者因出现月经周期改变或经量增多、腹痛、尿频、腹部包块、不孕或流产等原因就诊。子宫肌瘤的治疗包括药物保守治疗及手术治疗。由于目前治疗子宫肌瘤的药物在长期使用中有明显的风险和副反应,或在长期使用中风险与利益比尚不明确[3],因此,手术仍是治疗子宫肌瘤的主要方法。随着人们对生活质量要求的不断提高,女性患者越来越倾向于保留子宫的生育功能及其器官的完整性,从而选择腹腔镜子宫肌瘤剔除术。
腹腔镜手术的成功关键在于正确评估手术适应症,一般认为[4]子宫肌壁间或浆膜下肌瘤直径≤4 cm且≥10 cm,子宫肌瘤数目≤10个可以行腹腔镜下子宫肌瘤剔除术。随着腹腔镜技术在妇科肿瘤治疗方面的广泛开展,手术技术的不断成熟,腹腔镜手术适应症逐步放宽,一些曾经被认为是腹腔镜手术禁忌症的手术常有报道。陈丽萍等[5]在腹腔镜下完成42例宫颈肌瘤剔除术,术前行静脉肾盂造影及钡剂灌肠显示宫颈肌瘤对输尿管及直肠的压迫情况,术中进入腹腔后,充分游离暴露输尿管并充分暴露肌瘤后再行剔除术,手术均顺利完成。方雅琴等[6]在腹腔镜下完成26例巨大子宫肌瘤剔除术,子宫肌瘤大小在7~11 cm之间,与开腹组比较手术时间短,出血量无差异,术后疼痛率、排气时间及住院天数均优于开腹组。本研究中,腹腔镜下剔除子宫肌瘤直径最大达12 cm,因考虑其创面大、缝合时间长、出血量多,前先行子宫动脉阻断,并在宫壁注射垂体后叶素后再行肌瘤剔除术,能有效减少出血量。子宫肌瘤完整剥除后采取1-0可吸收线8字缝合2针左右迅速关闭瘤腔,或连续扣锁缝合均可起到良好的止血作用,所以术者娴熟的缝合技术是手术成功的必备条件。
从术后情况看,腹腔镜组术后排气快,术后下床活动早,发生术后病率低,术后住院时间短,患者创伤小,恢复较快,即便腹腔镜组住院费用较开腹组较高,患者仍愿意接受腹腔镜手术。丁月红[7]行腹腔镜子宫肌瘤剔除术40例,随机对照40例开腹手术患者,随访观察其术后情况,发现肌瘤残留率及肌瘤复发率均低于开腹手术组,而妊娠率高于开腹手术组。本研究从随访情况看,腹腔镜组妊娠率稍高,但与开腹组比较差异无统计学意义,2组子宫肌瘤复发率差异无统计学意义。
本研究认为,腹腔镜下子宫肌瘤剔除术安全有效,而具备熟练的手术操作技术以及合理的选择患者是手术成功的关键,可使患者获得最大程度的受益。对于较大的后壁子宫肌瘤或数目较多的多发子宫肌瘤以及特殊部位的肌瘤,腹腔镜仍具有较大的局限性,开腹手术为更好的选择[8],不应盲目一味追求微创而使得患者受到更大的创伤。
[1] 曹泽毅.中华妇产科学[M].北京:人民卫生出版社,2004:2082.
[2] Cheng MH,Wang PH.Uterine myoma:a condition am enable to medical therapy?[J].Expert Opin Emerg Drugs,2008,13(1):119-133.
[3] 杨欣.子宫肌瘤药物治疗[J].中国实用妇科与产科杂志,2012,28(12):905-908.
[4] Malzoni M,Rotond M,Perone C,et al.Fertility after laparoscopic myomectomy of large uterine myomas:operative technique and preliminary results[J].Eur J Gynaecol Oncol,2003,24(6):79-82.
[5] 陈丽萍,付先虎,汪期明.腹腔镜下宫颈肌瘤剔除术42例临床分析[J].中国高等医学教育,2013(4):136-137.
[6] 方雅琴,潘剑娣,张志英.腹腔镜下26例巨大子宫肌瘤剔除术的临床观察[J].肿瘤学杂志,2010,16(10):823-824.
[7] 丁月红.腹腔镜子宫肌瘤剔除术与开腹手术治疗后肌瘤残留、复发及妊娠结局的对比研究[J].当代医学,2013,19(10):39-40.
[8] 闫莉,苏红,荣风年.腹腔镜与开腹手术子宫肌瘤剔除术的比较研究[J].中国微创外科杂志,2012,12(8):704-706.
Objective To explore the clinical ef f cacy of hysteromyoma ectomy under laparoscope. Methods The clinical data of 75 cases of laparoscopic myomectmy (laparoscopic group) and abdominal myomectomy in 44 cases (abdominal group) were reviewed and analyzed. It is a comparative study of the two groups in operation time, blood loss, anal exhaust time, postoperative active time, postoperative morbidity, postoperative hospital stay and hospitalization cost, tumor recurrent rate and pregnancy rate. Results All operations were successfully performed. Compared with the abdominal group, laparoscope group were significantly shorter in the anal exhaust timem, postoperative active time, postoperative morbidity and postoperative hospital stay, but higher in hospitalization cost(P<0.05).There was no signif cant difference in the bleed volume and operation time. The patients were followed up for 16-28 months, average 22 months, there was no signif cant difference in the tumor recurrent rate and pregnancy rate. Conclusion Laparoscopic myomectomy is safe and ef fective, and has a faster postoperative recovery. Skillful operation technique and reasonable selection of patients is the key to a successful operation.
Hysteromyoma; Laparoscope; Hysteromyoma ectomy
10.3969/j.issn.1009-4393.2016.35.047
湖南 410007 长沙市妇幼保健院 (倪萍 龙玲 段哲琳)
