新农合患者住院费用影响因素研究
——基于陕西省子长县调查数据
2016-02-24胡书孝贾心怡李万鑫张丝雨
胡书孝,贾心怡,李万鑫,刘 庆,杨 潇,储 婷,张丝雨
(西安交通大学公共政策与管理学院,陕西 西安 710049)
•医疗保障•

新农合患者住院费用影响因素研究
——基于陕西省子长县调查数据
胡书孝,贾心怡,李万鑫,刘 庆,杨 潇,储 婷,张丝雨
(西安交通大学公共政策与管理学院,陕西 西安 710049)
[目的]揭示新农合患者住院费用总量、结构的影响因素及其影响程度,提供降低新农合患者住院费用、调整住院费用结构的对策。[方法]以陕西省子长县2013年新农合患者住院费用为研究对象,应用二元Logistic回归模型和多元线性回归模型分析新农合患者高额住院费用以及住院费用结构的影响因素。[结果]医院等级、是否手术和住院天数对高额住院费用的产生具有影响;同时医院等级、住院天数、是否手术和年龄对药材占比、检验占比以及服务占比具有不同程度的影响。[结论]可以通过引导患者分级诊疗,严格规范手术指症以及科学缩短住院天数来控制高额住院费用;通过合理降低药材费占比,有效控制检验费占比以及适度提升服务费占比调整住院费用结构。
新农合;住院总费用;住院费用结构;影响因素
新型农村合作医疗(简称“新农合”)是我国医疗保险体系三大重要组成部分之一,在保障我国广大农民获得健康权益、抵御疾病风险等方面发挥了重要的作用。
当前,国内外对于新农合住院费用的研究主要集中在新农合患者住院总费用及其结构的影响因素,以及新农合患者住院费用控制两个方面。
对于住院总费用的影响因素的研究,国外学者起步较早,上世纪八十年代就有学者从宏观层面进行了多个视角的研究,认为医疗费用的增长既有来自制度的因素[1],又有来自非制度的因素[2-4]。国内学者的研究起步于九十年代,且以短期研究为主,多从住院费用整体入手,研究患者的个人特征、入院治疗情况对住院费用的影响[5-7]。但也有部分学者从医疗消费行为角度,研究住院费用变动的影响因素[8-11]。
对于住院费用结构的研究,学者们采用较多的是探索性因子分析和灰色关联法,直接对住院费用中的各个收费项目进行分析[12-14]。还有的学者通过描述性统计分析对原始数据进行加工,得到各结构的变动情况[15-17]。但他们的研究都没有涉及对费用结构影响因素的研究。
对于住院费用控制的研究,国外学者提倡从供需双方进行综合控制,而国内学者则多是以控制某一单种费用项目作为分析重点,针对总体医疗费用宏观调控[18,19]。
总的来说,以往学者较多通过对不同人群间的比较探索住院费用上涨的原因,或研究患者的家庭、经济特征与住院费用高低的关系,而较少关注产生住院费用的直接原因,即医患双方在医药消费行为上的选择对其的影响作用。同时,以往研究过多强调从总体上控制费用的增长,忽视了从费用的内部结构进行合理化调整。
本文以陕西省子长县高额住院费用以及住院患者费用结构为研究重点,通过构建住院总费用和费用结构的回归模型,挖掘对住院总费用和结构变动有影响的因素,提出新农合患者住院总费用控制和结构调整方面的政策建议,为新农合的持续发展提供依旧。
1 研究设计
1.1 概念界定
1.1.1 高额住院费用
住院费用,是指患者在医院住院治疗时产生的所有费用,包括直接产生和间接产生的住院费用[20,21]。直接住院费用是指患者因住院接受治疗服务而直接支付给医院的费用,包括药品费、检查费、化验费、床位费、手术费等。间接住院费用是指因住院而产生的车旅费、家属陪护费等与住院相关的费用。本文中住院费用特指直接住院费用。
对高额住院费用的界定,目前学术界没有一个统一的规定,有的学者[22]以样本住院总费用的平均值作为标准,还有的学者[23,24]在平均值的基础上提高倍数作为高额的界限。本文借鉴学者易朝晖等人[25]的做法,限定住院费用只要超过住院费用数列的上四分位数(Q75),即为出现了高额住院费用。
1.1.2 住院费用结构
住院总费用是由若干费用项目组成的,以往学者们对此的研究总体上有很大相似性,都包含了药费、材料费、床位费、诊查费、护理费、检查费、化验费、治疗费、手术费和其他费用共10个分类。本文参考以往研究[26,27]按照费用的不同性质将住院费用简化为三大类,即药材(药费和材料费)、检查(检查费和化验费)和其他医疗服务费用,对住院费用结构进行相关的研究。
1.2 数据来源
本文以陕西省子长县2013年新农合患者住院费用为研究对象。2014年2月课题组成员前往陕西省子长县的医保中心,在子长县医院信息科的协助下,抽取了3136例子长县新农合患者住院费用的数据。在对数据进行整理、编码、检查之后,留下有效数据共2744例。其中,男性患者1482人,女性患者1262人,患者平均年龄32.90岁。
1.3 模型构建
1.3.1 理论模型
根据医药消费者行为理论,导致住院费用产生的就医行为主要受到社会人口学因素、疾病因素、医疗服务机构以及医疗保险制度等的影响。本文结合以往研究,提出新农合患者住院费用影响因素的理论模型,如图1所示。
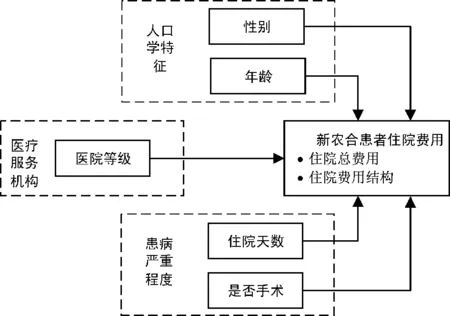
图1 新农合患者住院费用影响因素的理论模型
1.3.2 统计模型
本文对新农合患者住院费用影响因素的研究从住院总费用和住院费用结构两个层面分别进行。对于住院费用变动的影响因素研究:首先通过单因素方差分析判断不同患者住院总费用是否存在差异;其次,借鉴以往研究[28-31]的方法,以高额住院费用为因变量,以性别、年龄、住院天数、是否手术以及医院等级作为自变量,构建二元Logistic回归模型进行分析。
对住院费用结构影响因素分析:将住院总费用分为三大组成部分,分别以药材费用占比、检验费用占比、服务费用占比作为因变量,以年龄、性别、住院天数、是否手术以及医院等级为自变量,构建多元线性回归模型进行分析。
1.3.3 变量操作化
对上文模型中的概念进行界定和操作化,使其由新农合信息系统中的一手数据变为本文研究可用的变量数据。具体的赋值情况如表1所示。
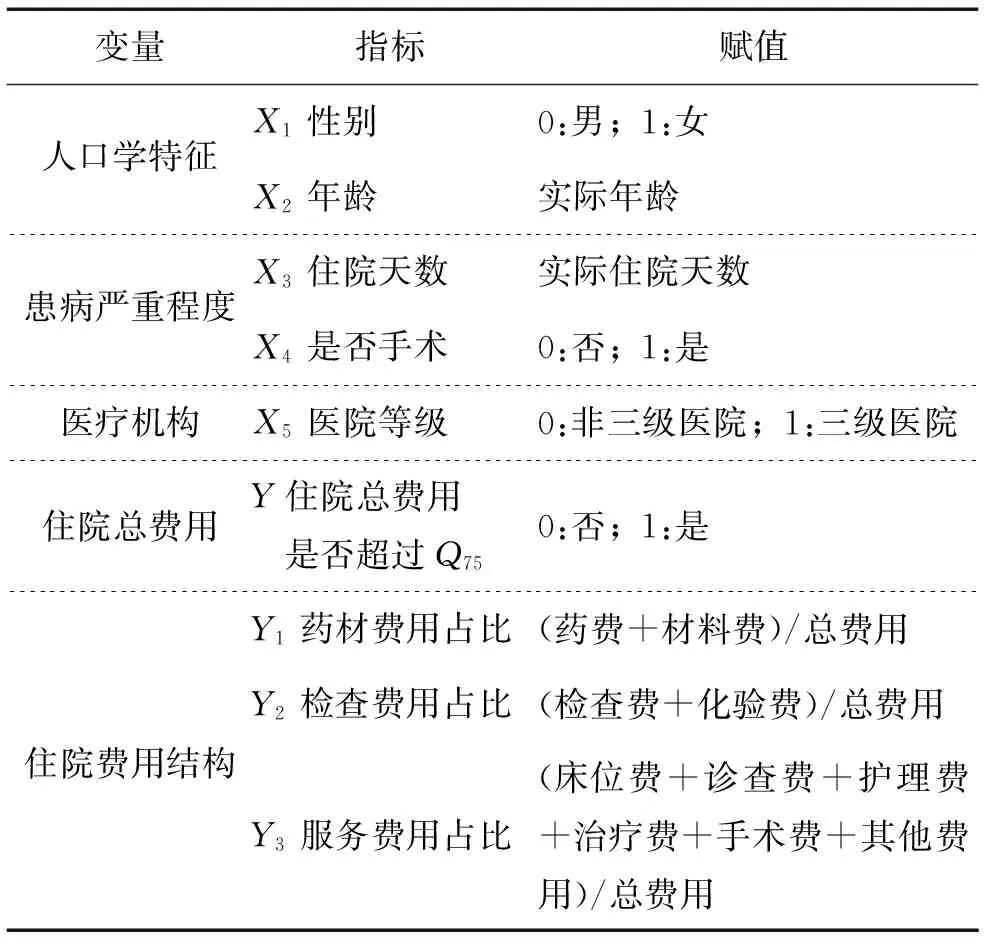
表1 研究变量赋值情况
2 新农合患者住院费用影响因素分析
2.1 住院费用的单因素分析
2.1.1 不同人口学特征的患者住院费用的比较
按照世界卫生组织对年龄段的最新划分方法对患者进行分组,研究发现不同年龄分组的患者其平均住院费用差异有统计学意义(F=7.144,P<0.05)。其中,平均住院费最高的是老年人,第二是中年人,第三是年轻的老年人,第四是青年人,第五是长寿老人。同时,男性患者平均住院费略高于女性患者,但不同性别患者的平均住院费差异无统计学意义(F=2.408,P>0.05)。
2.1.2 不同患病程度的患者住院费用比较
研究发现,在住院期间是否接受手术治疗的患者住院费用差异有统计学意义(F=63.972,P<0.05),接受手术的患者平均住院费高于没有接受手术的患者。同时,随着住院天数的增长,住院费用明显增加,差异有统计学意义(F=93.683,P<0.05)。
2.1.3 不同医院等级的患者住院费用比较
研究发现,因住院所在的医院等级不同,其产生的住院费用差异有统计学意义(F=45.201,P<0.05),三级医院住院患者的平均费用高于非三级医院住院患者。
2.2 新农合患者住院费用的多因素分析
2.2.1 高额住院费用的二元Logistic回归分析
通过检验,本模型显著且模型的准确率较高。根据二元Logistic回归分析结果可以看出,医院等级(B=1.365)、是否手术(B=0.939)和住院天数(B=0.053)对高额住院费用的产生有影响,如表2所示。
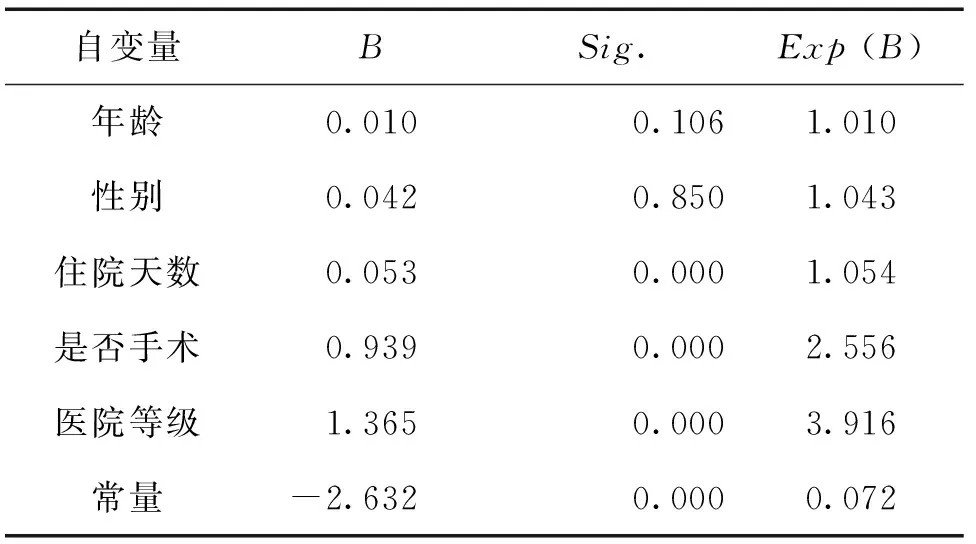
表2 二元Logistic回归模型结果
注:-2 对数似然值为522.533。
(1)医院等级。根据回归结果显示,对比非三级医院,患者在三级医院住院费用超过Q75的可能性增加291.6%(3.916-1=2.916)。这一方面因为我国对于医疗结构等级的评审有明确的标准,医院等级不同其医院消费收费标准和相应的医保制度报销比例也不同[32]。另一方面,三级医院比非三级医院更容易存在诱导患者进行不合理地检查、用药及使用进口特殊材料等行为,从而导致住院费用居高不下。
(3)住院天数。根据回归结果显示,住院天数每增加一天,住院费用超过Q75的可能性增加5.4%(1.054-1=0.054)。这是由于住院天数的长短往往同疾病危重程度、采用的治疗手段、检查项目等高度相关,因此住院天数越高,需要支付的医疗费用就越高。
2.2.2 住院费用结构的多元线性回归分析
运用SPSS 18.0统计软件对住院费用中的药材占比(Y1)、检验占比(Y2)和服务占比(Y3),分别进行多元线性回归的结果,如表3所示。
三个回归模型的 Adjusted R Square(调整的判定系数)较低,但是由于本文分析的目的不是用于进行预测,同时本文所用数据为截面数据,因此低的判定系数也可以接受。回归方程的显著性检验P值小于0.001,因而认为被解释的费用占比与解释变量全体的线性关系是显著的。
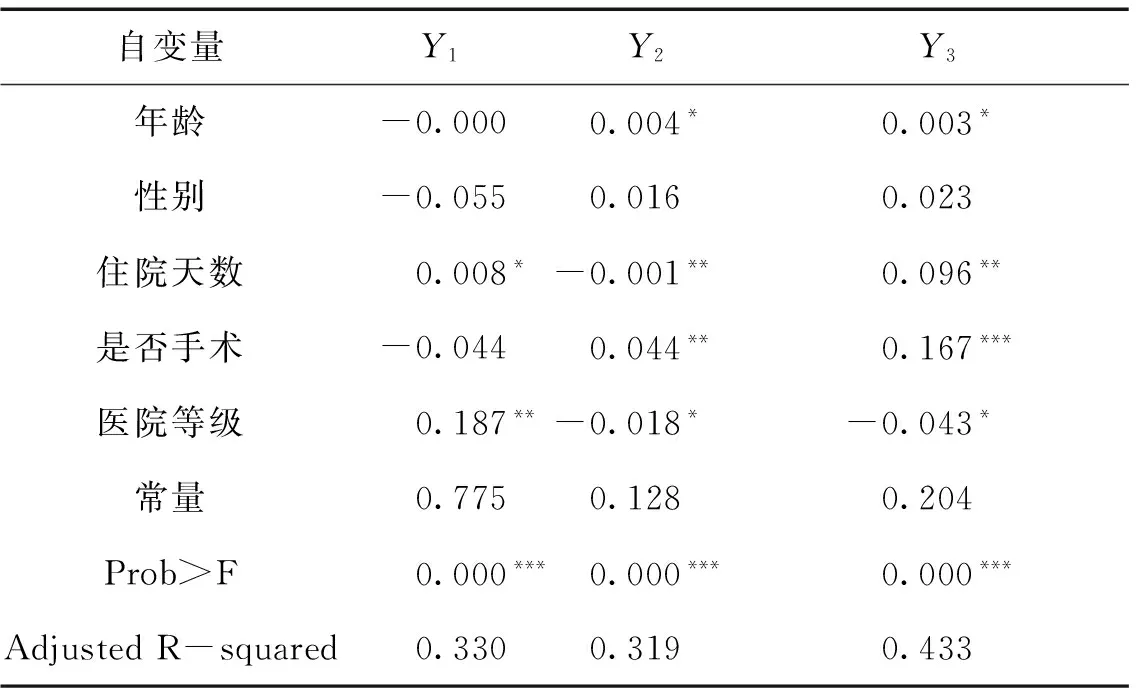
表3 住院费用结构的回归模型分析结果
注:*P<0.05;**P<0.01;***P<0.001。
(1)影响药材费用占比的主要因素。从回归结果可以看出,医院等级和住院天数是影响药材费占比的主要因素,且医院等级的影响(B=0.187)要高于住院天数的影响(B=0.008)。其中,三级医院的药材占比高于非三级医院,是由于三级医院危重病人较多,需要更多的药材治疗,且按照医院等级的划分标准和配套职责,三级医院的药材配备优于非三级医院,许多进口药和高端材料只有三级医院提供。而患者住院天数延长,也意味着用药时间延长,进而提高了药材费用占比。
(2)影响检验费用占比的主要因素。从对检验占比的多元线性回归结果可以看出,对其有影响的因素作用由大到小依次为:是否手术(B=0.044)、医院等级(B=-0.018)、年龄(B=0.004)、住院天数(B=-0.001)。其中,手术患者的检验费用占比高于没有接受手术的患者,是由于手术前后医生均需要依据大量的检查和化验来判断病人情况。等级较低的医院检验费用占比较高,是由于等级较低的医院诊断能力也较低,为了提高诊断的准确性,避免漏诊与误诊,就必须进行更多的相关检查。患者的年龄越大,其检验费用占比越高,这是由于老年人自身体质下降,病症复杂,要提高诊疗质量,就需要进行物理与化学方面的检查。而随着住院天数延长,患者更多需要的是护理服务和药物治疗,从而检验费用占比降低。
(3)影响服务费用占比的主要因素。从对服务占比的多元线性回归结果可以看出,其影响因素的大小排序依次为是否手术(B=0.167)、住院天数(B=0.096)、医院等级(B=-0.043)、年龄(B=-0.003)。其中,年龄、住院天数和是否手术对于服务占比均为显著的正向影响,而医院等级为负向影响。这是由于大多数患者去三级医院诊疗的目的是明确诊断、确定治疗方案,而去非三级医院的目的一方面是根据自己经济能力诊疗疾病,同时享受同一文化背景下的优质医疗服务,突出实用性与便捷性。
种畜禽(含精液、胚胎等其他遗传物质)是非常重要的物种资源,是畜牧业发展的基础。一个优良畜禽品种的培养需要长时间的繁殖过程才能获得较稳定的遗传特性,但是毁坏只需一朝一夕。我们在鼓励培育优良畜禽品种的同时,更应加强种畜禽生产经营行为的管理,种畜禽生产经营许可证审批作为重要的手段,仍然起着重要作用。
综上所述,年龄越大的患者负担的检验费和服务费占比越高;三级医院住院会造成更高的药材费用占比,而检验和服务费用占比低;患者住院天数越长,其药材费和服务费占比越高,而检验费占比相对较低;手术患者的检验费占比和服务费占比较高。
3 政策建议
3.1 控制高额住院费用的政策建议
3.1.1 引导患者分级诊疗
根据上文可知,医院等级是高额住院费用的重要影响因素,但部分患者无论病情轻重缓急均倾向于去三级医院就诊。解决这一问题的办法就是引导患者分级诊疗,通过减少小病大看现象,控制住院费用上涨。目前落实分级诊疗制度的关键是:基层医疗机构服务能力,引导农民分层级就诊以及建立完善转诊的标准、程序等。
3.1.2 严格规范手术指症
手术是造成高额住院总费用出现的第二大影响因素,但治疗过程中存在着高度的信息不对称性,医生为了追求更高的经济利益,可能会建议患者手术治疗。要从手术这一方面对住院费用进行控制,首先就需要对手术指症进行严格的规范,清晰界定疾病是否应该实施手术的标准。此外,还应鼓励医生开展微创手术,避免开创性手术造成的长期术后恢复。
3.1.3 科学缩短住院天数
从二元Logistic回归分析结果可知,住院天数也是影响高额住院费用产生的一个因素。由于医学信息的不对称,医生为了经济利益,可能会延长患者住院天数,而有些患者为了报销更多的住院费用,也可能采取挂床的方式人为地延长住院天数[34]。因此应该在保证医疗质量和医疗安全的基础上缩短平均住院日,从而控制住院总费用。其中,最重要的是对医生的治疗行为和进度进行规范,减少其道德风险发生的机会。
3.2 调整住院费用结构的政策建议
3.2.1 合理降低药材费用占比
根据上文可知,医院等级和住院天数对于药材费用占比的影响显著。三级医院承担着疑难杂症及危重病人的救治工作,在药材的供给上本身就会比非三级医院的更加高级和昂贵,针对这种情况可以结合不同疾病的用药耗材制定使用规范,对同级同类同科室执业医师的医疗费用及构成进行排比,对排名靠前的医师进行重点监管。当然,这需要医保机构、医疗机构、物价等多主体的共同参与。
3.2.2 有效控制检验费用占比
根据上文可知,检验占比的影响因素主要是:是否手术、医院等级、年龄和住院天数。为了控制检验占比,首先,合理引导病人就医,实行分级诊疗。第二,建立标准的临床检查规范,严格控制不必要的检查及化验,控制住院天数。第三,加大对归档病历中各种检查与化验结果的审查与处理力度,严防不必要的检查及化验行为的反弹。第四,建立相关制度使医院级别和医疗设备匹配,使各级别医院发挥其相应的医疗职责。第五,通过召开工休会、查房等形式对病人进行相关知识的讲解,避免他们对于高、精、尖设备的盲目依赖。
3.2.3 适度提升服务费用占比
根据上文可知,服务费用占比的影响因素主要是:是否手术、住院天数、医院等级、年龄。为了提升服务占比,第一,加强手术前后服务能力,帮助病人尽快康复。第二,进一步强化非三级医院服务能力,为病人提供方便、快捷、有效、文明的医疗护理服务。第三,制定符合行业特点的医疗服务价格,在不断降低药品价格和高值医疗耗材的基础上,合理提高技术性服务项目的价格水平。第四,各级医疗卫生服务机构要认真执行统一的价格标准,及时收集有关医疗服务价格执行中存在的问题,向卫生行政部门进行书面反馈,为医疗服务机构调整价格提供依据。
3.3 三医联动控制住院费用
3.3.1 实施基本用药管理
首先,完善并严格推进实施基本药物制度,鼓励公立医院和其它医疗机构优先使用基本药物。其次,省级政府还应结合疾病谱等因素适时地调整基本药物目录,适当丰富慢性病及儿童用药的种类,减少使用率低的药品,保持合理的基本药物数量。此外,还应从切断药品与医院之间的利益链条入手,通过强化对用药行为的监控,加强医生的绩效考核等措施,取消药品和医学耗材的加成、建立医务人员安全预防制度。
3.3.2 完善药品招标制度
针对目前药品招标领域的不良现象,应由国家层面确定一个药品出厂价,在完善基药质量标准的基础上,鼓励各地医疗机构采用市场化采购模式,通过竞争压低药物价格。与此同时,医保机构应发挥其收集信息和集中谈判的功能,迫使医院提高医疗卫生质量,降低医疗卫生费用。此外,医保机构和医疗结构应通力合作,迫使药材商和医疗器械商降低产品价格。
3.3.3 完善医护人员收入分配制度
改革目前的医护人员收入分配制度,严禁医护人员的收入与处方药金额和开单数量挂钩,阻止诱导患者“大处方、滥检查”等过度医疗行为。强化对医生治疗行为的监管,由市级医保机构有针对性地监控医护人员行为,形成外部重点监管与医院内部日常管理相结合的管理网络。同时,医疗机构应当从医生的基本工资与奖金倒挂入手,科学制定薪酬水平及其增长机制,避免过度控费可能导致的抑制创新、推诿重病患者等扭曲行为。
4 结论
本文通过分析发现,医院等级、是否手术和住院天数对高额住院费用的产生有影响,并且医院等级、住院天数、是否手术和年龄对药材费用占比、检验费用占比以及服务费用占比也有不同程度的影响。因此,建议通过引导患者分级诊疗,严格规范手术指症以及科学缩短住院天数来控制高额住院费用;通过合理降低药材费占比,有效控制检验费占比以及适度提升服务费占比调整住院费用结构;通过实施基本用药管理,完善药品招标制度,完善医护人员收入分配制度实现三医联动控制住院费用。
[1] ELLIS RANDALL P,FIEBIGDENZILG,JOHARMELIYANNI,et al.Explaining health care expenditure variation:large-sample evidence using linked survey and health administrative data[J].Health Economics,2013,22(9):1093.
[2] TCHOE,BYONGHO,NAM,et al.Aging Risk and Health Care Expenditure in Korea[J].International Journal of Environmental Research and Public Health,2010,7(18):3235.
[3] JOCHENHARTWIG,JAN-EGBERT STURM.Robust determinants of health care expenditure growth[J].Applied Economics,2014,46(36):4455.
[4] JINHYUNKIM,VIRGINIA RICHARDSON.The Impact of Poverty,Chronic Illnesses,and Health Insurance Status on Out-of-Pocket Health Care Expenditures in Later Life[J].Social Work in Health Care,2014,53(10):932-949.
[5] 王 婷.昆明医科大学第六附属医院五种癌症患者住院费用和天数的分析研究[D].昆明:昆明医科大学,2013.
[6] 刘舜哲.甘肃省武山县参合农民住院费用影响因素研究[D].兰州:兰州大学,2014.
[7] 吕红亮,赵少峰,谢小萍,等.四川省16866例肺癌患者住院费用影响因素分析[J].中国循证医学杂志,2013,(11):1283-1287.
[8] 周 娟.新型农村合作医疗不合理费用分析及控制[J].北京科技大学学报(社会科学版),2009,(1):48-53,67.
[9] MILLS A.Reflections on the development of health economics in low-and middle-income countries[J].Proceedings of the Royal Society B:Biological Sciences,2014,281(1789):0451.
[10] FOLLAND S,GOODMAN A C,SSTANO M.Microeconomic tools for health economics[J].The Economics of Health and Health Care,2007:36-43.
[11] LIANG L L,ANDWEW J,MIRELMAN.Why do some countries spend more for health? An assessment of sociopolitical determinants and international aid for government health expenditures[J].Social Science & Medicine,2014,(116):161-168.
[12] 孙玉凤,李林贵.20种疾病住院费用因子分析[J].中国农村卫生事业管理,2012,(11):113-115.
[13] 王安珏,江启成.某乡镇卫生院住院患者的住院费用因子分析[J].中国卫生统计,2014,(2):288-290.
[14] 李鹏社,王 敏,孙晓娟,等.应用新灰色关联法对新农合住院费用影响因素的分析[J].中国卫生资源,2012,(1):69-70.
[15] 于洪帅,谭英花,史健勇.我国人均卫生总费用增长的实证分析[J].社会保障研究,2012,(5):43-48.
[16] 汤明兰.医科院校附属医院单病种住院费用的构成及相关因素的研究[D].昆明:昆明医科大学,2013.
[17] 李 强.某综合医院三种慢性病患者平均住院费用及住院日影响因素研究[D].济南:山东大学,2012.
[18] 黄崇超,洪 韬.医疗保险支付改革对医疗开支影响博弈分析[J].现代商贸工业,2013,(1):23-24.
[19] 陈玉江,冮 强.新农合医药费用不合理增长成因及控制对策分析[J].中国农村卫生事业管理,2011,(4):335-337.
[20] 张 国.不同医疗保障制度患者住院费用比较研究[D].合肥:安徽医科大学,2012.
[21] 宋 燕,卞 鹰.住院医保患者的医疗费用结构分析[J].中国卫生政策研究,2010,3(12):24-27.
[22] 郑 凤,赖瑞南.163例高额住院费用病例分析[J].卫生经济研究,2011,28(5):25-28.
[23] 单顺芳,陈亚光.某三甲医院高额住院费用构成及成本控制分析[J].中国医院管理,2013,33(8):38-40.
[24] 温丽娜,夏北海,储诚志,等.新型农村合作医疗高额住院费用病例实际补偿比影响因素分析[J].中国卫生经济,2010,29(3):50-52.
[25] 易朝晖,刘 虹,何 艺,等.武汉市某三甲医院3种内科单病种住院费用影响因素的累积Logistic回归模型分析[J].医学与社会,2010,23(3):13-15.
[26] 徐 彪,顾 海.“公立医院收入结构调整”能缓解看病贵吗?——基于预算平衡下的医疗费用控制[J].经济与管理研究,2012,33(9):41-47.
[27] 张希兰,顾 海,徐 彪.医疗服务价格调整的经济效应及政策启示[J].统计与决策,2013,29(20):103-106.
[28] GOVAN L.,WU O.,BRIGGS A.,et al.Inpatient costs for people with type 1 and type 2 diabetes in Scotland:a study from the Scottish Diabetes Research Network Epidemiology Group[J].Diabetologia,2011,54(8):2000-2008.
[29] 于春富,牟蔚平.陕西省县级公立医院改革的做法与启示[J].中国卫生政策研究,2012,5(8):30-33.
[30] 方良欣,何秋苑,邓群娣.基于Logistic回归模型分析影响产科住院分娩费用的因素[J].现代医院,2011,11(3):118-120.
[31] 陈 爽,李鹏锟,卢虎英,等.3049例脑卒中患者康复住院日的影响因素分析[J].中国康复理论与实践,2014,20(11):1089-1093.
[32] 喻 倩.不同时期医疗机构等级评审办法及评审标准比较研究[D].济南:济南大学,2014.
[33] 沈向红.某三甲医院三类单病种住院费用结构及影响因素分析[D].长春:吉林大学,2010.
[34] 薛 丽.某三甲医院外科手术患者平均住院日影响因素分析研究[D].广州:南方医科大学,2013.
(本文编辑:谢碧钰)
Study on influencing factors of the cost of inpatients participating in New Rural Cooperative Medical System——Based on the data from Zichang county in Shanxi province
HU Shu-xiao,JIA Xin-yi,LI Wan-xin,LIU Qing,YANG Xiao,CHU Ting,ZHANG Si-yu
(PublicPolicyandManagementSchoolofXi’anJiaotongUniversity,Xi’anShanxi710049,China)
Objective To reveal the influence factors and degree of total cost and structure of inpatients participating in New Rural Cooperative Medical System(NRCMS),to provide countermeasures to reduce the hospitalization expenses and adjust it’s structure.Methods Took hospitalization expenses of NRCMS inpatients in Zichang county in 2013 as the research objects,used binary logistic regression model and multiple linear regression model to analyze the influence factors of high hospitalization expense and hospitalization fee structure.Results The level of the hospital,surgery or not and hospitalization days had the influence on high hospitalization expense.At the same time,the hospital grade,hospitalization days,surgery or not and age had different degree of influence on medicinal material,inspection and service charge proportion.Conclusions Control high hospitalization expense through guiding patients hierarchical diagnosis treatment,regulating operation indication and shortening the hospitalization days scientifically.Adjust hospitalization fee structure through reducing medicine material fee proportion,controlling inspection fee proportion and increasing service charge proportion.
New Rural Cooperative Medical System,hospitalization expenses,fee structure of hospitalization expenses,influencing factors
2016-04-20
10.3969/j.issn.1003-2800.2016.08.008
胡书孝(1962-),男,陕西宝鸡人,学士,副教授,主要从事卫生事业管理、医院管理方面的研究。
李万鑫(1992-),男,陕西榆林人,在读硕士研究生,主要从事卫生事业管理、医院管理方面的研究。
R197
A
1003-2800(2016)08-0030-05
