68例多胎妊娠临床分析
2015-08-04石丽叶邬晋芳厉云石美叶陈丽娟韩瑞宁
石丽叶 邬晋芳 厉云 石美叶 陈丽娟 韩瑞宁
(西安交通大学第二附属医院 妇产科,陕西 西安 710004)
近年来,随着人们对生育的需求及辅助生殖技术的发展,我国的多胎妊娠(multiplets pregnancy)发生率也随之上升[1],自然情况下,多胎妊娠的发生率为1∶89(n-1)(n代表一次妊娠的胎儿数)[2]。本院收住的多胎妊娠发生率显著高于自然情况下的发生率,与辅助生殖技术的应用有关,多胎妊娠的孕妇的并发症(pregnancy complications)及新生儿的婴儿死亡率、窒息率明显高于单胎妊娠(singletons pregnancy),本资料对西北医院1年间收住院68例多胎妊娠产妇临床资料进行回顾性统计分析,了解多胎妊娠的一般情况、妊娠合并症及围产儿的结局(neonatal outcome),为多胎妊娠的临床检测及治疗提供参考资料。
1 资料与方法
1.1 一般资料 收集本院2013年10月至2014年9月期间所有住院分娩产妇病例。1年分娩总数为2751例,其中多胎妊娠68例(试验组),单胎妊娠2683例(对照组),多胎妊娠孕妇年龄在19~39岁,(28.4±3.8)岁;孕周超过28周,早产儿平均孕周为34+5周,足月儿平均孕周为38+1周。
1.2 观察指标 包括孕妇年龄、辅助生殖技术的应用、终止妊娠的孕周、分娩方式、妊娠并发症、胎盘羊膜囊情况、新生儿窒息情况、出生体重等。其中妊娠并发症包括贫血(anemia),妊娠期糖尿病(gestational diabetes mellitus,GDM)、妊娠期高血压疾病(hypertensive disorders in pregnancy)、胎膜早破(premature rupture of memberane,PROM)、妊娠期胆汁淤积(intrahepatic cholestasis of pregnancy,ICP)、前置胎盘 (placenta previa)、产后出血(postpartum hemorrhage)[2]等。
1.3 记录标准 妊娠并发症包括贫血、GDM、妊娠期高血压病、PROM、ICP、前置胎盘、产后出血[2]等。产后出血的标准为胎儿娩出后24小时内阴道出血量超过500ml[2],多胎的产后出血量在(791±271)ml。
1.4 统计学处理 计数资料用例数,百分数表示,用Excel处理,以表格形式展现,统计分析采用卡方检验,P<0.05差异有统计学意义。
2 结 果
2.1 将入院分娩的2751例产妇,根据胎数分为单胎、双胎、三胎,如表1所示可以看出,随着胎数的增加,剖宫产率也随之增加。
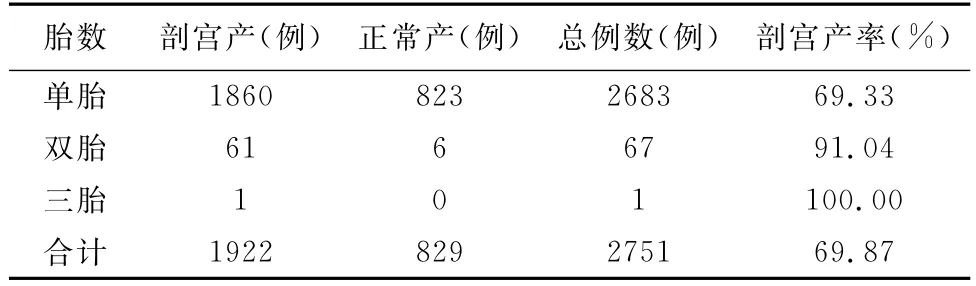
表1 不同胎数剖宫产人数及剖宫产率
2.2 单胎与多胎在妊娠并发症的情况的用卡方检验分析如下表2所示。其中多胎与单胎的妊娠并发症在贫血、妊高症、产后出血的差异有统计学意义。多胎妊娠与单胎妊娠在GDM、PROM、前置胎盘、ICP等方面差异没有统计学意义(P<0.05)。
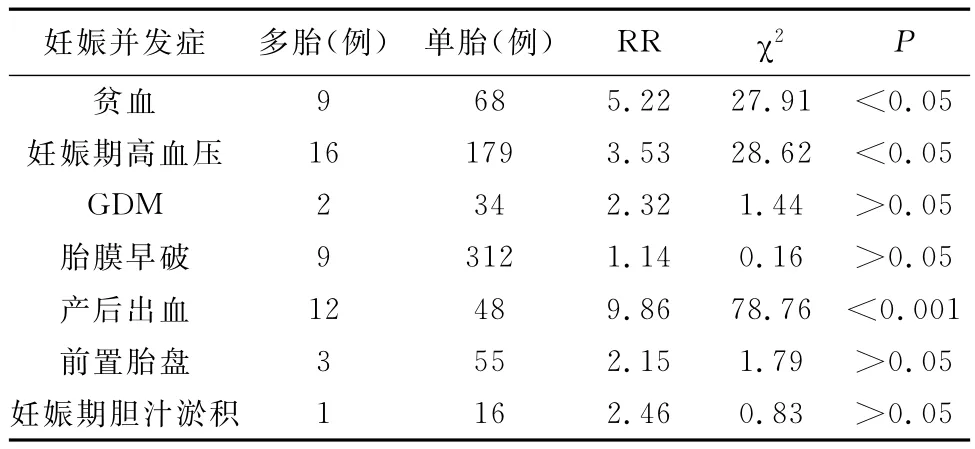
表2 单胎与多胎妊娠并发症的情况
2.3 新生儿情况
2.3.1 新生儿出生人数为2820人,其中活婴2790人,包括早产247人,足月2530人,过期13人,如表6所示。从胎儿胎龄、体重、窒息等情况来分析胎儿结局。早产儿为胎龄小于37周,大于42周为过期儿,在37~42周之间为足月儿。出生体重低于2500g为低体重儿,大于4000g为巨大儿,2500~4000g之间为正常体重儿[3]。一次妊娠宫腔内同时有两个或者两个以上胎儿时称为多胎妊娠[2]。根据受精的情况、受精的时间及受精卵形成后分裂的时间不同,将其分为以下类型(表3),可见双卵双胎发生率最高,约61.76%。

表3 多胎的类型及其发生率
2.3.2 孕周超过28周,多胎妊娠的早产儿平均孕周为34+5周,足月儿孕周为38+1周。其中多胎妊娠早产的概率是单胎的6.60倍(RR=6.60)。可见多胎妊娠容易早产,如表4。
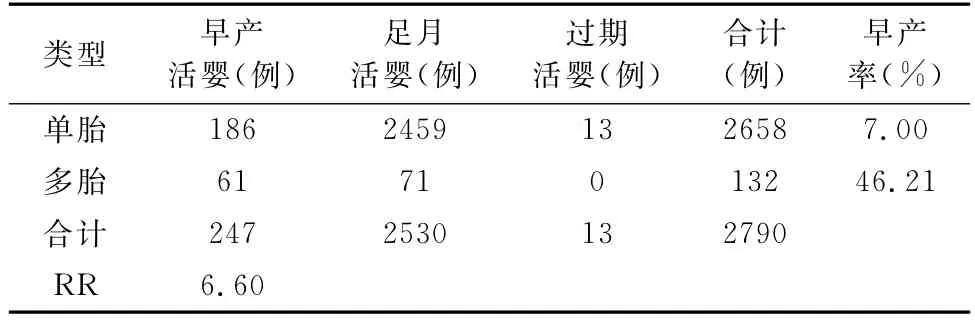
表4 单胎与多胎的早产情况
2.3.3 衡量新生儿出生质量的一个重要标准是婴儿死亡率,这也是衡量一个国家新生儿科诊疗水平的一项指标[3],多胎的婴儿死亡率为单胎的3.92倍,其中,双胎死亡率为单胎死亡率的3.20倍,三胎婴儿死亡率为单胎的35.77倍,如表5。表6可见,多胎新生儿窒息率为单胎的2.82倍,χ2=4.47,P<0.05,差异有统计意义。表7为多胎妊娠与单胎妊娠婴儿出生体重情况分析,多胎妊娠低体重儿发生率为4.55%,是单胎妊娠低体重儿发生率的6.04倍。
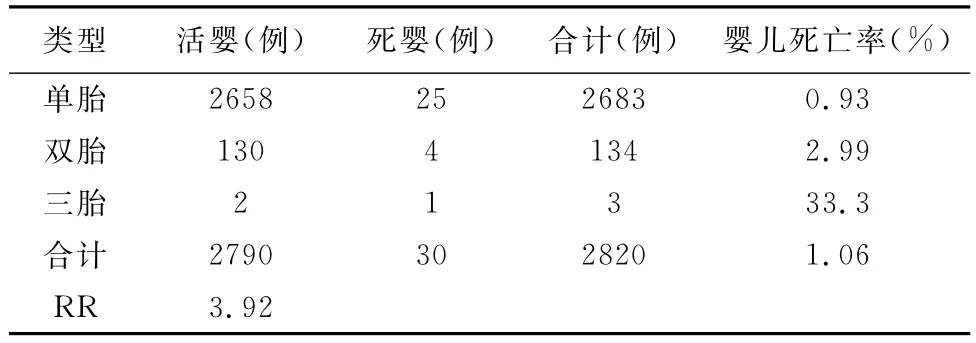
表5 单胎与多胎妊娠婴儿死亡率情况
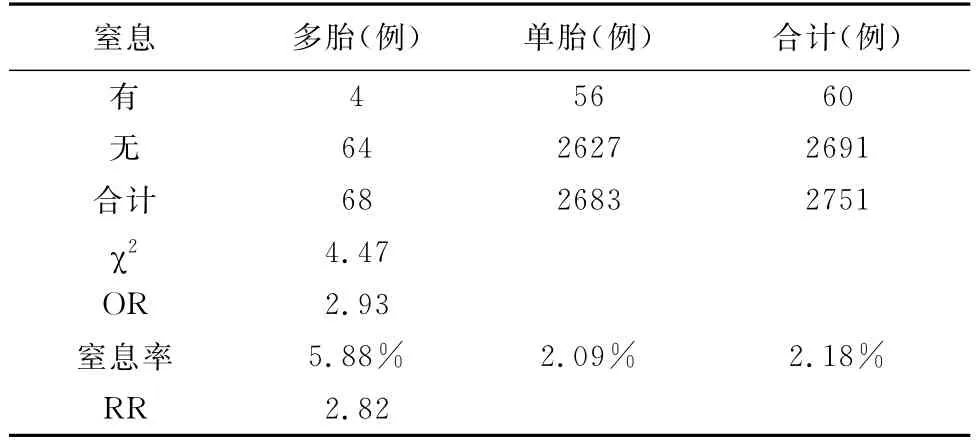
表6 多胎与单胎新生儿窒息情况
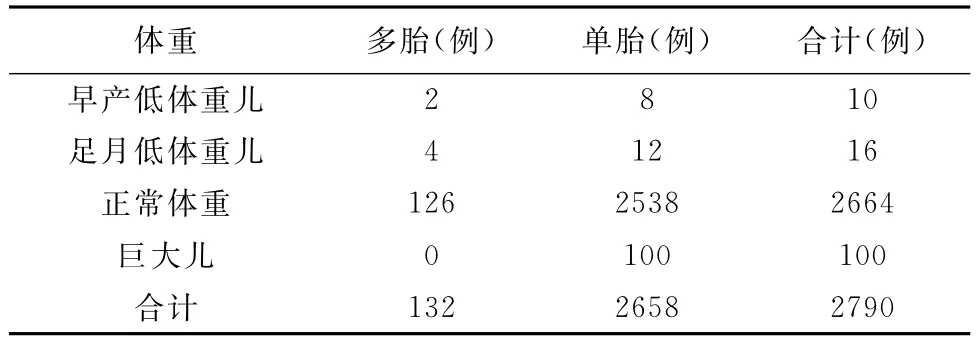
表7 多胎与单胎胎儿体重情况
3 讨 论
3.1 胎数与剖宫产 由于生殖技术的发展,由表1可以看出,随着一次妊娠胎儿数的增加,剖宫产率也随之增加,即胎数与剖宫产率呈正相关关系。
3.2 妊娠并发症 包括贫血、GDM、妊娠期高血压病、PROM、ICP、前置胎盘、产后出血。可以发现,多胎妊娠与单胎妊娠并发症的情况的用卡方检验分析如表2所示。其中多胎与单胎的妊娠并发症在贫血、妊高症、产后出血的差异有统计学意义。多胎妊娠与单胎妊娠在GDM、PROM、前置胎盘、ICP等上差异没有统计学意义。虽然没有得到多胎妊娠在PROM、ICP、前置胎盘、GDM等妊娠并发症有明显的统计学差异,可能与研究样本量较小有关,但我们还是可以看到在妊高症、产后出血、贫血方面的显著差异,有统计学意义。
3.3 新生儿情况 新生儿死亡率为1.06%(30/2820),其中多胎妊娠的婴儿死亡率为3.65%(5/137),是单胎妊娠的3.92倍,见表5。新生儿窒息率为2.15%(60/2790)多胎妊娠新生儿的窒息率为5.88%,接近我国每年出生新生儿中约7%~10%新生儿的窒息率[3]。说明多胎妊娠是新生儿窒息的危险因素。多胎妊娠与单胎妊娠婴儿出生体重情况分析,多胎妊娠低体重儿发生率为4.55%,是单胎妊娠低体重儿发生率的6.04倍。多胎妊娠早产率高达46.21%,是单胎妊娠的6.60倍(RR=6.60)。可见多胎妊娠容易早产,如表4,同时增加新生儿死亡率,低体重出生儿发生的概率也明显高于单胎妊娠,所以正确处理和认识多胎妊娠至关重要,补充充足营养,预防和避免人为因素导致未足月胎膜早破、早产,及时防治妊娠期并发症,根据病人具体情况适当增加胎儿在母体宫内时间至足月产,能使母婴双方获益,对母亲来说,可以减少产后并发症的发生及进展,避免不必要的医疗资源的浪费;对新生儿来说,降低婴儿死亡率,减少窒息的发生,从根本上实现优生优育,提高新生儿的存活率,避免造成不必要的经济和社会负担。
综上所述,辅助生殖技术的发展是一把双刃剑,它帮助了因不孕不育而备受困扰的家庭,给这些家庭带去新的生命,但与此同时,也增加了多胎妊娠发生的概率,多胎妊娠的发生提高了剖宫产率,相比于单胎妊娠,更容易发生妊娠并发症,新生儿窒息率、死亡率、低体重率也显著高于单胎妊娠。有研究表明,预防未足月多胎妊娠胎膜早破是改善新生儿结局的关键[4,5]。保证充足营养,适当卧床休息,限制体力活动,抑制宫缩,为胎肺成熟赢得时间。住院治疗可以改善羊水剩余量和预防绒毛膜羊膜炎的发生[6,7]。正确认识多胎妊娠,提高对其诊疗水平,对多胎妊娠母儿安危至关重要。相信在未来随着多胎妊娠的增加,我们对其认识,诊断,治疗也会得到提升。
[1]曾晓霞,刘风华.辅助生殖技术与单卵双胎[J].中华妇产科杂志,2010,45(12).949-951.
[2]丰有吉,沈铿.妇产科学[M].北京:人民卫生出版社,2010.
[3]薛辛东,儿科学[M].北京:人民卫生出版社,2010.
[4]李莉,向川蓉,王雪燕,等,251例双胎妊娠的临床分析[J].重庆医学,2014,43(26):3501-3502.
[5]Mercer BM,Crocker LG,pierce WF,et al.Clinical characteristics and outcome of twin gestation complicated by preterm premature rupture of the membranes[J].Am J Obstet Gynecol,1993,168(5):1467-1473.
[6]黄帅,漆洪波,李莉.未足月胎膜早破孕妇剩余羊水量与母儿结局[J].中华妇产科杂志,2009,44(10):726-730.
[7]谢爱兰,狄小丹,陈小鸣,等.未足月胎膜早破患者发生组织学绒毛膜羊膜炎的影响因素及新生儿结局[J].中华妇产科杂志,2012,47(2):105-109.
