瘢痕子宫产妇再次妊娠的分娩方式及新生儿状况分析
2015-04-13陈丽英瘳月容李少芳
陈丽英,瘳月容,李少芳
(儋州市那大镇卫生院妇产科,海南 儋州 571700)
瘢痕子宫产妇再次妊娠的分娩方式及新生儿状况分析
陈丽英,瘳月容,李少芳
(儋州市那大镇卫生院妇产科,海南 儋州 571700)
目的 探讨瘢痕子宫产妇再次妊娠的分娩方式及其新生儿状况。方法随机选取于2012年6月至2014年6月前来我院生产的115例瘢痕子宫且再次妊娠孕妇作为研究对象,根据产前子宫超声检查情况和产妇意愿将产妇分娩方式分为剖宫产与阴道试产,以最终采取剖宫方式的产妇为观察组,以阴道顺产的产妇为对照组。观察并记录两组产妇分娩后24 h内阴道出血量、产程时间、产褥感染例数以及新生儿呼吸、并发症、体重等情况。结果115例瘢痕子宫产妇中产前符合阴道生产指征的40例产妇愿意进行阴道试产,最终6例产妇阴道试产失败,改为剖宫产,34例产妇阴道试产成功,成功率为85.00%,而最终进行剖宫产的产妇共81例。观察组和对照组产妇分娩后24 h内出血量比较差异无统计学意义(P>0.05);观察组新生儿出生5 min后总窒息率为19.75%,对照组为20.59%,两组比较差异无统计学意义(P>0.05);观察组新生儿总并发症发生率为16.05%,对照组为14.70%,两组比较差异也无统计学意义(P>0.05);两组产妇平均产程和新生儿体重比较差异有统计学意义(P<0.05)。结论无论是采用剖宫产还是阴道顺产,对于产妇24 h内出血量和新生儿呼吸、肺炎、黄疸等疾病的发生率均无较大影响,但是,阴道顺产更符合自然生产规律,对产妇自身损害较小,有利于产后恢复,且对新生儿有利,故再次妊娠的瘢痕子宫产妇在条件允许的情况下应尽量选择阴道生产。
瘢痕子宫;再次妊娠;分娩方式;新生儿状况
瘢痕一般是指由于各种创伤引起皮肤组织发生外观改变或者组织病理性改变的一类统称,而瘢痕子宫通常是指进行剖宫产手术、肌壁间肌瘤剥除手术以及子宫穿孔等手术后的子宫,瘢痕子宫对于产妇有较大影响[1-2]。本文旨在探讨瘢痕子宫产妇再次妊娠的分娩方式及新生儿状况,现报道如下:
1 资料与方法
1.1 一般资料 选取2012年6月至2014年6月前来我院生产的115例瘢痕子宫且再次妊娠孕妇作为研究对象。整个研究均在孕妇知情同意下完成,并经过我院伦理委员会批准。纳入标准:①均有剖宫史,确诊为瘢痕子宫孕妇;②产妇凝血指标及凝血功能均正常;③上次剖宫产手术中无撕裂,愈合良好;④距离上次剖宫产时间间隔在2年以上;⑤上次剖宫产手术中无撕裂,愈合良好。根据产前子宫超声检查情况和产妇意愿将产妇分娩方式分为剖宫产与阴道试产,以最终采取剖宫方式的产妇为观察组,以阴道顺产的产妇为对照组。其中,观察组产妇81例,年龄23~40岁,平均(30.54±5.19)岁,平均孕周为(37.32±2.35)周;对照组产妇34例,年龄22~41岁,平均(31.02±4.89)岁,平均孕周为(37.58±2.16)周。两组产妇的年龄、孕周等一般资料比较差异均无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 阴道试产指征 前次剖宫产为子宫下段横向切口,术中无撕裂,术后切口愈合较好;无剖宫产手术指征;上次剖宫产无手术并发症,无其他影响阴道分娩的内外科疾病;距离上次剖宫产时间在2年以上,产前检查盆骨等均正常;B超检查子宫下端前壁完整,无较多瘢痕缺陷,厚度≥3 mm;孕妇及家属同意进行阴道试产;医院设备及技术能为产妇提供较好的监护以便进行手术[3-4]。
1.2.2 剖宫产手术指征 上次剖宫产为“T”字形切口,下端纵向切口及其他未知切口;上次剖宫产有感染,切口愈合不良;有无法进行阴道分娩的并发症;B超检查子宫壁下段较薄,厚度不足3 mm;产妇及家属自愿要求剖宫产手术[5-6]。
1.2.3 分娩 所有产妇入院后均进行各项常规检查,详细向其及家属介绍两种不同的分娩方式以及各自的优缺点,采取自愿原则,尊重产妇个人意见,对于愿意进行阴道试产的产妇在经验丰富的接生医生指导下进行分娩,严格进行全产程监控,观察产妇血压、心率、呼吸及宫缩情况,若有子宫破裂、胎儿不能顺利产出等不良事件发生时,应做好立即进行剖宫产手术的准备;其他有剖宫产手术指征和阴道试产失败的产妇均进行剖宫产。
1.3 观察指标 观察并记录两组产妇分娩后24 h内阴道出血量、产程时间、产褥感染例数以及新生儿呼吸、并发症、体重等情况。
1.4 统计学方法 应用SPSS13.0统计软件进行数据分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验,计数资料以率表示,采用χ2检验,以P<0.05为差异具有统计学意义。
2 结 果
2.1 分娩方式 115例瘢痕子宫产妇中产前有符合阴道生产指征者40例产妇愿意进行阴道试产,75例产妇进行剖宫产。最终,有6例产妇阴道试产失败,改为剖宫产,34例产妇阴道试产成功,成功率为85.00%,而最终进行剖宫产的产妇共81例。
2.2 两组产妇分娩后24 h阴道出血量比较 两组产妇分娩后24 h内出血量比较差异均无统计学意义(P>0.05),见表1。
2.3 两组新生儿出生5 min后呼吸状态比较 观察组新生儿出生5 min后呼吸正常者65例,重度窒息者2例,总窒息率为19.75%;对照组27例新生儿呼吸正常,1例重度窒息,总窒息率为20.59%,两组新生儿窒息率比较差异无统计学意义(P>0.05),见表2。
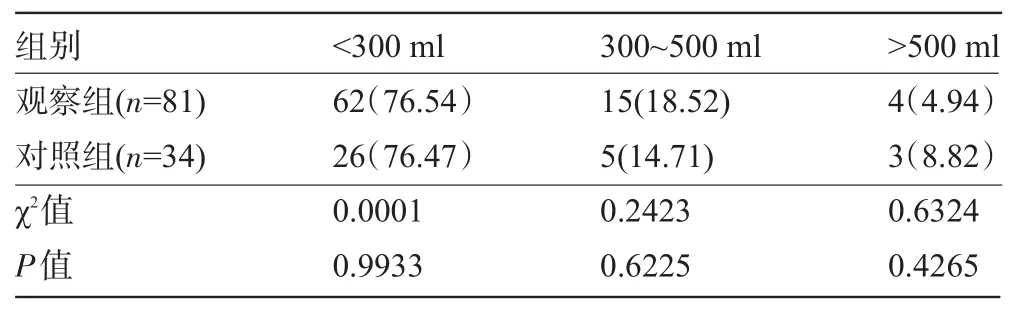
表1 两组产妇分娩后24 h阴道出血量比较[例(%)]
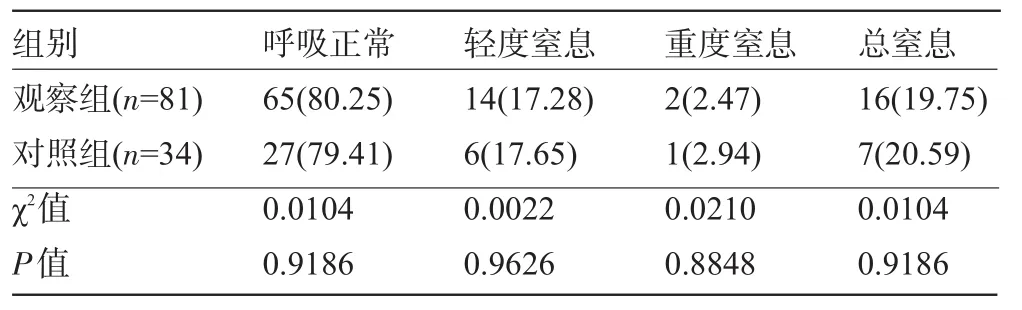
表2 两组新生儿出生5min后呼吸状态比较[例(%)]
2.4 两组新生儿出生后患病情况比较 观察组有8例新生儿患有肺炎,1例出血颅内出血,新生儿黄疸4例,总并发症发生率为16.05%;对照组新生儿肺炎有2例,新生儿黄疸有3例,总并发症发生率为14.70%,两组比较差异无统计学意义(χ2=0.032 7,P>0.05)。
2.5 两组产妇的产程及新生儿体重比较 观察组产妇的平均产程较短,新生儿体重稍重,与对照比较差异均有统计学意义(P<0.05),见表3。观察组有3例产妇发生产褥感染,对照组有1例,两组比较差异无统计学意义(χ2=0.041 5,P>0.05)。
表3 两组产妇产程和新生儿体重比较(±s)

表3 两组产妇产程和新生儿体重比较(±s)
组别 产程时间(h)新生儿体重(g观察组(n=81)对照组(n=34)t值P值6.3±0.9 7.8±1.5 5.4348 0.0000 )3481.3±90.5 3205.8±54.4 20.0847 0.0000
3 讨论
瘢痕子宫一般是进行剖宫产手术、子宫穿孔以及肌壁间肌瘤剥除手术等子宫内手术后的子宫,而剖宫产手术是引起瘢痕子宫的主要原因[7]。随着多种医疗技术的发展,剖宫产比率也在逐渐升高,由于剖宫产手术对女性子宫损伤较大,也极易形成瘢痕子宫[8]。
瘢痕子宫再次妊娠容易发生子宫破裂、胎盘前置以及产后出血异常,若再次选择剖宫产手术分娩则会加重损伤,导致伤口粘连、切口难以愈合或形成感染等并发症[9-10]。因此,对于无剖宫产手术指征的产妇要尽量避免剖宫产,尽可能的进行自然生产即阴道顺产。
阴道顺产主要是采取自然的生产方式,符合自然规律,是较理想的生产方式[11],主要适用于胎儿发育良好、孕妇身体条件允许并且医院设备先进能提供安全保障的情况。让胎儿经阴道产出,肺功能、呼吸、皮肤以及神经均可得到较好的刺激,更有利于宝宝抵抗力的加强,对于胎儿和产妇均影响较小,并发症也少,更有利于产后恢复[12-13]。
本次在我院生产的115例瘢痕子宫再次妊娠产妇中,产前有40例产妇同意进行阴道试产,最终6例产妇改为剖宫产,成功率为85.00%,最终行剖宫产的产妇有81例。产妇分娩后24 h内出血量大于500 ml的较少,行剖宫产手术的有62例出血量小于300 ml,约占总剖宫产例数的76.54%,而阴道顺产的产妇中只有3例出血量大于500 ml,出血量在300~500 ml的约为14.71%,无论是采用阴道顺产还是剖宫产,产妇24 h内出血量相差不大。行剖宫产的产妇平均产程为(6.3±0.9)h,而阴道顺产的产妇生产时间稍长,平均产程为(7.8±1.5)h,剖宫产产程短,也与产妇为二次生产有关[14]。
经剖宫产的新生儿出生5 min后呼吸正常的占80.25%,有2例出现重度窒息,14例新生儿有轻度窒息,总窒息率为19.75%,新生儿中有8例出生时患有新生儿肺炎症,1例颅内出血,4例患有新生儿黄疸病,总并发症发生率为16.05%,采用剖宫产的产妇分娩出新生儿后新生儿并发症相对较多,且产妇生产时对自身损伤较大,发生产褥感染的概率为3.70%,更容易引发并发症的发生;而采用阴道顺产出生的新生儿只有1例出生后发生重度窒息,有2例宝宝患有新生儿肺炎,3例患有新生儿黄疸,总的并发症发生率为14.70%。34例产妇中只有1例产妇发生产褥感染,并发症较少,更有利于产后恢复,同时新生儿由于受到母亲阴道的挤压,能有效增强自身抵抗力,更有利于健康成长[15-16]。
综上所述,无论是采用剖宫产还是阴道顺产,对于产妇24 h内出血量和新生儿呼吸、肺炎、黄疸等疾病的发生率均无较大影响,但是,阴道顺产更符合自然生产规律,对产妇自身损害较小,有利于产后恢复,且对新生儿有利,故再次妊娠的瘢痕子宫产妇在条件允许的情况下应尽量选择阴道生产。
[1]高丽欣,刘 群.瘢痕子宫再次剖宫产的并发症分析[J].中国全科医学,2012,15(23):2709-2711.
[2]潘春煦,杨 鹏.4117例二次妊娠合并瘢痕子宫产妇剖宫产并发症情况分析[J].山东医药,2014,54(2):39-40.
[3]申恒春.剖宫产术后瘢痕子宫再次妊娠93例分娩方式探讨[J].实用妇产科杂志,2013,29(3):234-236.
[4]陆宣平,陈友国,韩 冰,等.剖宫产术后瘢痕子宫再次妊娠分娩方式的研究进展[J].实用妇产科杂志,2014,30(4):260-262.
[5]张 宇,庄红梅.瘢痕子宫再妊娠临床分析[J].中国实用医药, 2011,6(27):79-80.
[6]石立立,徐友娣.110例瘢痕子宫再次剖宫术相关问题分析[J].海南医学,2011,22(11):98-99.
[7]郭海霞.剖宫产术对再次妇产科手术的影响[J].海南医学,2009, 20(8):55-57.
[8]宋红梅.瘢痕子宫妊娠致子宫破裂11例临床分析[J].现代医药卫生,2012,28(22):3431-3432.
[9]李 琳,韩素慧,徐 杨,等.瘢痕子宫围产期并发症的临床分析[J].中国妇幼保健,2013,28(26):4301-4302.
[10]吴景平,尚雅琼.186例瘢痕子宫妊娠后的分娩方式分析[J].中国妇幼保健,2014,29(8):1177-1179.
[11]马良坤,韩 娜,杨剑秋,等.前置胎盘合并剖宫产史临床分析[J].中国妇产科临床杂志,2012,13(5):338-341.
[12]马 莹.瘢痕子宫再次妊娠足月分娩方式选择[J].中国现代药物应用,2013,7(18):84-85.
[13]刘小艳,杨合荣,王 江,等.早孕期终止瘢痕子宫患者意外妊娠的临床分析[J].重庆医学,2012,41(8):759-761.
[14]向明梅,马润玫.瘢痕子宫孕前与孕期保健[J].实用妇产科杂志, 2013,29(1):9-11.
[15]黄旭军.娠晚期瘢痕子宫破裂的临床分析[J].海南医学院学报, 2006,12(2):167-169.
[16]唐 静.剖宫产术后再次妊娠分娩方式的选择与新生儿结局的临床研究进展[J].中国医药指南,2012,10(23):453-454.
R714.42+2
B
1003—6350(2015)17—2606—03
10.3969/j.issn.1003-6350.2015.17.0945
2015-02-11)
陈丽英。E-mail:995949520@qq.com
