原发性颅内淋巴瘤1 例报告
2015-03-10付贺飞王雅梅
岳 博,付贺飞,王雅梅,吴 哲
原发性颅内淋巴瘤(primary lymphoma of the brain,PLB)是一种起源于中枢神经系统的结外恶性淋巴瘤,无明显神经系统以外的淋巴瘤。该病发病率近年来有所上升,临床表现无特异性,诊断率较低且误诊率高。现就我院收治的原发性颅内淋巴瘤1 例报道如下。
1 病例资料
患者,女性,33 岁,因“头晕20 余天,复视1 w”于2013年7 月26 日入院。患者于7 m 初无明显诱因出现头晕,伴视物旋转,不敢睁眼,无恶心呕吐。头迷与头位、体位无关。于外院就诊,测血压偏低,为90/60 mmHg,静点“肌氨肽苷”及口服“炎可宁片”,约半月后头晕缓解。于7 月20 日左右突然出现复视,上视及下视时视物成双,自行在家观察病情无明显好转来我院就诊。查体:神清语明,查体合作。双瞳孔等大正圆,D≈3.0 mm,光反应灵敏。双眼向各方向运动充分,水平眼震。四肢肌力Ⅴ级。肌张力正常。腱反射正常,病理征阴性,深浅感觉未见明显异常。共济运动未见明显异常。行头部MRI 回报:右侧桥臂可见模糊片状长T1、长T2信号影,范围约为1.84 ×1.50 cm,边界不清,Flair 为高信号,增强后可见结节样强化(见图1)。MRS 回报:PROBE-SV感兴趣区位于右侧桥臂病变区,波谱基线平稳,CHO 峰未见升高,Cho/Cr 值<1.0,NAA 峰略减低,仍为第一高峰,NAA/Cho 值约为1.5。PROBE-SI 定位框位于右侧桥臂病变区及对侧正常对照区,病变区Cho 峰略升高,NAA 峰减低,Cho/NAA 值<1.0。考虑右侧桥臂病灶波谱改变,符合脱髓鞘病变MRS 表现(见图2)。腰穿压力140 mmH2O,蛋白397 mg/L,GLU 5.1 mmol/L,氯化物120 mmol/L,细胞数5 ×106/L,单核60%。寡克隆阴性。考虑患者为脱髓鞘病,给予甲强龙160 mg 及营养神经治疗后患者自觉症状好转,要求出院。出院时头迷症状明显好转。
出院后患者未定期复查头部MRI,无明显不适主诉。2015 年1 月14 日因出现头晕伴走路不稳再次入院。头晕与头位、体位无关。查体:神清语明,查体合作。双瞳孔等大正圆,光反应灵敏。双眼向各方向运动充分,向右水平眼震。浅表淋巴结未触及,心、肺、腹部检查未见明显异常。四肢肌力、肌张力正常。四肢腱反射亢进,病理反射阴性。麦氏征阳性。行头部MRI 检查示左侧小脑、双侧额叶、胼胝体及右侧颞顶叶可见多发类圆形或不规则形结节影,T1呈低信号,T2呈等/稍高混杂信号,病灶边缘可见大片状水肿带,增强扫描病灶明显强化(见图3)。行穿刺活检,病理诊断为弥漫大B 细胞淋巴瘤(生发中心型)(见图4)。免疫组化:CD3 T 细胞(+),CD20(-),PAX-5(+),bcl-6(-),Mum-1(-),CD10(+),CD5 T 细胞(+),cyclinD1(-),CD21(+),bcl-2(弱+),CD68(散在+),Ki-67 70%(+),GFAP(±),NeuN(-),S-100(-),IDH1(-)。骨髓穿刺涂片见淋巴细胞比值减低,细胞形态正常。免疫分型未查到恶性淋巴细胞。接受甲氨蝶呤化疗后症状明显好转,出院。

图1 右侧桥臂模糊片状长T1、长T2信号影,FLAIR 为高信号,可见结节样强化
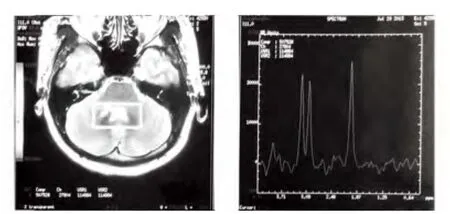
图2 右侧桥臂病灶波谱改变,符合脱髓鞘病变MRS 表现

图3 脑内多发长T1,长T2/等T2混杂信号,病灶边缘可见大片状水肿带,增强扫描病灶明显强化
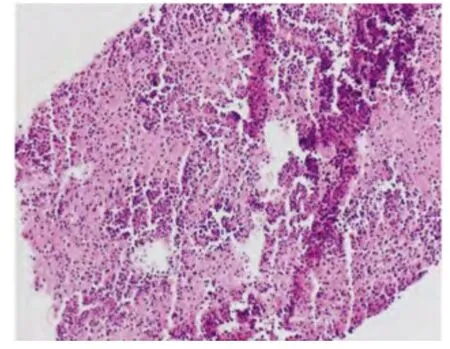
图4 病理显示为弥漫大B 细胞淋巴瘤
2 讨论
原发性颅内淋巴瘤(primary lymphoma of the brain,PLB)是一种起源于中枢神经系统的结外恶性淋巴瘤,无明显神经系统以外的淋巴瘤。属于原发性中枢神经系统淋巴瘤(primary central nervous system lymphoma,PCNSL)的一种。既往认为其多见于免疫功能缺陷者,但近年来免疫功能正常的患者发病率也在逐年提高。PLB 任何年龄均可发病,免疫功能正常者发病高峰为50~60 岁,男性略多于女性。大多数的PLB 是B 细胞淋巴瘤,其中来源于生发中心的弥漫性大B 细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)是其主要组织类型,其他常见的组织类型包括免疫母细胞性淋巴瘤和淋巴母细胞淋巴瘤,而T 细胞类型发生率则≤4%[1]。其临床特点主要取决于肿瘤位置及大小,临床表现包括颅内压增高及相应脑区受肿瘤压迫及侵犯出现的局灶性定位体征。主要的表现为颅内压增高及癫痫发作等症状,其次表现为肢体无力或麻木,再其次表现为神经精神症状[2]。
PLB 的临床表现缺乏相对特异性,其影像学诊断亦较困难。典型的PLB 的MRI 平扫表现为T1为略低信号或等信号,很少为明显低信号。T2为等信号、低或略高信号,呈现为高信号者,常有明显坏死区。肿块边界清楚,大多呈圆形或椭圆形,少数为不规则形,发病部位以幕上为主[3]。增强扫描可出现较有特征性的“缺口征”、“尖角征”及“团块状”、“握拳样”强化等影像表现。
本病应与以下颅内病变相鉴别:(1)脑转移瘤:可单发或多发,增强扫描可呈明显结节状或环形强化,水肿明显,可有明确的原发肿瘤病史;(2)胶质瘤:浸润性生长特征明显,水肿及占位效应均较重,有明显的不规则强化或环状强化;(3)脑膜瘤:除脑外肿瘤的特征外,可呈明显的均匀强化灶,可有硬脑膜增强的“脑膜尾征”;(4)脑脓肿:常呈环状强化,有感染病史,根据临床表现即可区分[3]。
原发性颅内淋巴瘤临床上比较少见,特征性的MRI 表现较少,部分颅内病变也可出现类似表现,故该病诊断困难,误诊率较高。本病诊断应符合以下条件:(1)以颅内病变为首发症状;(2)必须采取病理经过组织形态学、免疫组化证实;(3)详细检查全身各个部位,包括淋巴结、血液和骨髓,排除继发淋巴瘤可能性;(4)确诊后3 个月内未出现全身其他部位淋巴瘤[4]。本例患者以“头晕”为首发症状,排查全身淋巴结及骨穿后均未发现继发淋巴瘤,颅内病灶取病理行组织形态学、免疫组化检查均证实其为弥漫大B 细胞淋巴瘤。符合诊断条件,因而诊断明确,对症治疗后患者症状明显好转。
原发性颅内淋巴瘤因其临床表现及影像学检查缺乏特异性,因而误诊率较高。彭碧群[5]认为误诊的原因主要有以下几点:(1)MRI 为非典型的原发性颅内淋巴瘤表现;(2)对原发性颅内淋巴瘤的MRI 征象的认识不足,缺乏经验;(3)病史询问不详细;(4)检查方法不充分。本病例中,患者2013 年因头晕伴复视住院就诊,MRI 显示右侧桥臂病变,强化呈结节样强化,MRS 提示符合脱髓鞘表现。且桥臂病变为脱髓鞘病常见部位,遂诊断脱髓鞘病,给予激素治疗后患者症状好转出院。出院后患者因未出现明显不适症状未定期复查头部MRI,于2015 年再次因头晕住院。此次入院影像学检查呈多发病灶,有结节样强化表现,前次桥臂病灶基本消失。不符合脱髓鞘病表现。行活检后病理诊断明确,给予患者化疗后症状明显好转。回顾患者2013 年病史,虽然患者病灶部位为脱髓鞘病常见部位,但增强后呈结节样强化,并不符合脱髓鞘病表现。虽然按照脱髓鞘病给予激素治疗后症状好转,但综合患者全部病程考虑2013 年发病仍为原发性颅内淋巴瘤。针对以上原因,我们在MRI 诊断上应提高认识,结合病史及其临床表现,对影像资料进行综合分析,以降低误诊率的发生。且因该病诊断较为困难,如出现病灶与体征不符时应嘱患者定期复查,动态观察患者状态及影像学改变,以防误诊或漏诊。
原发性颅内淋巴瘤的治疗以放化疗的综合治疗为主,因B 细胞淋巴瘤对放化疗的效果较好。当治疗效果不理想时手术治疗亦是本病的重要治疗方法。尽管目前该病治疗效果并不令人满意,但仍应该积极采取综合治疗手段,控制肿瘤的转移及复发,以提高患者生存质量,延长生存时间,改善生存率。
[1]程 岗,章 翔.原发性中枢神经系统淋巴瘤[J].中华神经外科疾病研究杂志,2013,12(4):382-384.
[2]李春生,胡元明,李新文,等.原发性中枢神经系统淋巴瘤MRI 表现[J].中国CT 和MRI 杂志,2013,11(6):14-16.
[3]何光武,王 斌,何江波,等.原发颅内淋巴瘤的MRI 诊断和鉴别诊断[J].中国CT 和MRI 杂志,2007,5(3):41-43.
[4]王 军,孙博涵,刘洪涛,等.原发性颅内淋巴瘤1 例报告[J].中国实验诊断学,2012,16(9):1750-1751.
[5]彭碧群.原发性中枢神经系统淋巴瘤MRI 表现及误诊原因分析[J].中国医学创新,2011,8(11):103-105.
