剖宫产术后瘢痕子宫足月分娩结局的影响因素分析
2015-03-07曾荣春廖亚玲冉光琴
曾荣春,廖亚玲,冉光琴
(石柱土家族自治县人民医院妇产科,重庆 石柱 409199)
剖宫产术后瘢痕子宫足月分娩结局的影响因素分析
曾荣春,廖亚玲※,冉光琴
(石柱土家族自治县人民医院妇产科,重庆 石柱 409199)
摘要:目的探讨剖宫产术后瘢痕子宫足月分娩的方式选择及瘢痕子宫足月分娩对妊娠结局的影响。方法将2010年11月至2013年11月石柱县人民医院收治的103例剖宫产术后瘢痕子宫足月分娩产妇作为观察组,其中阴道分娩45例、再次剖宫产58例。另外选择同期常规妊娠的非瘢痕子宫足月分娩产妇作为对照组。比较阴道分娩组与再次剖宫产组的临床效果及瘢痕子宫对妊娠结局的影响。结果再次剖宫产组与阴道分娩组住院时间、出血量和Apgar评分比较差异均有统计学意义(P<0.01);两组盆腹腔粘连及产后发热方面的差异均有统计学意义(P<0.05或P<0.01);多元Logistic 回归分析,剖宫产术后瘢痕子宫足月分娩影响妊娠结局的因素为:先兆子宫破裂及社会因素。结论剖宫产术后瘢痕子宫影响妊娠结局的因素较多,应对这些因素进行控制,以改善妊娠结局。
关键词:剖宫产;阴道分娩;瘢痕子宫;足月分娩;影响因素
2010年世界卫生组织对亚洲地区9个国家及地区的母儿健康调查结果表明,我国剖宫产率高达46.2%[1],显著高于其他国家。随着剖宫产率的逐年增加,加上国家部分地区生育政策的放宽,剖宫产瘢痕子宫再次妊娠者也随之而增加[2]。瘢痕子宫再次妊娠的分娩方式以及瘢痕子宫对妊娠结局的影响因素已发展为产科医师共同关注的一个新课题[3-4]。为探寻最佳的分娩方式,本研究对比分析阴道分娩及再次剖宫产的临床效果,并探讨瘢痕子宫对再次妊娠结局的影响因素,现报道如下。
1资料与方法
1.1一般资料选择2010年11月至2013年11月石柱县人民医院收治的103例剖宫产术后瘢痕子宫孕产妇作为观察组,年龄22~38岁,平均(31.2±5.3)岁;孕37~45周,平均(40.1±1.3)周;阴道分娩45例,再次剖宫产58例。另外选择同期常规妊娠的132例非瘢痕子宫足月分娩产妇作为对照组,年龄23~39岁,平均(32.3±1.4)岁;孕37周以上,平均(41.0±1.5)周。两组孕妇在年龄、孕周等一般资料方面比较差异均无统计学意义(P>0.05),具有可比性。
1.2方法首先对阴道分娩组与再次剖宫产组的临床效果(出血量、住院时间、Apgar评分方法等)及并发症(子宫破裂、盆腔粘连、前置胎盘、产后出血、产后发热等)发生率进行对比分析,然后瘢痕子宫对妊娠结局的影响因素进行分析。
1.3Apgar评分方法该评分方法如下[5]。①皮肤颜色:青紫或苍白为0分,身体红及四肢青紫为1分,全身红2分;②心率:无心跳为0分,<100次/min为1分,>100次/min为2分;③弹足底或者导管插鼻反应:无反应为0分,皱眉为1分,哭、喷嚏为2分;④肌张力:松弛为0分,四肢略屈曲为1分,四肢可活动为2分;⑤呼吸:无任何呼吸为 0分,慢及不规则为1分,正常及哭声响为2分。8~10分为无窒息,4~7分为轻度窒息,0~3分为重度窒息。
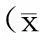
2结果
2.1阴道分娩组与再次剖宫产组临床效果比较阴道分娩组住院时间及出血量均少于再次剖宫产组,Apgar评分高于再次剖宫产组,差异均有统计学意义(P<0.01),两组新生儿体质量比较差异无统计学意义(P>0.05),见表1。
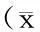
表1 阴道分娩组与再次剖宫产组临床效果比较 ±s)
2.2阴道分娩组与再次剖宫产组并发症发生率比较两组盆腹腔粘连和产后发热方面比较差异均有统计学意义(P<0.05或P<0.01),子宫破裂、前置胎盘、产后出血、胎盘植入发生率比较差异无统计学意义(P>0.05)。见表2。
表2阴道分娩组与再次剖宫产组并发症发生率比较
[例(%)]
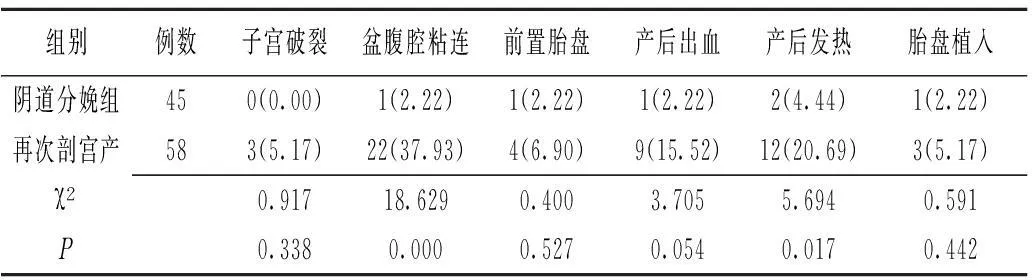
2.3瘢痕子宫影响妊娠结局因素的单因素分析对照组与观察组在先兆子宫破裂及社会因素方面比较差异均有统计学意义(P<0.01),胎儿窘迫、前置胎盘、头盆不对称、子宫破裂、胎盘早剥、妊娠合并心脏病、子痫前期、妊娠期肝内胆汁瘀积症及其他因素的差异无统计学意义(P>0.05)。见表3。
表3瘢痕子宫影响妊娠结局因素的单因素分析结果
[例(%)]
观察组:剖宫产术后瘢痕子宫孕妇;对照组:常规妊娠非瘢痕子宫足月分娩产妇
2.4瘢痕子宫影响妊娠结局因素的多元Logistic回归分析经多元Logistic回归分析,剖宫产术后瘢痕子宫影响妊娠结局的因素包括先兆子宫破裂及社会因素,见表4。
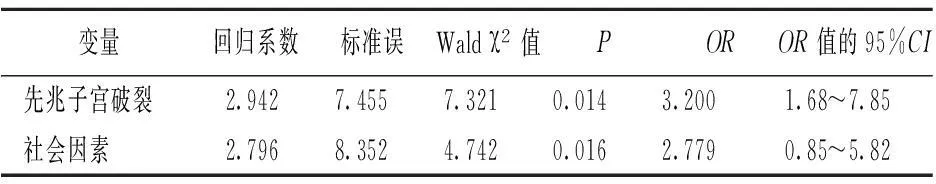
表4 瘢痕子宫影响妊娠结局因素的多元Logistic回归分析结果
3讨论
3.1瘢痕子宫妊娠对孕产妇的危害性分析瘢痕子宫社会因素剖宫产主要指瘢痕子宫无头盆不称者,前次妊娠为横切口者、瘢痕子宫无胎儿窘迫者,可经阴道分娩,而这些患者在分娩之前由于畏惧、疼痛以及选择生辰八字等方面的原因而选择剖宫产分娩[6]。本研究结果显示,对照组与观察组在先兆子宫破裂及社会因素方面比较差异均有统计学意义(P<0.01)。子宫破裂是瘢痕子宫妊娠的一个非常严重的并发症,由瘢痕子宫所导致的子宫破裂达60%以上,是引起子宫破裂的重要因素[7]。本研究结果显示,先兆子宫破裂11例(10.68%)、子宫破裂4例(3.88%),子宫破裂发生率显著低于国内相关文献资料报道结果[8],究其原因:可能与前次剖宫产术式的选择存在一定的关系。产后出血是瘢痕子宫的另一个严重并发症,国内研究者[9]采用称重法对36例瘢痕子宫剖宫产分娩的产妇以及98例剖宫产分娩产妇在围术期出血量进行比较,结果显示,瘢痕子宫组术中出血量、术后2 h出血量以及术后24 h出血量均显著高于对照组(P<0.05),且瘢痕子宫组产后出血发生率显著高于对照组(P<0.05)。本研究主要选择阴道分娩与再次剖宫产术的相关指标进行对比分析,结果显示,两组住院时间及出血量比较差异均有统计学意义(P<0.01),两组盆腹腔粘连及产后发热方面的差异均有统计学意义(P<0.05或P<0.01),提示剖宫产术后瘢痕子宫足月分娩选择阴道分娩方式可行、有效,且安全性较高。
3.2对瘢痕子宫妊娠处理及并发症的预防策略近年来,由于社会因素以及医源性因素等方面的影响,剖宫产率呈现出逐年上升的发展趋势[10]。一方面,家长对独生子女自由娇惯,担心她们难以忍受自然分娩中所要承受的痛苦,担心难产以及分娩结局存在的不可预测性等;另一方面,部分产科医师对阴道分娩产程的处理能力下降,对产程的观察以及难缠的识别与处理,特别是瘢痕子宫阴道分娩的风险性大大增加,加上考虑到医患之间的关系,所以产科医护工作人员为了避免经阴道分娩存在的风险性,一般推荐剖宫产,从而大大增加了医源性剖宫产率[11]。
瘢痕子宫在妊娠分娩方式的选择方面,绝大多数患者以及医师都倾向于直接选择剖宫产。本研究结果显示,社会因素剖宫产50例(48.54%),而对照组仅为13例(9.85%)。相关临床研究结果表明,采用B超能够对子宫下段前壁的具体结构进行观察。在膀胱适度充盈,无子宫收缩及宫内压力增大的条件下,子宫下段会变得非常薄,切口位置处肌层部分基本完全缺损,有液体积聚为子宫切口愈合较差;当子宫下段受羊水流动、胎动以及子宫收缩等方面的影响时,羊膜囊向子宫下段缺损的位置膨出。所以,对于产科医护工作者而言,应该严格掌握首次剖宫产的指征,按照患者的临床症状以及体征结合B超检查结果,来对瘢痕子宫再次妊娠时阴道试产的适应证进行判断,以鼓励无手术指征的瘢痕子宫阴道自然分娩,从而减少社会因素以及医源性因素而引起的剖宫产,最大程度地改善妊娠结局[12]。
综上所述,剖宫产术后瘢痕子宫足月分娩方式为阴道分娩可行、有效、安全;剖宫产术后瘢痕子宫影响妊娠结局的因素包括先兆子宫破裂及社会因素,应注意对这些因素进行控制,以改善妊娠结局。
参考文献
[1]刘正飞,孙琴,张丽,等.492例瘢痕子宫妊娠分娩结局临床分析[J].现代预防医学,2010,37(21):4056-4058.
[2]索淑一.瘢痕子宫分娩方式的98例临床探讨[J].世界最新医学信息文摘,2013,13(19):12-13.
[3]由春玲.瘢痕子宫948例分娩结局及相关因素分析[J].国际医药卫生导报,2012,18(18):2687-2689.
[4]侯兴华,高清梅,孙继芳,等.复方米非司酮终止10~14周瘢痕子宫妊娠的临床观察[J].国际医药卫生导报,2010,16(17):2125-2127.
[5]梁宏焕.瘢痕子宫284例妊娠分娩结局分析[J].临床合理用药杂志,2011,4(23):111-112.
[6]杨慧霞.应重视瘢痕子宫妊娠及其相关问题[J].中国实用妇科与产科杂志,2010,26(8):574-576.
[7]Makino S,Tanaka T,Itoh S,etal.Prospective comparison of delivery outcomes of vaginal birth after cesarean section versus laparoscopic myomectomy[J].Job stet Gynaecol Res,2008,34(6):952-956.
[8]马雨珊,李芬.瘢痕子宫105例妊娠分娩方式的探讨[J].中国妇幼健康研究杂志,2011,22(1):71-73.
[9]马莹.瘢痕子宫再次妊娠足月分娩方式选择[J].中国现代药物应用,2013,7(18):84-85.
[10]申恒春.剖宫产术后瘢痕子宫再次妊娠93例分娩方式探讨[J].实用妇产科杂志, 2013(3):234-236.
[11]康小红.瘢痕子宫再次妊娠的分娩方式临床研究[J].中国保健营养,2013, 23(2):583-584.
[12]吴文珍,陈武.瘢痕子宫再次妊娠分娩方式的临床研究[J].贵阳中医学院学报,2013, 34(1):138-139.
Analysis of the Influence Factors on Full-term Delivery Outcome of Scar Uterus after Cesarean SectionZENGRong-chun,LIAOYa-ling,RANGuang-qin.(DepartmentofGynecologyandObstetrics,People′sHospitalofShizhuCounty,Shizhu409199,China)
Abstract:ObjectiveTo explore the choice of full-term delivery way with scar uterus after cesarean section and the influencing factors on the pregnancy outcome.MethodsDuring Nov. 2010 and Nov. 2013 in Chongqing Shizhu People′s Hospital,103 full-term pregnant women with scar uterus after cesarean section were included as observation group,including 45 cases of vaginal delivery,58 cases of cesarean section again.Other normal full-term pregnant women during the same period were included as control group.The clinical effect of vaginal delivery and cesarean section again group and the scar uterus influence on pregnancy outcome were compared and analyzed.ResultsThe hospitalization time and blood loss of cesarean section again and vaginal delivery group had statistically significant difference(P<0.01).The basin celiac adhesion and postpartum fever differences had statistically significant difference(P<0.05 or P<0.01).Multivariate Logistic regression analysis showed the influencing factors of pregnancy outcomes of cesarean section scar uterus were:threatened uterine rupture,and social factors.ConclusionThere are multiple factors affecting pregnancy outcome of patients with scar uterus after cesarean section,which should be controlled to improve the pregnancy outcome.
Key words:Cesarean section; Vaginal delivery; Scar uterus; Full-term delivery; Influencing factors
收稿日期:2014-08-11修回日期:2015-01-17编辑:伊姗
doi:10.3969/j.issn.1006-2084.2015.18.064
中图分类号:R719.82
文献标识码:A
文章编号:1006-2084(2015)18-3432-03
