成年人1型糖尿病酮症酸中毒治疗中电解质变化特点分析*
2015-03-04王兴洲张日东高鹏霞
王兴洲 张日东 石 敏 高鹏霞 张 红*
成年人1型糖尿病酮症酸中毒治疗中电解质变化特点分析*
王兴洲①张日东①石 敏①高鹏霞①张 红①*
目的:观察成年人1型糖尿病(T1DM)合并酮症酸中毒(DKA)治疗过程中的电解质变化特点并分析其临床意义。方法:回顾性分析34例T1DM合并DKA患者,记录治疗过程血气、电解质及肾功能等指标。结果:①治疗后血尿素氮、肌酐、尿酸、血糖以及血渗透压较治疗前降低,差异有统计学意义(t=5.607,t=3.572,t=6.640,t=17.817,t=7.284;P<0.05);②治疗过程中碳酸氢根增高,阴离子间隙、钾、镁及磷降低,差异有统计学意义(F=238.647,F=88.143,F=13.900,F=5.803,F=25.263;P<0.05);而钠、氯、钙的变化无统计学意义(F=1.858,F=1.527,F=2.164;P>0.05);③碳酸氢根及阴离子间隙在治疗前、治疗中及治疗后两两比较均有差异。钾、镁、磷在治疗中、治疗后分别与治疗前相比均有差异;而其在治疗中与治疗后相比无差异。结论:在治疗成年人T1DM合并DKA时应注重血电解质的监测和个体化评估,可有助于改善其预后。
1型糖尿病;糖尿病酮症酸中毒;电解质
[First-author's address]Department of Endocrinology, Nanjing Medical University Huai'an First People Hospital, Huai'an 223300, China.
糖尿病酮症酸中毒(diabetic ketoacidosis,DKA)是1型糖尿病(type 1 diabetes mellitus,T1DM)常见的急性并发症,科学的治疗对于改善DKA患者的预后非常重要,这依赖于正确认识其疾病演变过程[1-3]。目前,针对治疗DKA的研究多为关注高血糖和酮症酸中毒,而对于DKA治疗中相关电解质变化情况的研究报道较少。为此,本研究回顾性分析成年人T1DM合并DKA患者资料,观察其在小剂量普通胰岛素静脉滴注和补液治疗过程中电解质变化的特点,探讨关注电解质变化对于治疗DKA的临床指导意义。
1 资料与方法
1.1 一般资料
选取2011年1月至2014年12月在南京医科大学附属淮安第一医院住院的34例成年T1DM合并DKA患者资料。其中男性13例,女性21例;平均年龄为(29.9±12.7)岁;病程为(51.4±45.4)月;糖化血红蛋白(12.4±2.7)%;C肽(59.1±50.3)pmol/L。
1.2 纳入与排除标准
(1)纳入标准:根据1999年世界卫生组织(WHO)诊断标准,结合起病特点、C肽、胰岛自身抗体、血气及酮体确诊T1DM合并DKA并成功救治的患者。
(2)排除标准:①2型糖尿病、妊娠期糖尿病、特殊类型糖尿病;②乳酸酸中毒、高血糖高渗状态;③休克、昏迷;④创伤、急性胰腺炎、严重心脑血管疾病;⑤肝、肾功能不可逆性衰竭;⑥院前已经过治疗干预者。
1.3 治疗方法
所有T1DM合并DKA患者均采取持续静脉滴注小剂量普通胰岛素(0.1 U•kg-1•h-1)的治疗方法。根据患者的血压、心率、尿量及周围循环情况决定输液量和速度,补液速度先快后慢,在24 h内补足估算的补液量,于最初8~12 h内输入50%的液体。在治疗前已有低钾血症时立即补钾;使用胰岛素及补液治疗后若尿量正常,血钾<5.3 mmol/L即进行静脉补钾;当血钾≥3.5 mmol/L时应用胰岛素,以免发生心律失常、心脏骤停和呼吸衰竭;血钾>5.3 mmol/L时暂缓补钾,此时需每2 h监测1次血钾水平[4]。当动脉血pH值≤6.9时适当补碱,直到pH值上升至>7.0。
1.4 观察指标
将T1DM合并DKA患者治疗全程分为治疗前、治疗中和治疗后。以持续静脉滴注胰岛素直至达到代谢稳态、碳酸氢根稳定>20.0 mmol/L定义为治疗后,此时患者症状好转,可以进食,改用皮下注射普通胰岛素联合中长效胰岛素治疗;将患者治疗前距离治疗后的时间中点定义为治疗中。观察患者在治疗前、治疗中和治疗后相应的血气、生化、糖化血红蛋白及C肽等项指标。计算阴离子间隙和血渗透压采用公式1和公式2:

1.5 统计学方法
应用SPSS 17.0统计软件进行分析,计量资料用均数±标准差(x-±s)表示,两组间均数比较采用配对t检验;多组间均数比较采用单因素方差分析,组间进一步两两比较采用SNK检验,以P<0.05为差异有统计学意义。
2 结果
2.1 治疗前、后肾功能等指标的变化
患者治疗后血尿素氮、肌酐、尿酸、血糖及血渗透压较治疗前明显降低,其差异有统计学意义(t=5.607,t=3.572,t=6.640,t=17.817,t=7.284;P<0.05),见表1。
2.2 治疗过程中血电解质及阴离子间隙的变化
患者治疗过程中碳酸氢根增高,阴离子间隙、钾、镁、磷降低(F=238.647,F=88.143,F=13.900,F=5.808,F=25.263;P<0.05);进行SNK检验,碳酸氢根及阴离子间隙在治疗前、中、后两两之间的比较均有差异;钾、镁、磷在治疗中、治疗后分别与治疗前相比均有差异;而钠、氯、钙的变化无统计学意义(F=1.858,F=1.527,F=2.164;P>0.05),见表2、表3。

表1 患者治疗前后肾功能、血糖及血渗透压比较(x-±s)

表2 患者治疗过程中碳酸氢根、阴离子间隙、钾、镁、磷的比较(x-±s)(mmol/L)
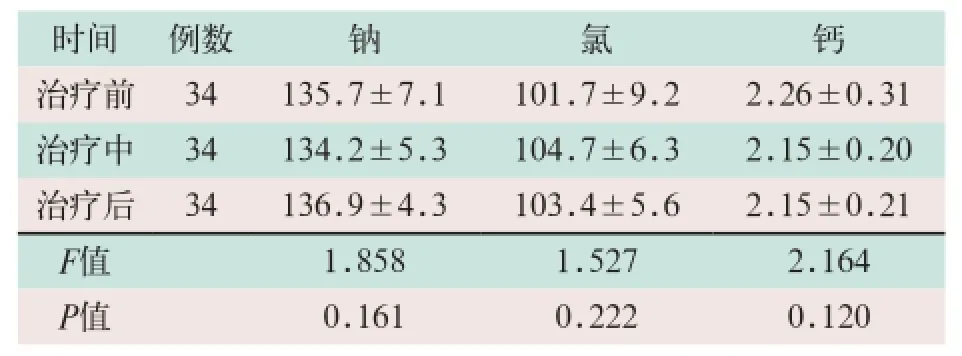
表3 患者治疗过程中钠、氯和钙的比较(x-±s)(mmol/L)
3 讨论
T1DM合并DKA患者分解代谢增强,渗透性利尿引起失水,可有肾前性氮质血症伴有机酸排泄障碍。本研究在小剂量普通胰岛素静滴及补液治疗方案下,可有效改善T1DM合并DKA患者血糖、酸中毒、血渗透压以及肾灌注。DKA时总体钠减少,高血糖驱使细胞内水外流,有降低血钠的倾向,而渗透性利尿又有升高血钠的倾向,故DKA血钠水平反映的是前述作用的综合影响。本研究中患者血钠、氯的变化无统计学意义,反映出在DKA一般补充生理盐水即可满足维持血钠平衡的需要。有研究发现林格氏液在DKA治疗中并无更多获益[5]。
T1DM合并DKA患者失水时肾排磷减少致血磷增高,可继发低钙血症;糖尿病易并发的低镁血症也是降低血钙的因素,可致甲状旁腺激素释放减少或作用抵抗[6]。有研究报道,DKA并发严重高血钙可达15 mg/ L(3.75 mmol/L),代谢性酸中毒和胰岛素缺乏可促进骨吸收,胰岛素样生长因子-1减少、总体磷减少及失水等均为引起血钙增高的因素[7-8]。本研究中钙的变化无统计学意义,可能存在前述因素的综合影响,反映通常情况下DKA患者治疗中尚不需对血钙进行特殊干预。
本研究显示,成年人T1DM合并DKA患者的碳酸氢根、阴离子间隙在治疗前、治疗中和治疗后三个时间点之间的变化均有意义,提示在DKA稳定之前,监测碳酸氢根与阴离子间隙对于观察病情是有价值的指标,由于酮症在高血糖缓解后仍可存在,有研究认为阴离子间隙是更好的监测指标[9-11]。由于DKA可致组织缺氧、低钾血症和心脏损害,对于T1DM合并DKA患者不主张通过常规补充碳酸氢盐过快纠正酸中毒,但在严重酸中毒时建议补充,这也是本研究的治疗方案[12]。
本研究显示,酸中毒的平稳时间需要(2.3±1.1) d,在此时间范围的前半部分血钾变化较快。胰岛素缺乏、血渗透压增高以及酸中毒可使T1DM合并DKA患者的初始血钾在总体钾减少的情况下仍可增高。T1DM合并DKA患者治疗后钾进入细胞内以及经肾排出增加,血钾快速变化,故主张在治疗最初的5 h内每1~2 h监测血钾。补钾原则已在研究方法中叙述,有主张补钾量的1/3可通过磷酸钾补充,预防低磷血症。
有研究显示,磷变化类似钾,虽然总体磷减少是糖尿病控制不良的一个特征,但一般无临床表现[10]。DKA时渗透性利尿导致总体磷丢失,但胰岛素缺乏、高血糖、酸中毒和血渗透压增高驱使磷由细胞内转出,因此在DKA血磷可以正常或增高。胰岛素在正常个体仅能轻度降低血磷,但在DKA总体磷已经减少的背景下胰岛素治疗可使严重低磷血症的风险增加[13]。胰岛素治疗后葡萄糖利用增加,磷进入骨骼肌和肝细胞,但此时低磷血症一般认为无足轻重。目前,前瞻性研究尚未发现常规补磷对DKA的临床转归有特别的意义,未能证明补磷可以缩短DKA病程、减少胰岛素用量、改善高血糖以及减少病死率[14]。而补磷治疗尚存在低血钙和低血镁的不良反应。在血磷<0.32 mmol/L(1.0 mg/dL)时或存在心功能不全、肌无力、呼吸衰竭及溶血性贫血时,需要谨慎补磷,此时需密切监测补磷的不良反应[9-10,15]。
本研究表明,在治疗过程中出现镁降低,事实上低镁血症是糖尿病常见的电解质紊乱,渗透性利尿是其主要原因[16]。胰岛素治疗可以使镁从细胞外向细胞内移动。镁摄入不足、肾小球高滤过、应用利尿剂均与糖尿病低镁血症的发生有关。DKA低镁血症的高发生率与低钾血症、低磷血症以及酸中毒引起的镁丢失有关[13]。镁参与多种酶促反应,与细胞膜离子通道和线粒体功能有关,低镁血症最具临床意义的是参与神经肌肉和心脏传导系统兴奋性。反之,低镁血症也可以继发低钾血症、低钙血症和低磷血症,进一步引起神经肌肉及心血管功能异常。目前,尚需更多的证据阐明镁在DKA中的确切意义[17-18]。
4 结语
本研究反映了成年人T1DM合并DKA患者治疗时电解质的变化情况,并探讨其诸多影响因素。在治疗DKA时注重血电解质的监测,尤其是碳酸氢根、阴离子间隙和早期血钾的监测,结合电解质做好个体化评估及治疗,有助于改善成年人T1DM合并DKA患者的预后。
[1]汪五洲,陈廷侠,张欣然.27例糖尿病酮症酸中毒回顾性分析[J].中华全科医学,2012,10(9):1362-1364.
[2]Westerberg DP.Diabetic ketoacidosis:evaluation and treatment[J].Am Fam Physician,2013,87(5):337-346.
[3]Jefferies CA,Nakhla M,Derraik JG,et al.Preventing Diabetic Ketoacidosis[J].Pediatr Clin North Am, 2015,62(4):857-871.
[4]Savage MW,Dhatariya KK,Kilvert A,et al. Joint British Diabetes Societies guideline for the management of diabetic ketoacidosis[J].Diabet Med,2011,28(5):508-515.
[5]Van Zyl DG,Rheeder P,Delport E.Fluid management in diabetic-acidosis-Ringer's lactate versus normal saline:a randomizedcontrolled trial[J].QJM,2012,105(4):337-343.
[6]Liamis G,Milionis HJ,Elisaf M.A review of drug-induced hypocalcemia[J].J Bone Miner Metab,2009,27(6):635-642.
[7]Makaya T,Chatterjee S,Arundel P,et al.Severe hypercalcemia in diabetic ketoacidosis:a case report[J].Diabetes Care,2013,36(4):e44.
[8]Topaloglu AK,Yildizdas D,Yilmaz HL,et al. Bone calcium changes during diabetic ketoacidosis:a comparison with lactic acidosis due to volume depletion[J].Bone,2005,37(1):122-127.
[9]Chaithongdi N,Subauste JS,Koch CA,et al. Diagnosis and management of hyperglycemic emergencies[J].Hormones,2011,10(4):250-260.
[10]Kitabchi AE,Umpierrez GE,Murphy MB,et al. Hyperglycemic crises in diabetes[J].Diabetes Care,2004,27:S94-102.
[11]Rosival V.Use of bicarbonate in the management of diabetic ketoacidosis[J].Pediatr Emerg Care, 2013,29(10):1152.
[12]宁光,周智广,王卫庆,等.内分泌内科学[M].2版.北京:人民卫生出版社,2014:287.
[13]Liamis G,Milionis HJ,Elisaf M.Medicationinduced hypophosphatemia:a review[J].QJM, 2010,103(7):449-459.
[14]Kitabchi AE,Umpierrez GE,Fisher JN,et al. Thirty years of personal experience in hyperglycemic crises:diabetic ketoacidosis and hyperglycemic hyperosmolar state[J].J Clin Endocrinol Metab,2008,93(5):1541-1552.
[15]Evans KJ,Thompson J,Spratt SE,et al.The implementation and evaluation of an evidencebased protocol to treat diabetic ketoacidosis:a quality improvement study[J].Adv Emerg Nurs J,2014,36(2):189-198.
[16]Liamis G,Liberopoulos E,Alexandridis G,et al. Hypomagnesemia in a department of internal medicine[J].Magnes Res,2012,25(4):149-158.
[17]Sakaguchi Y,Shoji T,Hayashi T,et al. Hypomagnesemia in type 2 diabetic nephropathy:a novel predictor of end-stage renal disease[J]. Diabetes Care,2012,35(7):1591-1597.
[18]Liamis G,Liberopoulos E,Barkas F,et al. Diabetes mellitus and electrolyte disorders[J]. World J Clin Cases,2014,2(10):488-496.
Characteristic analysis on electrolyte changes during treatment of adult type 1 diabetic ketoacidosis/
WANG Xing-zhou, ZHANG Ri-dong, SHI Min, et al//
China Medical Equipment,2015,12(12):4-7.
Objective:To observe the characteristics of electrolyte changes during treatment of adult type 1 diabetic ketoacidosis and investigate the clinical significance.Methods:Retrospective analysis was done in 34 cases of type 1 diabetic ketoacidosis. Blood gases, electrolytes, renal function and other data during treatment were recorded.Results:(1)Levels of blood urea nitrogen, creatinine, uric acid, blood glucose and osmolality after treatment were lower than those before treatment(t=5.607, t=3.572, t=6.640, t=17.817, t=7.284; P<0.05). (2)Level of bicarbonate increased and levels of anion gap, potassium, magnesium, phosphate decreased during treatment(F=238.647, F=88.143, F=13.900, F=5.803, F=25.263; P<0.05), whereas the changes of sodium, chlorine and calcium had no statistic significance(F=1.858, F=1.527, F=2.164; P<0.05). (3)Bicarbonate and anion gap levels were significantly different between any two detected time points. Levels of potassium, magnesium and phosphate were significantly different in and after treatment compared respectively with those before treatment, whereas their levels were not significantly different in the treatment compared with those after treatment.Conclusion:Focusing on monitoring of blood electrolytes and making individual assessment during treatment of diabetic ketoacidosis may help to improve the prognosis.
Type 1 diabetes mellitus; Diabetic ketoacidosis; Electrolyte
10.3969/J.ISSN.1672-8270.2015.12.002
1672-8270(2015)12-0004-04
R587.2
A

2015-09-30
国家自然科学基金(81200595)“肾脏GLP-1受体信号通路调节TGF-β1改善糖尿病肾病机制的研究”
①南京医科大学附属淮安第一医院内分泌科 江苏 淮安 223300
*通讯作者:zhh79318@163.com
王兴洲,男,(1978- ),硕士,主治医师。南京医科大学附属淮安第一医院内分泌科,从事内分泌及代谢病研究。
