高危HPV检测联合TCT在宫颈癌筛查中的应用
2015-02-06臧元怡
臧元怡
(江苏省无锡市妇幼保健院,江苏 无锡 214002)
高危HPV检测联合TCT在宫颈癌筛查中的应用
臧元怡
(江苏省无锡市妇幼保健院,江苏 无锡 214002)
目的 评价高危型人乳头瘤病毒(HR-HPV)检测联合宫颈液基细胞学检查(TCT)在宫颈癌和癌前病变筛查中的应用价值。方法 对2 140例门诊宫颈标本同时行HR-HPV检测和TCT检查,以阴道镜活检病理组织学结果作为确诊金标准,对检测结果进行分析。结果 TCT诊断阳性率32.29%,CIN Ⅰ~Ⅲ级及SCC组TCT阳性率均显著高于正常或炎症组(P<0.01)。 CIN Ⅰ~Ⅲ级及SCC组HR-HPV多重感染均显著高于正常或炎症组(P<0.05),且CIN Ⅰ~Ⅲ级及SCC组HR-HPV感染与正常或炎症组比较HR-HPV检出阳性率差异均有统计学意义(P均<0.01)。HR-HPV DNA检测与TCT两种方法联合检测灵敏度(95.64%),正确诊断指数(0.72)、阳性预测值(43.07%)及阴性预测值(98.75%)与单独检查比较均有不同程度的提高(P均<0.05)。结论 HR-HPV感染是宫颈癌的危险因素,TCT和HR-HPV DNA检测是目前常用的筛查方法,HR-HPV检测联合TCT对宫颈癌筛查,对病情、临床处理、患者顾虑和临床治疗等都具有重要的意义。
人乳头瘤病毒;液基细胞学;宫颈癌;癌前病变筛查
子宫颈癌是妇科常见恶性肿瘤之一,目前宫颈癌前病变的筛查仍是降低宫颈癌发病率的关键。研究表明,人乳头瘤病毒(human papilloma virus,HPV)感染,尤其高危型HPV(HR-HPV)感染是导致宫颈癌及其癌前病变的重要因素[1]。近年随着液基薄层细胞学检测(TCT)和HPV检测技术的成熟和推广,TCT和HR-HPV检测对提高宫颈癌的早期诊断率发挥了重要作用,并逐渐成为该病必不可少的筛查方法[2-3]。本研究采用TCT、HR-HPV和电子阴道镜对我院妇保门诊2 140例患者进行检查并分析结果,以探讨TCT联合高危HPV检测在宫颈癌筛查中的应用价值。
1 临床资料
1.1一般资料 选择我院妇保门诊就诊的2 140例妇科患者,年龄25~57(31.2±6.2)岁;其中肉眼可见宫颈糜烂(宫颈上皮异位)者190例,均出现外阴瘙痒、分泌物增多或接触性出血。患者均有性生活史,首次接受筛查,知情同意,排除伴有急性生殖道炎症,宫颈锥切与子宫切除病史及盆腔放射治疗史患者。
1.2 方法 对所有患者同时行TCT 和HR-HPV检测,对检查结果阳性的病例均通过电子阴道镜下行病理活检,以宫颈病理学所得到的诊断结果为判别标准。
1.2.1 宫颈液基细胞学检查(TCT)
受检者在检查前24 h内禁止性生活、阴道冲洗和阴道内用药。采用美国新柏氏Thinprep 2000液基细胞学制片检查技术(TCT薄层法),依照TBS细胞学分级系统分为无上皮内病变或恶性病变(NILM),无明确诊断意义的不典型鳞状细胞(ASCUS),不能排除高级别鳞状上皮内病变不典型鳞状细胞(ASCUS-H)[4],低度鳞状上皮内病变(LSIL)和高度鳞状上皮内病变(HSIL),鳞状细胞癌(SCC),腺上皮不正常包括不典型腺上皮细胞(AGC)和腺癌(AC)[5]。TCT诊断为无明确诊断意义的不典型鳞状细胞(ASCUS)及以上者为阳性,宫颈高度病变标准为LSIL及以上[6]。根据TBS系统,LSIL包括HPV感染引起的细胞病理改变和宫颈上皮内瘤变1级(CIN Ⅰ),HSIL包括CIN Ⅱ级和CIN Ⅲ级[7]。
1.2.2 高危型人乳头瘤病毒(HR-HPV DNA)检测
标本采集均采用一次性取样器,采用HPV DNAⅡ代杂交捕获法试验(HC-2) 检测13种HR-HPV DNA(16,18,31,33,35,39,45,51,52,56,58,59,68)。依据标本的荧光光度值与阳性定标的比值判定结果,HPV-DNA≥1.0 pg/mL定为检测阳性[8]。扩增目的基因片段,结合基因芯片对HPV进行分型检测,样品广谱扩增杂交显色后,以各型别信号位置灰度值与背景灰度值差>4,判断为阳性。
1.2.3 病理组织学检查
针对TCT和HPV阳性者行阴道镜活检,未见明显异常者常规行3,6,9及12多点活检及宫颈管搔刮术,送组织病理学检查。根据病变的严重程度划分为慢性宫颈炎,宫颈湿疣,宫颈上皮内瘤变(CIN Ⅰ级,CIN Ⅱ级,CIN Ⅲ级),宫颈癌。CIN Ⅰ级及以上为阳性。
1.3 观察项目
记录HR-HPV、TCT及组织病理学结果,计算其诊断价值指标。灵敏度=真阳性/(真阳性+假阴性)×100%;特异度=真阴性/(真阴性+假阳性)×100%;正确诊断指数=(灵敏度 +特异度)-1;阴性预测值=真阴性/(真阴性+假阴性)×100%;阳性预测值= 真阳性/(真阳性+假阳性)×100%。联合应用时有任一种方法检查结果为阳性即判断为阳性,两种方法均显示阴性可判断为阴性。
1.4 统计学方法 采用SPSS 13.00软件进行数据的处理和统计分析。计数资料行2检验。P<0.05为差异有统计学意义。
2 结 果
2.1TCT与组织病理学检查结果
2140例受检者组织病理学结果:正常或炎症1 864例,CIN Ⅰ级132例,CIN Ⅱ级86例,CIN Ⅲ级45例,SCC 13例。TCT诊断结果:NILM 1 449例(67.71%),ASCUS 348例(16.26%),ASCUS-H 85例(3.97),LSIL 169例(7.90%),HSIL 76例(3.55%),SCC细胞13例(0.61%),TCT诊断阳性率32.29%。其中CIN Ⅰ~Ⅲ型及SCC组TCT阳性率均显著高于正常或炎症组(P<0.01)。见表1。
2.2 HR-HPV检测与组织病理学检查结果 2140例受检者HR-HPV检测单一型HPV感染404例(18.88%),HR-HPV多重感染262例(12.24%),阳性率31.12%。CIN Ⅰ~Ⅲ级及SCC组的高危型HPV感染均显著高于正常或炎症组(P<0.05),并且CIN Ⅰ~Ⅲ级及SCC组HR-HPV多重感染与正常或炎症组HR-HPV检出阳性率比较(P均<0.01)。见表2。
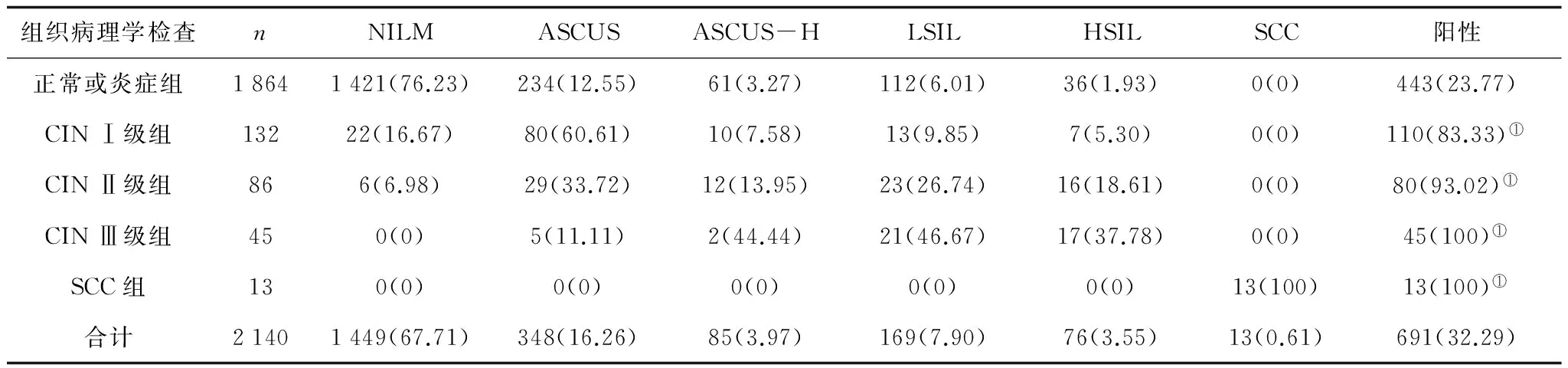
表1 组织病理学检查结果与TCT检测结果比较 例(%)
注:①与正常或炎症组比较,P<0.01。
2.3 HR-HPV DNA检测联合TCT对宫颈高度病变的诊断价值 HR-HPV DNA检测联合TCT敏感度、正确诊断指数、阳性预测值及阴性预测值与单独检查比较均有显著提高(P均<0.05)。见表3。
3 讨 论
宫颈癌为女性生殖系统最常见的恶性肿瘤,发病率仅次于乳腺癌,HR-HPV感染是其根本性致病因子。宫颈癌的发病、发展过程长,从CIN发展到最终的宫颈癌需要10~15年[9],若能在早期阶段得到治疗,就能预防宫颈癌的发生,经早期诊断、早期治疗,其5年治愈率为80%~90%[10]。但是由于宫颈癌早期症状特异性低,患者容易忽略,因此通过宫颈癌筛查提早发现异常细胞就显得尤为重要。目前采用TCT或HPV检测等方法筛查宫颈癌,以便更早准确诊断和及时治疗,明显降低宫颈癌的发生率及病死率。临床上应用较为常用的宫颈癌筛查方法为TCT及HR-HPV DNA检查。
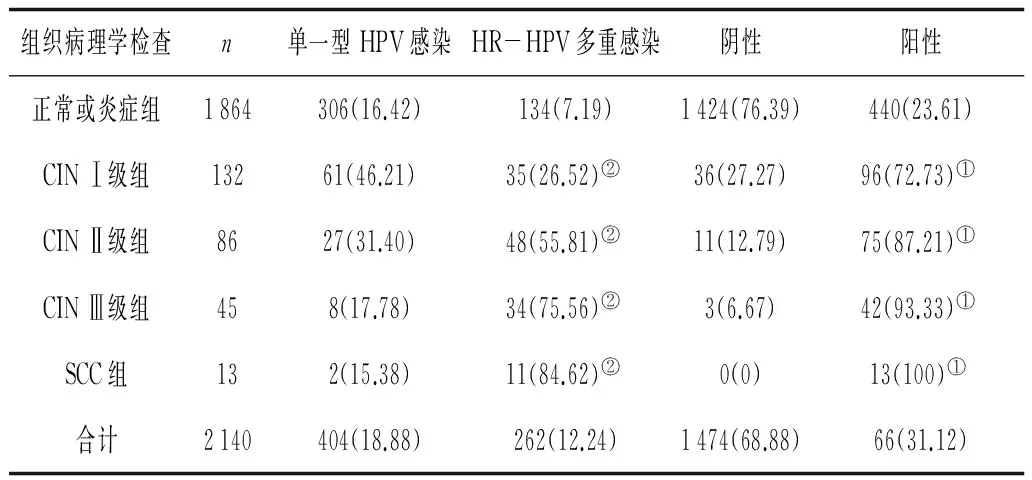
表2 组织病理学检查与HR-HPV检测结果比较 例(%)
注:①与正常或炎症组比较,P<0.01;②与正常或炎症组比较,P<0.05。
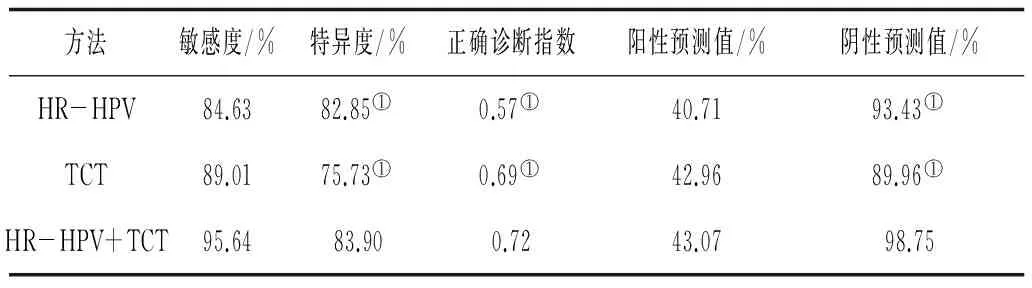
表3 HR-HPV DNA检测、TCT及联合对宫颈高度病变的诊断价值比较
注:①与HR-HPV+TCT比较,P<0.05。
美国FDA认为TCT检测具有较高敏感度和特异性,其改善了细胞学制片质量,提高了LSIL、HSIL的检出率,主要与其标本的采集、玻片的制备过程有关,同时可发现部分癌前病变和微生物感染。与HR-HPV DNA检测比较具有较好的敏感度与正确诊断指数。一般来说TCT诊断与组织病理学检查诊断宫颈病变程度有相当好的一致性,并随着细胞学病变程度的增高而增高。本资料中TCT与病理组织结果对比,CIN Ⅰ~Ⅲ级及SCC病变具有较高阳性率,可见细胞学级别越高,TCT筛查假阳性率越低,筛查意义越大。但由于TCT检查受制片质量和阅片者技术等限制,也会出现一定程度的假阳性,ASCUS患者比较明显,这类涂片多为血液多、黏液多的标本,染色过深或鳞状细胞数量少,少数为用药期间细胞学改变。所以TCT取样需注意:尽量错过经期,取材前24 h内不用药、不冲洗、不过性生活、不做妇科检查,不用润滑剂(润滑剂会影响标本的后期制备效果);妊娠期妇女应在妊娠中期取样;接受激素替代治疗不影响筛查;分泌物较多先用棉签轻轻擦拭干净;取材时宫颈明显出血,停止;3个月内不重复取材,防止假阴性。 由于TCT检查会出现一定的假阳性率,为了提高筛查的准确性,减少有创的阴道镜病理检测,有必要将HPV列入宫颈防癌的筛查工作中。HR-HPV持续感染是宫颈癌的危险因素,是病变演变为宫颈癌的必要条件,同时HPV检测也可分流ASCUS患者。HC2是目前唯一被FDA批准的宫颈癌筛查HPV检测法,具有敏感度高、阴性预测值高的特点。本组资料中HR-HPV DNA检查结果大于CIN Ⅰ级患者中,HR-HPV检查阳性率均高于正常及炎症组,并随CIN Ⅰ级到SCC各阶段,HR-HPV感染由单一型别感染趋向多重感染。
TCT与HR-HPV检测都能发现早期宫颈病变,其中TCT只能筛查出已发生细胞学改变的宫颈病变,不能筛查高风险女性,HR-HPV只能明确HR-HPV感染,却无法判断是否存在宫颈病变。国内研究表明HR-HPV检测对筛查CIN Ⅰ级、CIN Ⅱ级和早期宫颈癌敏感度较高,能够把高风险人群筛查出来,缩短随访时间,全面预防宫颈恶性病变的发生。因此主张在对宫颈病变的筛查中,应同时进行HPV和TCT检测[11]。
TCT和HR-HPV联合检测提高了筛查灵敏度,本研究中,TCT的灵敏度明显低于联合检测,提示单纯HPV感染引起的早期CIN并不一定伴随细胞学的改变;且TCT的阴性预测值明显低于联合检测,漏诊率极低。对于TCT与HR-HPV均阳性者,立即行阴道镜下病理组织学检查,可早发现,早治疗;TCT阳性而HR-HPV阴性者,应定期随访,或直接行病理组织学检查,以病理组织学为金标准,排除假阳性。
综上所述,宫颈癌及宫颈癌前病变是可以预防、可以早期发现并治疗的,所以进行筛查依然很重要。高危型HPV感染是宫颈癌的危险因素,TCT和HR-HPV DNA检测是目前常用的筛查方法,联合高危型HPV检测与TCT对宫颈癌的筛查,对病情、临床处理、患者顾虑和临床治疗等都具有重要的意义。
[1] 贺红英,李力,宋红林,等. 影响中晚期宫颈癌同步放化疗疗效的临床病理因素分析[J]. 中国实用妇科与产科杂志,2009,25(3):210-212
[2] 赵银铃,耿晓星. 高危HPV检测在宫颈癌筛查防治及判断预后中的意义[J]. 实用肿瘤学杂志,2008,22(5):497-498
[3] 楼玲芳. 液基薄层细胞学检测和高危型人乳头状瘤病毒检测在宫颈癌及癌前病变筛查和预后判断中的应用价值[J]. 中国医师进修杂志,2013,36(15):41-43
[4] 黎哲斌,魏换娣. TCT、HPV-PCR和阴道镜在宫颈癌疾病诊断中的应用研究[J]. 分子诊断与治疗杂志,2011,3(6):406-409
[5] 许晓红,解正新,马嵘,等. HPV高危型别检测联合细胞学检查对宫颈病变筛查的研究[J]. 中华实验和临床病毒学杂志,2011,25(4):299-300
[6] 王爱春,顾依群,王军,等. 2225例薄层液基细胞学检查异常病例与HC2 HPV-DNA检测及组织病理学诊断结果的比较[J]. 中华病理学杂志,2011,40(1):46-47
[7] 孔令华,金力,程雪梅,等. 高危型人乳头瘤病毒基因检测和液基细胞学在宫颈癌筛查中的联合应用[J]. 中国医刊,2012,47(5):48-49
[8] 徐凤娟,黄珊珊,程雪菊,等. 高危型HPV检测在不典型鳞状细胞分级诊疗中的作用[J]. 中国基层医药,2013,20(20):3047-3049
[9] 吴玉萍,王国平. 液基细胞学和HPV原位杂交检测及其联合应用在子宫颈癌筛查中的作用[J]. 临床与实验病理学杂志,2010,26(4):402-406
[10] Parkin DM,Bray F,Ferlay J,et al. Global cancer statistics,2002[J]. CA Cancer J Clin,2005,55(2):74-108
[11] 钱德英,岑坚敏,王丁,等. 高危型人乳头状瘤病毒 DNA 检测与细胞学联合检查对子宫颈癌前病变筛查的研究[J]. 中华妇产科杂志,2006,41(1):34-37
10.3969/j.issn.1008-8849.2015.11.015
R737.33
B
1008-8849(2015)11-1184-03
2014-06-05
