鼻窦黏液囊肿87例的临床特征及治疗分析
2014-11-01王莹关兵
王莹 关兵
鼻窦黏液囊肿是最常见的鼻窦囊肿,多发生于筛窦,其次为额窦,上颌窦较少,原发于蝶窦者极少。黏液囊肿增长缓慢,早期可无任何症状。若鼻窦骨壁有破坏,则发展迅速,视其扩展的方向不同而出现相应的临床症状[1-2]。随着影像学技术的发展及鼻内镜的广泛应用,鼻窦黏液囊肿的诊治水平有了显著提高。本文回顾分析2005年12月~2013年12月本科收治的87例鼻窦黏液囊肿的临床特征及治疗效果,报告如下。
1 资料与方法
1.1 资料 本组87例中,男性53例、女性34例;平均年龄45岁;病程1个月~9年。其中发生于蝶窦9例、筛窦14例、蝶-筛窦26例、额窦15例、额-筛窦9例、上颌窦14例。23例有鼻窦手术史,12例有鼻窦外伤史。首诊于神经内科50例(57.5%)、眼科20例(23.0%)、耳鼻喉科 17 例(19.5%)。
蝶窦黏液囊肿的主要症状为头痛(占72%),其他症状有眼球移位、复视、视力下降。筛窦黏液囊肿的主要症状为头痛和眼球移位(占78%),其他症状按发生率高低依次为视力下降、复视、溢泪、面部隆起、鼻塞。蝶-筛窦黏液囊肿主要表现为头痛(占85%)和眼球移位(占25%)。额窦黏液囊肿主要为头痛(占87%)、视力下降、眼球突出。额-筛窦黏液囊肿主要表现为头痛(占85%)、眼球移位(占79%)。上颌窦黏液囊肿多无症状,本组3例有头部持续钝痛、1例鼻塞、1例面部隆起。87例患者均进行了CT或磁共振成像(magnetic resonance imaging,MRI)检查。CT扫描显示:病变窦腔扩大、骨质变薄,肿物呈圆形,密度均匀,边缘光滑,邻近骨质有受压吸收现象。额窦、筛窦囊肿多见眶缘、额窦后壁缺损。MRI显示等T1、长T2信号影(图1),窦腔扩大,密度均匀,边缘光滑,能较清晰地显示囊肿与周围组织的关系。鼻内镜检查:表面覆有黏膜之肿块隆起于中鼻道15例、中鼻甲或筛泡移位11例,6例蝶窦黏液囊肿可见鼻咽顶壁向下突出,4例上颌窦黏液囊肿可见鼻腔外侧壁向内移位。
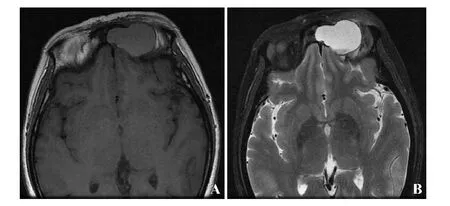
图1.鼻窦黏液囊肿CT扫描图像 A为等T1信号影,B为长T2信号影,可见左侧额窦黏液囊肿部分突向左侧眼眶,窦腔扩大,左侧眼球稍突出,增强后病变边缘轻度强化,内部无强化
1.2 方法 均采用全身麻醉。应用Karl Storz鼻内镜系统,直径4 mm、长18 cm、超广角0°、30°及 70°内镜。行鼻内镜手术。对于筛窦黏液囊肿(图2),在鼻内镜下切除钩突、筛泡,用筛窦钳及咬钳开放前后筛,暴露囊肿的同时切除部分囊肿壁,并尽可能开大,吸出囊液,尽量保留窦口周围黏膜及囊肿膜;对于蝶窦黏液囊肿(图3),先开放筛窦暴露蝶窦前壁,经蝶窦自然开口进入蝶窦,用咬骨钳向下、向内扩大蝶窦前壁开口,清除窦腔囊液;对于额窦黏液囊肿,切除钩突筛泡,彻底开放前筛、鼻丘及额周气房,切除部分囊肿壁,引流窦内容物,并将额窦底壁扩大,充分引流;对于上颌窦黏液囊肿(图4),切除钩突,暴露上颌窦自然口,切除部分囊壁,引流囊液。所有病例术后均用明胶海绵及凡士林纱条填塞鼻腔,术后第2天抽取纱条,并定期清理术腔。术后常规应用抗生素1周,术前伴视力下降者予以激素冲击治疗,视病情调整剂量。术后2周门诊清理术腔及窦口病变,保持引流通畅。以后依次隔1个月、2个月复诊,清理术腔,保证引流通畅。
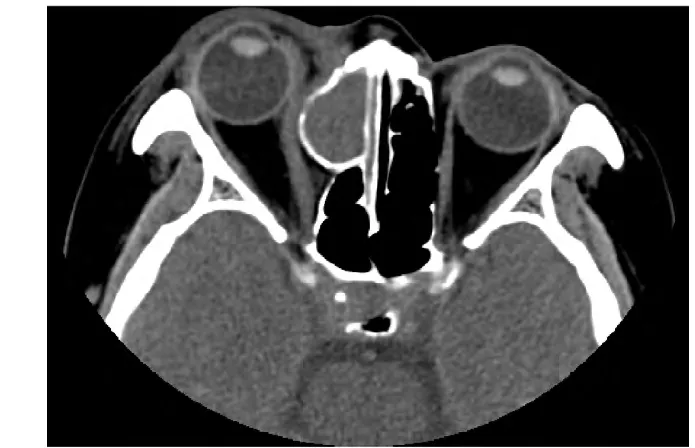
图2.眼眶CT可见右侧筛窦黏液囊肿致右眼内直肌受累、肿胀,右眼球突出
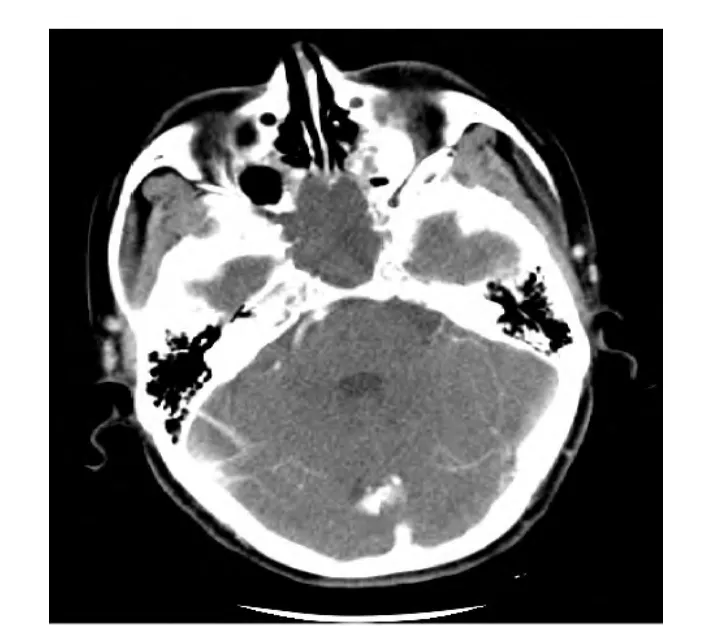
图3.鼻窦CT水平位可见蝶窦黏液囊肿侵占整个蝶窦腔,致窦腔扩大,窦壁局部吸收,边缘不整
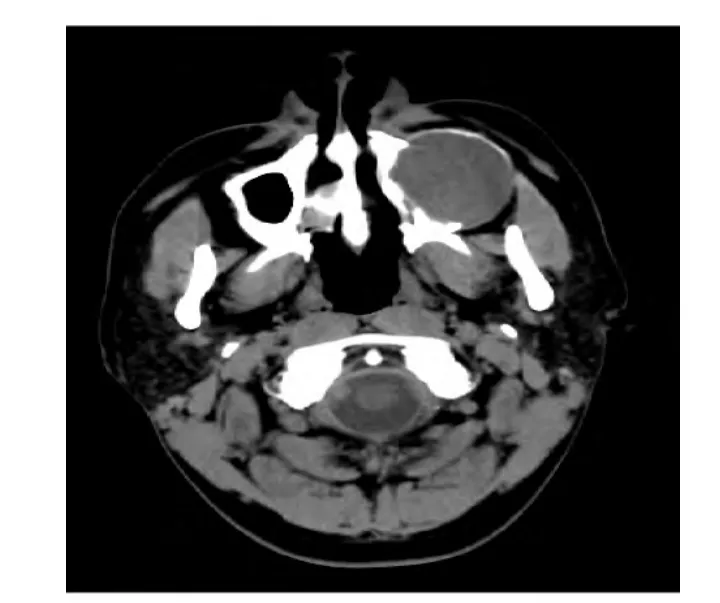
图4.鼻窦CT水平位可见左侧上颌窦黏液囊肿致窦壁受压变薄,病灶下缘压迫左侧上牙槽骨致其吸收、部分骨缺损
2 结果
术后病理证实黏液囊肿发生于蝶窦9例、筛窦14例、蝶-筛窦26例、额窦15例、额-筛窦9例、上颌窦14例。所有患者术后均未见严重并发症。随访0.5~1年,鼻内镜复查窦腔引流通畅,5例出现轻度头痛,门诊鼻内镜检查示窦口瘢痕缩窄,局部麻醉下行窦口扩大引流,术后随访1年,症状消失。
3 讨论
从20世纪80年代CT广泛应用于鼻窦疾病的检查开始,鼻窦黏液囊肿的患者检出率大大增加[3-4]。鼻窦黏液囊肿多发生于青年及中年人,多为单侧。发病原因尚不明确,多认为是由于鼻腔鼻窦病变、鼻部解剖异常、变态反应和鼻部术后等因素导致鼻窦自然开口完全阻塞,窦内分泌物潴留,逐渐形成黏液囊肿[1]。Morita等[5]认为,鼻窦黏液囊肿大多数是由于术后开口阻塞引起或继发于外伤,也可以是鼻窦的原发性疾病。本文讨论的病例中,发生于单侧鼻窦62例,其中左侧39例、右侧23例,另外25例为双侧。40%的患者无明显诱因,20%的患者有鼻息肉病史,26%有鼻窦手术史,14%有面部外伤骨折史。Obeso等[6]认为,外部径路的鼻窦手术史,可增高鼻窦黏液囊肿的发生率,而鼻内镜下手术则不会,外部径路的解剖结构改变较鼻内镜下手术范围更广,这可能是外部径路更能导致鼻窦黏液囊肿发生的原因。本组病例中23例患者有鼻窦手术史,其中5例为鼻内镜下操作,18例为外部径路,16例囊肿的发生部位与前次病变部位相同,14例术中发现窦口瘢痕性狭窄。故认为鼻窦手术引起的鼻部解剖结构改变,可导致鼻窦术后窦口狭窄,增加鼻窦黏液囊肿的发生率。在鼻窦手术过程中,应在尽可能清除病变的同时使鼻部解剖结构的损伤达到最小,尽量保留正常解剖结构,术后定期于门诊鼻内镜下进行复查,观察窦口情况,是否有瘢痕狭窄、粘连及闭锁,发现上述情况应及时开放窦口,可有效降低黏液囊肿的发生率。
鼻窦黏液囊肿是鼻窦的良性病变,早期可无明显症状。若窦内黏液长期潴留,可导致缓慢、渐进性的窦腔扩张,窦内压增高,骨质变薄或破坏,根据其发展方向不同而产生相应的症状,如头痛、鼻塞、面部疼痛、视力下降、复视、眼球移位和面部水肿[2]。由于鼻部症状不明显,故易误诊为其他疾病。由于头痛与眼部症状较常见,故患者常首诊于神经内科与眼科。早期头痛不明显,随着囊液蓄积,囊肿扩大压迫囊壁即开始出现头痛,如囊肿进一步扩张压迫前颅窝的额叶,则头痛加重。若囊肿压迫眼眶及眶内容物,可致眼球突出、视力下降、斜视、眼球运动障碍、复视等眼部症状[7]。
鼻窦黏液囊肿的常见发病部位为上颌窦、额窦和前组筛窦。后组筛窦和蝶窦黏液囊肿比较罕见,仅占所有鼻窦黏液囊肿的1%[8]。由于后组筛窦和蝶窦黏液囊肿接近第Ⅲ、Ⅳ、Ⅴ、Ⅵ脑神经和视神经,引起的主要症状为视力障碍和动眼神经功能障碍。额-筛窦囊肿引起的症状主要为眼球突出、移位,内眦部肿块,复视,眼内压增高或脉络膜褶皱,视力障碍虽然不常见,但若囊肿发展迅速也可发生[5]。囊肿内为黄绿色、棕褐色或淡黄色黏稠液体,有些囊肿内含胆固醇结晶。如有感染则变成脓肿,其破坏性更大,可引起较严重的眶内或颅内并发症,压迫眶尖可致失明、眼肌麻痹、眼部感觉障碍和疼痛等眶尖综合征的表现,严重者可引起脑脊液鼻漏、脑膜炎、脑脓肿、海绵窦血栓性静脉炎等,甚至出现恶心、呕吐及头痛等相应的脑神经受压症状[1]。本组病例中最常见的症状为头痛,其中50例首诊于神经内科(57.5%),部分患者以“偏头痛”治疗无效,后行CT检查示鼻窦占位,其中以蝶窦、筛窦和(或)额窦占位者明显,手术切除病变后头痛消失。因此对病因不明的头痛患者,在排除其他神经系统疾病后,应考虑行影像学检查以帮助明确诊断。20例因眼部症状首诊于眼科,3例患者因视力下降,以“视神经炎”予以激素治疗2周后视力无改善,后怀疑鼻窦病变而转入我科治疗。其中2例额-筛窦黏液囊肿患者,术前1个月发现视力下降,术中手术切除大部分囊壁引流囊液,术后予以营养神经、激素消肿等治疗,视力得到明显改善。结合术中所见及影像学检查分析为囊肿扩张压迫视神经管引起视神经管的骨壁开裂,囊肿压迫视神经引起视神经缺血、淤血。鼻窦黏液囊肿的诊断并不困难,多数患者可根据病史、临床症状、体征与影像学检查初步确立诊断,CT和MRI检查对协助鼻窦黏液囊肿的确诊有显著意义。临床上鼻窦黏液囊肿要注意与内眦部皮样囊肿、脑膜脑膨出、垂体肿瘤、脑膜瘤及颈动脉体瘤相鉴别。
鼻内镜下鼻窦切开引流治疗鼻窦黏液囊肿是安全可靠的,现研究普遍认为不必追求完全切除囊肿内壁,在彻底清除病变的同时,只需开放引流,保持窦腔的通畅和引流,尽量保留窦腔正常黏膜,能更好地恢复鼻窦黏膜纤毛的清除功能,有助于术后愈合[9-10]。对于蝶窦黏液囊肿更不宜刮除窦内黏膜,以免损伤颅底脑膜、视神经、颈内动脉等重要结构,只需扩大开口即可。对于囊肿已破坏周围骨壁者,常与周围组织如硬脑膜、大血管、眼眶等组织产生粘连,不宜强行剥离。一旦损伤,易致严重并发症。术后应保证窦口通畅引流,防止窦口狭窄、闭锁及瘢痕粘连,并应定期复查,是有效降低复发率的关键。本组病例中有3例蝶窦黏液囊肿患者,术后因未按要求定期复查,术后半年,又出现头痛,后予以门诊局部麻醉下扩大蝶窦口,并反复冲洗引流窦腔,随访1年,未见复发。
[1]黄选兆,汪吉宝,孔维佳.实用耳鼻咽喉头颈外科学[M].人民卫生出版社,2008:206-231.
[2]Nazar R,Naser A,Pardo J,et al.Endoscopic management of paranasal sinus mucoceles:experience with 46 patients[J].Acta Otorrinolaringol Esp,2011,62(5):363-366.
[3]Wurster CF,Levine TM,Sisson GA.Mucocele of the sphenoid sinus causing sudden onset of blindness[J].Otolaryngol Head Neck Surg,1986,94(2):257-259.
[4]Stankiewicz JA.Sphenoid sinus mucoceles[J].Arch Otolaryngol Head Neck Surg,1989,115(6):735-740.
[5]Morita S,Mizoguchi K,Iizuka K.Paranasal sinus mucoceles with visual disturbance[J].Auris Nasus Larynx,2010,37(6):708-712.
[6]Obeso S,Llorente JL,Pablo Rodrigo J,et al.Paranasal sinuses mucoceles.Our experience in 72 patients[J].Acta Otorrinolaringol Esp,2009,60(5):332-339.
[7]胡鹏,朱纲华,赖若沙,等.伴视力减退的鼻窦黏液囊肿的临床诊断与治疗[J].临床耳鼻咽喉头颈外科杂志,2011,25(5):217-219.
[8]Natvig K,Larsen TE.Mucocele of the paranasal sinuses:retrospective clinical and histological study[J].J Laryngol Otol,1978,92(12):1075-1082.
[9]Busaba NY,Salman SD.Ethmoid mucocele as a late complication of endoscopic ethmoidectomy[J].Otolaryngol Head Neck Surg,2003,128(4):517-522.
[10]田勇泉.耳鼻咽喉科学[M].7版.北京:人民卫生出版社,2004:108-110.
