失代偿期肝硬化患者急性肾损伤相关危险因素分析
2014-03-11吴小倩苏菲
吴小倩,苏菲
·肝硬化·
失代偿期肝硬化患者急性肾损伤相关危险因素分析
吴小倩,苏菲
目的探讨失代偿期肝硬化患者发生急性肾损伤的危险因素。方法收集254例失代偿期肝硬化伴有腹水患者的相关临床资料,以血肌酐高于正常参考值上限为标准,将研究对象分为急性肾损伤观察组和无急性肾损伤的对照组,回顾性分析入选病例基础临床资料和相关实验室指标,应用单因素和多因素分析统计学方法,分析失代偿期肝硬化发生急性肾损伤的相关危险因素。结果观察组患者肝性脑病发生率为50.4%,对照组为10.1%(P<0.01);观察组自发性细菌性腹膜炎和其他部位感染发生率分别为70.4%和32.6%,显著高于对照组的41.2%和19.3%(P<0.05);观察组血钠、血清总胆红素和白细胞计数水平分别为128 mmol/L、391.8 μmol/L和9.33× 109/L,均显著低于或高于对照组的136.8 mmol/L、51.58 μmol/L和3.9×109/L(P<0.05);观察组血浆凝血酶原活动度为(34.2±17.3)%,显著低于对照组的(52.1±16.1)%(P<0.01);Logistic回归分析结果提示肝性脑病、低血钠、总胆红素水平、血浆凝血酶原活动度、白细胞计数均为失代偿期肝硬化患者发生急性肾损伤的独立危险因素(P<0.05)。结论失代偿期肝硬化伴有肝性脑病、感染、低血钠、高胆红素血症和严重凝血功能障碍是发生急性肾损伤的高危人群。
肝硬化;急性肾损伤;危险因素;单因素分析;Logistic回归分析
急性肾损伤是失代偿期肝硬化患者严重并发症之一。一旦发生,预后极差,病死率高。因此,了解该并发症发生的危险因素,对于及早发现和积极防治急性肾损伤,提高患者生存率有重要的临床意义。本文对我科近3年间收治的失代偿期肝硬化发生急性肾损伤患者的相关临床资料进行了统计分析,以期发现发生急性肾损伤的相关危险因素,现报告如下。
1 资料与方法
1.1 病例来源选择2009年1月~2012年12月我科住院的失代偿期肝硬化患者254例,其中伴有急性肾损伤者135例。失代偿期肝硬化诊断标准符合2009年美国肝病学会发布的《成人肝硬化腹水诊疗指南》[1];失代偿期肝硬化并发急性肾损伤诊断标准为:两周内出现血肌酐升高超过正常参考值范围上限,或两周内出现血肌酐上升至超过基线水平的两倍以上[2]。排除合并有高血压、糖尿病、风湿免疫性疾病、伴有肾脏基础疾病、肝癌、有应用肾毒性药物史者。
1.2 检测指标使用罗氏MODULAR P800全自动生化分析仪及其配套试剂测定血生化指标;使用CA7000全自动凝血仪及其配套试剂测定凝血功能指标;使用Sysmex XE-2100细胞分析仪及配套试剂检测血常规。正常参考值范围:血清白蛋白35~45g/L,总胆红素5.1~19μmol/L,血钠137~147 mmol/L,血肌酐53~106μmol/L,血浆凝血酶原活动度(plasmaprothrombinactivity,PTA)70%~120%,白细胞计数3.5~9.5×109/L,血小板计数125~350×109/L。
1.3 统计方法应用SPSS 19.0软件系统建立数据库,对满足正态分布的计量资料以()表示,采用t检验。对非正态分布的两组资料比较采用非参数统计,采用Mann-Whitney Z检验,采用中位数表示。白蛋白及PTA为正态分布,采用t检验,血钠水平、总胆红素水平、白细胞计数及血小板计数为非正态分布,采用Z检验。上消化道出血、肝性脑病、自发性细菌性腹膜炎(spontaneous bacterial peritonitis,SBP)、其他部位感染为计数资料,采用x2检验。对上述统计结果有统计学意义的变量采用Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 一般资料在本组纳入的135例失代偿期肝硬化并发急性肾损伤患者中,男性108例,女性27例;年龄19~86岁,平均年龄(51.2±13.5)岁。肝硬化病因包括:乙型肝炎88例,丙型肝炎1例,酒精性肝炎5例,乙型肝炎合并酒精性肝炎26例,原发性胆汁性肝硬化5例,肝豆状核变性3例,病因不明7例。肝硬化病程为(3.0±4.1)年。在纳入的119例失代偿期肝硬化患者中,男93例,女26例;年龄21~79岁,平均年龄(51.3±12.7)岁。肝硬化病因包括:乙型肝炎92例,丙型肝炎3例,酒精性肝炎7例,乙型肝炎合并酒精性肝炎11例,原发性胆汁性肝硬化1例,血吸虫性肝炎1例,病因不明4例。肝硬化病程(3.1±3.1)年。
2.2 两组患者常见并发症的比较失代偿期肝硬化患者常见并发症除肝肾综合征以外,还包括上消化道出血、肝性脑病、SBP以及其它部位感染等,并因此加重病情。本组资料显示两组患者肝性脑病、SBP、其他部位感染比较,有统计学差异(P<0.01,或P<0.05,表1)。
2.3 两组患者相关实验室指标的比较严重肝功能失代偿的主要表现为低蛋白血症、不同程度的黄疸、凝血酶原活动度下降、低钠血症,继发感染者白细胞总数或中性粒细胞数增加。本研究发现除低蛋白血症以外,伴有急性肾损伤患者往往出现高胆红素血症,血浆凝血酶原活动度差,低血钠、白细胞总数升高更多见(P<0.01,表2)。

表1 两组患者并发症(%)的比较
表2 两组患者相关实验室指标〔(),中位数〕的比较

表2 两组患者相关实验室指标〔(),中位数〕的比较
①P<0.01
白蛋白(g/L)PTA(%)血钠(mmol/L)总胆红素(μmol/L)白细胞计数(×109/L)血小板计数(×109/L)肾损伤28.3±5.634.2±17.3①128①391.8①9.3①79肝硬化29.6±6.252.1±16.1136.851.53.961
2.4 两组患者其他因素的比较比较发现两组患者性别、年龄和肝硬化病程无统计学差异(P>0.05,资料未列出)。
2.5 失代偿期肝硬化患者发生急性肾损伤的相关危险因素分析剔出引起急性肾损伤无关的指标变量,以肝性脑病、SBP、血钠水平、胆红素水平、凝血酶原活动度、白细胞计数为协变量,以急性肾损伤为因变量进行Logistic回归分析,结果提示出现肝性脑病、白细胞计数增加、低血钠、高胆红素水平、低凝血酶原活动度可能是影响急性肾损伤发生的独立危险因素(P<0.01,或P<0.05,表3)。
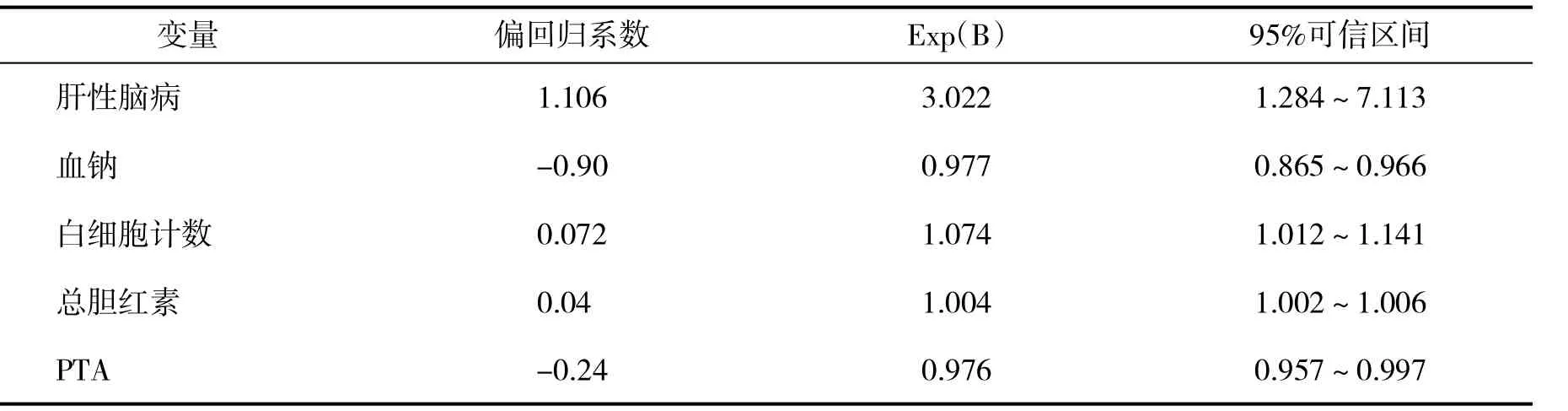
表3 与急性肾损伤发生相关的危险因素的Logistic回归分析
2.6 临床转归在本组135例失代偿期肝硬化合并急性肾损伤患者中,死亡33例(24.4%),在119例失代偿期肝硬化患者中,死亡2例(1.7%,P<0.01)。
3 讨论
失代偿期肝硬化患者发生急性肾损伤的主要诱因为肝肾综合征,其发病机制为门静脉血流阻力增加,血管舒张因子合成增多,动脉血管阻力下降。当心输出量的增加不能代偿体循环不足就会导致有效动脉血容量的不足[3]。有效血容量不足促使交感神经系统和肾素-血管紧张素-醛固酮系统的激活,导致肾血管收缩,使肾脏血流量减少。肾脏血管自动调节造成肾脏血流灌注不足,肾脏合成半胱氨酰白三烯、血栓素A2和内皮素-1等增加,使肾脏动脉血管收缩加重肾脏缺血,肾小球滤过率减少,发生急性肾损伤[4~6]。
失代偿期肝硬化患者一旦出现急性肾损伤,预后极差,病死率高。因此,了解失代偿期肝硬化发生急性肾损伤的相关危险因素有重要的临床意义。本文经研究发现失代偿期肝硬化患者发生肾损害与肝性脑病、感染、血钠水平、总胆红素水平及血浆凝血酶原活动度有相关性,多因素分析显示肝性脑病、血钠水平、总胆红素水平、PTA及白细胞计数是其发生的独立危险因素。
有文献报道,肾功能损害与肝性脑病的发生有相关性[7]。肾脏的调节功能依赖中枢神经系统,肝性脑病导致中枢神经系统受损,从而影响肾脏调节功能,导致肾功能不全。同时,肝性脑病的发生提示肝脏解毒功能减弱,来源于肠道毒素、药物及其他部位的代谢产物可能进一步加重肾功能损害。失代偿期肝硬化患者普遍存在低钠血症,其发生原理与血流动力学紊乱和神经内分泌失调有关。本文研究亦得出肝性脑病是失代偿期肝硬化患者发生急性肾损伤的独立危险因素。肝肾综合征发生机制中肾素-血管紧张素-醛固酮系统激活和抗利尿激素分泌增加,引起水钠潴留,这些作用可造成多余的游离水潴留,形成稀释性低钠血症,形成慢性心肌负荷容量增加,最终出现心输出量减少,进一步减少有效血容量。有研究指出,血钠水平是失代偿期肝硬化患者发生急性肾损伤最强的预测因子[8]。高胆红素血症引起肾损害的病变主要为胆红素结晶在肾髓质和间质小管上皮细胞内沉积,使肾小管功能受损。在对高胆红素血症患者进行肾脏组织病理学检查时可发现大量的胆色素沉积在近端和远端肾小管上皮细胞的细胞质中,同时在扩张的肾小管可发现胆汁栓子。因此,有学者认为可以把胆红素作为内源性肾毒性因素[9]。PTA是反映肝脏合成功能及判断肝损伤严重程度以及预后的重要指标[10,11]。
本组合并肾损伤患者PTA<40%,应属于肝衰竭范围,严重的肝功能障碍会对其它脏器功能造成不同程度的影响。多项肝肾综合征危险因素的研究结果均提示凝血酶原活动度可作为主要危险因素之一[12~14],但发生机制尚不明确。肝硬化患者发生急性肾损伤与感染也密切相关[15],SBP是失代偿期肝硬化患者特征性的感染并发症,主要为肠道革兰阴性杆菌感染,其介导的炎症反应产生内毒素及炎症介质如内皮素、血栓素A2、肿瘤坏死因子、白三烯等,这些炎症介质有强烈的收缩肾血管的作用,可引起肾脏有效血容量减少,诱发肾损害【16】。当发生SBP时,可加重腹腔渗出,使腹水量迅速增加,致使血容量下降,进一步加重肾脏缺血,加重肾功能损害。在因感染发生炎症反应时,白细胞介素等炎性物质合成增加,引起内皮细胞合成一氧化痰(NO),NO可扩张内脏血管,导致有效血容量的减少,从而导致肾血流量的减少,发生急性肾损伤【17】。本研究发现白细胞计数升高为失代偿期肝硬化患者发生急性肾损伤的独立危险因素,也支持感染会增加急性肾损伤的发生率。多数研究均提示SBP为失代偿期肝硬化患者发生急性肾损伤的危险因素【18,19】。本研究经多因素分析发现SBP不是肾损伤发生的独立危险因素,可能与病例选择或不典型患者被漏诊有关。
目前,针对失代偿期肝硬化合并急性肾损伤患者尚无特效的治疗方法,主要以预防为主,避免一切诱发因素。在临床工作中,要注意观察患者神志变化,预防便秘,防治肝性脑病;积极控制腹腔感染及其他部位的感染,慎用大剂量排钠利尿剂,及时纠正严重低钠血症;对严重高胆红素血症可适当行人工肝治疗及胆红素吸附术,当血浆凝血酶原活动度偏低时予以适当的输注新鲜血浆,补充凝血因子,积极予以支持治疗;同时要避免肾毒性药物的应用。通过对以上环节的重视,可能降低急性肾损伤发生的风险。
[1]丁晓东.美国肝病学会成人肝硬化腹水诊疗指南(2009年版).肝脏,2009,14(3):245-246.
[2]张彤.肝硬化患者的急性肾损伤.肝脏,2009,14(3):234-237.
[3]Krag A,Bensen F,Henriksen JH,et a1.Low cardiac output predicts development of hepatorenal syndrome and survival in patients with cirrhosis and ascites.Gut,2010,59(1):105-110.
[4]EASL.Clinical practice guidelines on the management of ascites,spontaneous bacterialperitonitis,andhepatorenalsyndrome in cirrhosis.Hepatology,2012,33:55-69.
[5]张启迪.肝肾综合征诊治研究进展.胃肠病学,2013,18(12): 756-759.
[6]闫涛,李克,王慧芬.肝肾综合征发生机制.实用肝脏病杂志,2009,12(3):237-240.
[7]聂鑫,贺勇,李贵星,等.肝肾综合征与肝性脑病的关系研究.中国实验诊断学,2012,16(3):475-478.
[8]Janicko M,Veselíny E,Abraldes JG,et al.Serum sodium identifies patients with cirrhosis at high risk of hepatorenal syndrome.Gastroenterology,2013,51(7):628-634.
[9]Rafat C,Burbach M,Brochériou I,et al.Bilirubin-associated acute tubular necrosis in a kidney transplant recipient.Am J Kidney Dis,2013,61(5):782-785.
[10]吴晓庆.肝衰竭预后的危险因素分析.临床肝胆病杂志,2013,18(4):294-296.
[11]汤伟亮,赵钢德,董志霞,等.乙型肝炎相关肝功能衰竭患者预测危险因素及预后模型建立.肝脏,2011,16(5):367-369.
[12]Park JM.Cystatin C is a good predictor of hepatorenal syndrome and survival in patients with cirrhosis who have normal serum creatinine levels.Hepatogastroenterology,2012,59(116): 1168-1173.
[13]杨进孙,汪长生.乙型肝炎肝硬化并发肝肾综合征危险因素Logistic回归分析.中国病原生物学杂志,2012,7(2):115-117.
[14]刘正刚.肝硬化患者发生肝肾综合征的危险因素分析.中国当代医药,2011,18(10):37-39.
[15]Kakazu E,Kondo Y,Shimosegawa T.The relationship between renaldysfunction and abnormalities of the immune system in patients with decompensated cirrhosis.Gastroenterology,2012,50(12):123-126.
[16]苗强,聂鑫,高宝秀,等.全身炎症反应与肝肾综合征关系的研究.实用肝脏病杂志,2013,16(1):38-40.
[17]王义国,闫明先.肝硬化患者自发性腹膜炎后肾功能的变化与预后的关系.中华医院感染学杂志,2002,12(9):658-659.
[18]吕日英.重型肝炎患者并发肝肾综合征的危险因素.临床肝胆病杂志,2012,28(7):542-544.
(收稿:2013-12-02)
(校对:陈从新)
Risk factors for acute kidney injury in patients with decompensated liver cirrhosis
Wu Xiaoqian,Su Fei.
DepartmentofInfectiousDiseases,FirstAffiliatedHospital,AnhuiMedicalUniversity,Hefei230022,Anhui Province,China
ObjectiveTo study the risk factors for acute kidney injury in patients with decompensated liver cirrhosis.MethodsRelevant clinical data of 254 patients with decompensated liver cirrhosis and ascites were retrospectively analyzed.The patients were divided into observation group with serum creatinine levels beyond the upper limit of norma(ln=135)and control group with normal serum creatinine(n=119).The risk factors for acute kidney injury were analyzed by univariate and multivariate analysis methods.ResultsThe incidences of hepatic encephalopathy were 50.4%in observation group and 10.1%in control group(P<0.01);the incidences of spontaneous bacteria peritonitis(SBP)andinfection in other sites were 70.4%and 32.6%in observation group,significantly higher than in patients in control group(41.2%and 19.3%,respectively,P<0.01);the serum sodium,total bilirubin levels and white blood cell counts were 128 mmol/L,391.8 μmol/L and 9.33×109/L,respectively,in observation group,which were significantly different as compared tothose in control group(136.8 mmol/L,51.58 μmol/L and 3.9×109/L,respectively,P<0.01);the plasma prothrombin time activity(PTA)were(34.2± 17.3)%in observation group and(52.1±16.1)%in control group(P<0.01).logistic regression analysis showed that hepatic encephalopathy,hyponatremia,total bilirubin,PTA,white blood cell counts were all independent risk factors for acute kidney injury in patients with decompensated cirrhosis(P<0.05). ConclusionPatients with decompensated cirrhosis are under high-risk of acute kidney injury when hepatic encephalopathy,infection,hyponatremia,hyper-bilirubinemia or serious coagulopathy occur.
Liver cirrhosis;Acute kidney injury;Risk factors;Univariate analysis;Logistic regression analysis
10.3969/j.issn.1672-5069.2014.04.007
230022合肥市安徽医科大学第一附属医院感染病科
吴小倩,女,27岁,硕士研究生。主要从事肝病及传染病诊治研究。E-mail:wq4628@qq.com
苏菲,E-mail:sufei7788@163.com
