新生儿颅内出血超声表现及预后分析
2013-09-05周艳
周 艳
(夏邑县妇幼保健院彩超室,河南 夏邑 476400)
随着围产医学的发展,新生儿尤其是早产儿、低出生体重新生儿的成活率越来越高,新生儿颅内出血的发生率逐年增加,胎龄越小,发生率越高。笔者回顾155例新生儿颅内出血的超声影像资料,旨在分析颅脑超声对新生儿颅内出血的早期诊断、判断预后的临床意义。
1 对象和方法
1.1 研究对象:自2009年6月~2012年10月在夏邑县妇幼保健院,进行颅脑超声检查的新生儿共981例,共检出颅内出血116例。首次颅脑超声检查时间为年龄出生后48 h~9 d,平均7.2 d。其中早产儿113例(胎龄29周+6~32周+0,97例;胎龄32周+0~36周+3,49例),足月儿 3例(胎龄 38周+1~39周+6)。临床表现:嗜睡22例,昏迷9例,抽搐5例,肌张力异常53例,无明显症状型27例。颅内出血患儿住院期间3~7 d复查一次,出院后每月复查一次至半岁,随访至1岁。
1.2 检查方法:使用麦迪孙V-10彩色多普勒高频凸阵小型探头,频率5~7.5 MHz,患儿处于安静状态,取仰卧正位,经前囟对颅脑进行冠状面、矢状面扫查,按照侧脑室前方、前角、体部、三角部、大脑枕叶水平冠状切面以及正中矢状面、旁矢状面顺序显示颅内结构,仔细观察室管膜下,侧脑室内及侧脑室周围区域等,所有患儿均于超声检查后1~3 d行头颅CT检查。
2 结果
2.1 超声检出情况 共检查新生儿981例(颅内出血患儿155例),其中颅脑超声检出116例,分别为脑室内出血115例,硬脑膜下出血1例;漏诊39例(25.16%),分别为蛛网膜下腔出血19例、硬脑膜下出血12例及小脑出血8例。
2.2 颅内出血患儿超声表现 116例颅内出血患儿中,均表现为颅内不同部位、不同程度的强回声改变,其中室管膜下出血44例(37%),单纯脑室内出血53例(45%),伴侧脑室扩张12例(10%),伴脑白质病变 6例(0.05%),硬脑膜下出血 1例(0.008%)。复查及随访:室管膜下出血多可自愈,预后好,脑室出血伴脑白质病变者,病死率1/6,预后其神经系统不同程度出现后遗症,见表1。
3 讨论
颅内出血为新生儿期常见的颅内病变,常由于围生期窒息、早产、缺氧、呼吸窘迫综合征等所致,分为5种类型:脑室内出血、硬膜下出血、蛛网膜下腔出血、小脑出血和脑实质出血;其中脑室内出血分为4级:I级为室管膜下出血。II级为单纯脑室内出血。III级为脑室内出血伴脑室扩张。IV级为脑室出血伴脑室周围白质软化[1]。发生颅内出血的新生儿以早产儿居多,特别是孕35周以前,体重不到1 500 g的早产儿,可能是由于脑缺血和(或)缺氧等致颅脑内的血管扩张、血管压力增大及血流量的变化,使胚板基质血管断裂或室管膜内层的破裂使出血进入脑室系统或邻近的脑实质[2]。足月儿亦可发生,但以硬膜下出血多见。
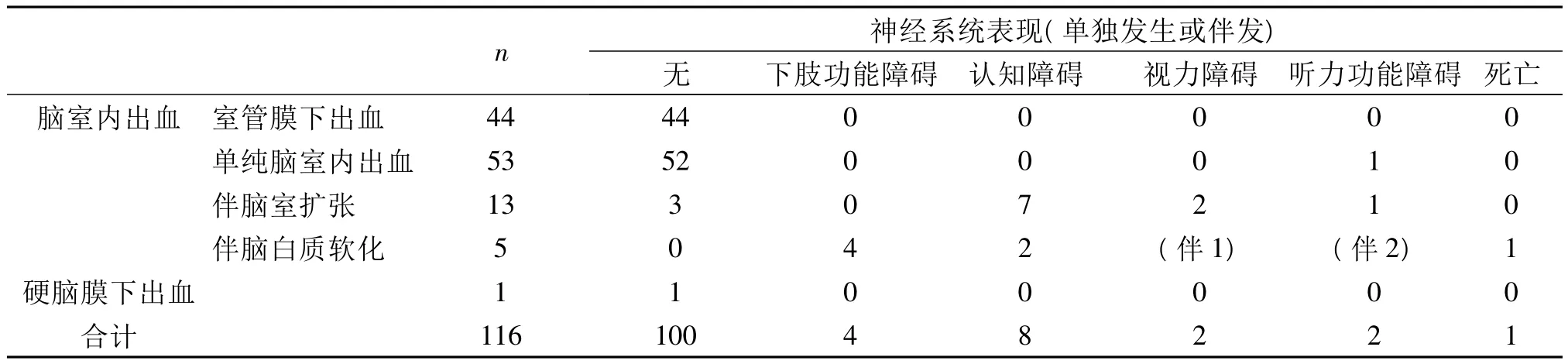
表1 各类颅内出血神经系统预后表现
本组116例新生儿颅内出血的超声特点如下:①室管膜下出血:较早出现,表现在冠状切面侧脑室前角和体部下方的片状强回声,出血早期强回声边界不清,稳定期回声增强,边界清。44例(37.93%)室管膜下出血均为早产儿,出生后48—72 h检查,35例单侧出现室管膜下强回声。复查中,39例室管膜下出血自行吸收,无明显神经系统症状;5例患儿在2~3周后,原出血处出现囊腔改变,1月后复查颅脑超声囊腔仍存在,大小形态无明显改变,随访至患儿半岁时,无神经系统症状。②单纯脑室内出血:指出血穿破室管膜进入脑室腔[3]。超声表现为无回声的侧脑室内出现强回声;脉络丛回声增宽,边缘不规则,以侧脑室三角及后角处多见,对周围组织无明显影响。患儿出血2周后,如观察到侧脑室壁回声增强、均匀,边界清,说明无继续出血。本组53例(45.69%)单纯脑室内出血患儿预后无明显神经系统症状。③脑室出血伴侧脑室扩张:矢状面表现为扩张的侧脑室内部分或充满强回声,出血量大时,可致第三脑室扩张;一旦发生脑室出血伴脑室扩张,应动态观察其病情进展情况。本组12例(10.34%)患儿中11例患儿脑室呈进行性扩张,内径由5~14 mm,随访至1岁,7例患儿出现不同程度的认知障碍,1例重度脑室扩张患儿出现明显智力发育延迟。正常婴儿前囟冠状切面侧脑室体部内外壁间距离为1~3 mm,第三脑室内径<2 mm,侧脑室扩张的测量值可判断脑积水的严重程度,轻度4~6 mm,中度7~10 mm,重度>10 mm[4]。笔者体会若在同一切面上同时显示侧脑室前后角,则侧脑室扩张存在,同时脉络丛有漂浮感及张力感。④脑室内出血伴有脑室周围白质软化:常为单侧,伴有脑室周围白质髓静脉的出血性梗死[5]。脑室内出血量较多时,分布不均,侧脑室边界不清,在侧脑室外上方可见球形或扇形高回声,第三脑室受压变形,2~3周后在白质回声增强的基础上,形成形态各异、大小不等的低回声软化灶。早产儿为高危儿,本组该型患儿均为早产儿,6例患儿胎龄为29周+3~32周+1,死亡1例,幸存5例患儿均为不同程度脑室出血伴周围白质软化,预后差。随访至1岁时4例患儿出现下肢肢体瘫痪,2例患儿出现明显认知障碍,且伴有不同程度的视听功能障碍。⑤硬脑膜下出血:1例,表现为邻近于额顶叶表面呈高回声,边界尚清,致一侧脑室及中线向对侧偏移,表浅硬脑膜下出血患儿预后良好,此例为足月急产,预后无明显神经系统后遗症。⑥本组漏诊的39例中颅内出血患儿中,经CT诊断对照蛛网膜下腔出血19例、硬脑膜下出血12例、小脑出血8例,共39例(2.5%)漏诊。对蛛网膜下腔出血、硬脑膜下出血的漏诊原因是因为颅骨的遮挡及声窗受限致不易检出;小脑出血漏诊是因为颅窝内的结构本身呈正常回声反射,不易鉴别是血液抑或正常脑组织。
笔者体会颅脑超声最佳首次检查时间为出生后3 d内~7 d,有脑室出血者酌情每隔3~7 d复查1次,观察出血进展及有无脑室进行性扩张,出院后宜每月复查一次,早产儿无脑室出血者酌情一周后和出院前再复查一次[6],掌握适宜检查时间有利于对新生儿颅内出血的早期诊断。
综上所述,颅脑超声检查具有无放射线损害、价廉、可重复、高分辨力等优点,对脑室内出血-脑室周围出血的诊断特异性高,常作为筛查新生儿早期有无颅内出血的方法。新生儿颅内出血的部位和程度与预后关系密切,98%的单纯室管膜下出血和脑室内出血可自行吸收自愈,无神经系统后遗症,但重度脑室内出血尤以伴脑室周围白质软化患儿,神经系统后遗症的发生率高达100%[7]。颅脑超声诊断新生儿蛛网膜下腔出血、硬脑膜下出血、小脑出血等与CT诊断比较具有局限性;超声医师掌握新生儿颅内出血的超声特点,早期诊断及动态观察,对临床进行早期干预治疗,降低其神经系统后遗症的发生率至关重要。
[1]周从乐.新生儿颅脑超声诊断[M].北京:北京大学医学出版社,2007.
[2]黄福光.胎儿与小儿超声诊断学[M].北京:人民卫生出版社,2008.
[3]周永昌.超声医学(上册)[M],第6版.北京:人民军医出版社,2011.
[4]简文豪.颅脑与外周血管超声诊断学[M].科技文献出版社,2006.
[5]陈惠金.合宜选择新生儿颅内病变的影像诊断方法[J].实用儿科临床杂志,2004,19(10):910-912
[6]富京山.头颈部疾病超声诊断[M].北京:人民军医出版社.2011.
[7][美]约翰.克罗和迪 埃里克.艾肯伍德主编.郑军,等主译.新生儿诊疗手册[M].天津:天津科技翻译出版公司.2011.
