73例非小细胞肺癌脉管癌栓临床分析
2013-08-27初向阳薛志强马克峰
刘 毅,初向阳,薛志强,马克峰
解放军总医院 胸外科,北京 100853
非小细胞肺癌(non-small cell lung cancer,NSCLC)术后病理回报脉管癌栓病例越来越多见。脉管癌栓是肿瘤侵犯脉管系统和淋巴结转移的的先决条件。脉管癌栓(vessel invasion,VI)在NSCLC中的发生率为5%~30%[1]。为进一步了解脉管癌栓对NSCLC术后的影响,本文回顾性分析我院73例NSCLC术后病理回报脉管癌栓病例并进行相关统计学分析。
资料和方法
1 资料 2006年1月-2010年12月我科行肺癌手术患者2 374例,所有病例均经病理证实为非小细胞肺癌,其中病理回报肿瘤中存在脉管癌栓且完整随访资料患者73例。取同时期、同手术方式、同TNM分期、同病理类型的无脉管癌栓病例219例为对照组。
2 方法 患者临床资料均由病例中获得,所有患者回访资料由作者回访病人或病人家属后获得,并记录术后辅助放化疗、生存期(overall survival,OS)、转移部位、无复发生存时间(relapse-free survival,RFS)等数据。所有数据均采用2009年Union for International Cancer Control(UICC)肺癌分期法进行分期。
3 统计学方法 累计生存率计算采用kaplan-meier法,检验方法为Log-rank及Breslow。影响预后因素用Cox回归法行单因素及多因素分析。统计分析借助SPSS13.0软件完成。失访病例和非肿瘤死亡病例按统计分析要求列为截尾数据处理。
结 果
1 基本资料 两组共292例,两组中Ⅰ期、Ⅱ期、Ⅲ期病人比例相同,分别为26.02%、15.06%、58.90%;病理类型为鳞癌与腺癌占大部分,其比例 43.83%、30.14%(表1)。
2 两组病人生存期及无肿瘤生存期比较 癌栓组1、3、5年生存率(overall survival,OS)为90.32%,49.77%,24.89%,kaplan-meier分析两者差异有统计学意义(P=0.009,B=9.983,见表2),生存曲线见图1。癌栓组1、3、5年无复发生存率(relapse-free survival,RFS)为69.44%、55.32%,55.32%;对照组为91.10%、77.27%及69.13%,Kaplan-meier方法统计分析两者差异有统计学意义(P=0.000,B=23.85)。
3 癌栓组不同危险因素单因素及多因素分析 单因素分析TNM分期及脉管癌栓为生存期独立危险因子;术后治疗方式、病理类型、N分期的生存期差异无统计学意义,累计生存率见表3。而多因素分析中,仅TNM分期为危险因子且存在统计学意义(P<0.05)。TNM分期生存曲线见图2。影响脉管癌栓患者生存期的单因素及多因素分析见表4、表5。
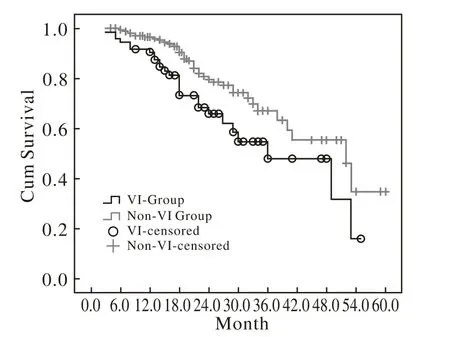
图1 不同组生存曲线Fig.1 Survival of different groups
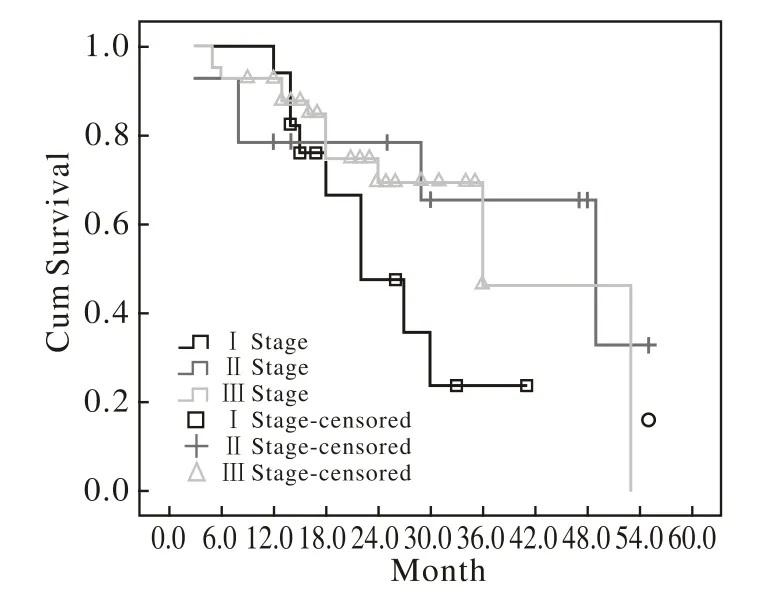
图2 癌栓组不同TNM分期生存曲线Fig.2 Cum survival of different TNM stage in VI group
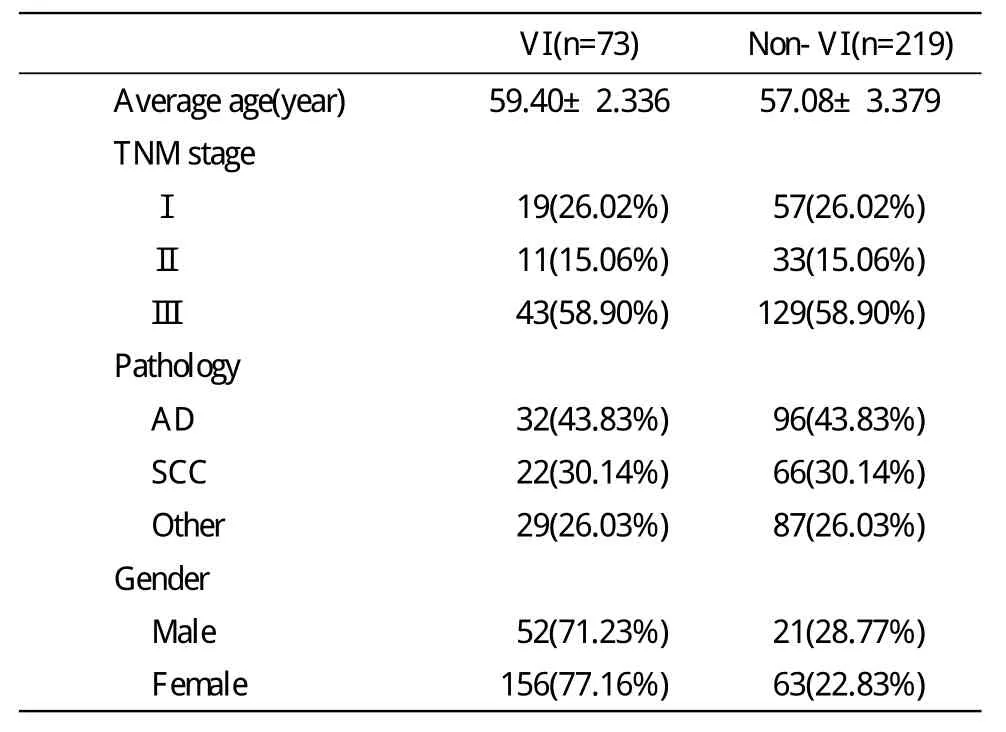
表1 患者临床资料Tab.1 Clinical data about the patients included in this study(%)
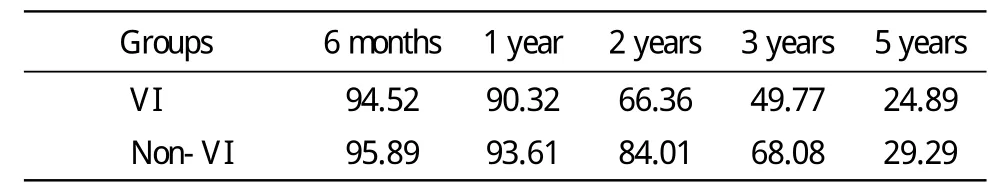
表2 两组累计生存率对比Tab.2 Accumulate survival rates of two groups(%)

表3 73例肺癌患者不同生物学特性的累计生存率Tab.3 Accumulate survival rates of 73 patients with different biological features
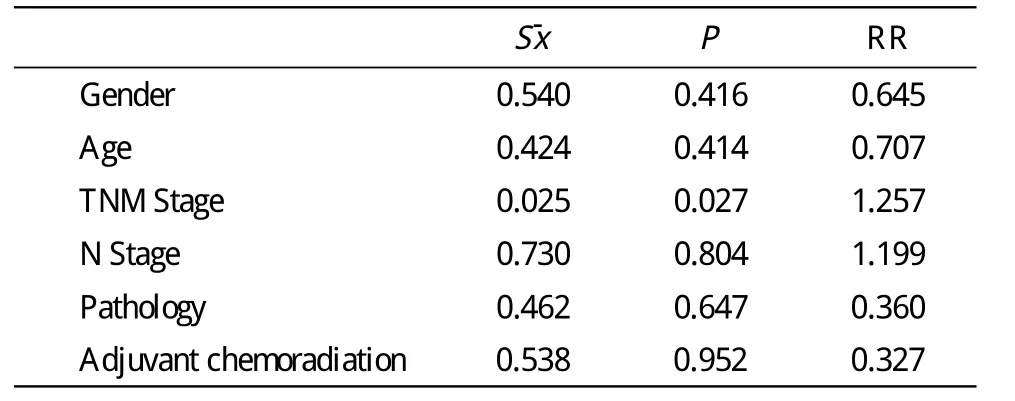
表4 多因素分析危险因子Tab.4 Multivariate analysis of risk factors
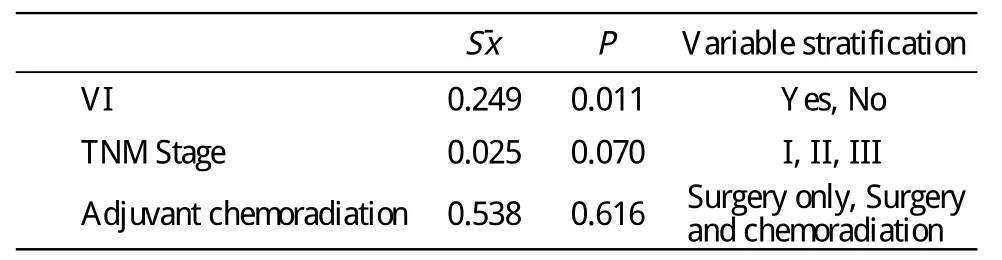
表5 单因素分析危险因子Tab.5 Univariate analysis of risk factors
4 两组术后转移部位分析 癌栓组中转移部位发生最多的为骨转移31.43%(11/35),其次为纵隔淋巴结转移20%(7/35),对照组中出现骨转移的仅为18.92%(7/37),纵隔淋巴结转移为32.43%(12/37)。
讨 论
小动脉、小静脉以及小的淋巴管在光镜下不易区分时,笼统地称之为“脉管”,管径一般在300 μm以下。肿瘤的生长过程中,血运供应丰富,肿瘤内形成微血管,一旦脉管内的肿瘤细胞与异种细胞结合,就形成脉管癌栓。近年来脉管癌栓对NSCLC预后的影响越来越被重视[2-7]。脉管癌栓可分为淋巴结癌栓(lymphatic vessel invasion,LVI)及血管癌栓(blood vessel invasion,BVI)。Goldstein 曾报道 LVI最强的Ⅰ期NSCLC预后不良因素, 但Shoji报告与其相反,认为BVI是最强的Ⅰ期NSCLC预后不良因素而非LVI[8-9]。本组研究中未能将脉管癌栓鉴别到 BVI及 LVI。
癌栓组累计生存率及无复发生存率明显低于对照组,提示癌栓是术后预后不良的重要因素。有文章报道肺内存在转移的NSCLC中脉管癌栓与肺内转移呈正相关,而且在肺癌卫星灶及转移播散中起重要作用[10-12]。脉管癌栓在骨转移过程中起较大作用,Cote等也曾报道过类似结论[13]。
在TNM分期中,实验组与对照组中I期病人的5年生存率分别为75.52%、64.45%,差异无统计学意义,实验组与对照组中Ⅱ、Ⅲ期病人5年生存率均有统计学差异, P值分别为0.001 5、0.009 1。单因素分析中,N分期、肿瘤类型、术后放化疗对术后生存期均无统计学差异。术后放化疗是有效延长肺癌术后生存期的方式,但是研究组数据并未得出术后不同治疗组合对OS及PFS的延长有明确作用。笔者分析其原因是I期患者行术后辅助治疗病例较少,Ⅲ期患者几乎均行术后辅助治疗,而最具区分术后辅助治疗疗效的Ⅱ期患者数量较少,故未能得出较为科学的结果。
癌栓组中在第1年内出现转移的病例占26.03%(19/73),而对照组仅为8.68%(19/219)。术后第1年内出现转移就意味着病人生存期一般不会超过2年[14]。有文章报道了脉管癌栓对术后病人有早期致死的效果[15-16]。所以对存在脉管癌栓的病人在术后1年内的复查应系统全面,以及时发现可能的转移灶,并进行有效处理。
1 Hilsenbeck SG, Raub WA Jr, Sridhar KS. Prognostic factors in lung cancer based on multivariate analysis[J]. Am J Clin Oncol, 1993,16(4):301-309.
2 Gabor S, Renner H, Popper H, et al. Invasion of blood vessels as significant prognostic factor in radically resected T1-3N0M0 nonsmall-cell lung cancer[J]. Eur J Cardiothorac Surg, 2004, 25(3):439-442.
3 Ichinose Y, Yano T, Yokoyama H, et al. The correlation between tumor size and lymphatic vessel invasion in resected peripheral stage I non-small-cell lung cancer. A potential risk of limited resection[J].J Thorac Cardiovasc Surg, 1994, 108(4):684-686.
4 Duarte IG, Bufkin BL, Pennington MF, et al. Angiogenesis as a predictor of survival after surgical resection for stage I non-small-cell lung cancer[J]. J Thorac Cardiovasc Surg, 1998, 115(3):652-658.
5 Port JL, Kent MS, Korst RJ, et al. Tumor size predicts survival within stage IA non-small cell lung cancer[J]. Chest, 2003, 124(5):1828-1833.
6 Sakao Y, Nakazono T, Sakuragi T, et al. Predictive factors for survival in surgically resected clinical IA peripheral adenocarcinoma of the lung[J]. Ann Thorac Surg, 2004, 77(4): 1157-1161.
7 Kessler R, Gasser B, Massard G, et al. Blood vessel invasion is a major prognostic factor in resected non-small cell lung cancer[J].Ann Thorac Surg, 1996, 62(5):1489-1493.
8 Goldstein NS, Mani A, Chmielewski G, et al. Prognostic factors in T1 NO MO adenocarcinomas and bronchioloalveolar carcinomas of the lung[J]. Am J Clin Pathol, 1999, 112(3):391-402.
9 Shoji F, Haro A, Yoshida T, et al. Prognostic significance of intratumoral blood vessel invasion in pathologic stage IA Non-Small cell lung Cancer[J]. Ann Thorac Surg, 2010, 89(3): 864-869.
10 Fujisawa T, Yamaguchi Y, Saitoh Y, et al. Blood and lymphatic vessel invasion as prognostic factors for patients with primary resected nonsmall cell carcinoma of the lung with intrapulmonary metastases[J]. Cancer, 1995, 76(12):2464-2470.
11 Bréchot JM, Chevret S, Charpentier MC, et al. Blood vessel and lymphatic vessel invasion in resected nonsmall cell lung carcinoma.Correlation with TNM stage and disease free and overall survival[J].Cancer, 1996, 78(10):2111-2118.
12 Ohta Y, Tomita Y, Oda M, et al. Tumor angiogenesis and recurrence in stage I non-small cell lung cancer[J]. Ann Thorac Surg, 1999,68(3):1034-1038.
13 Cote RJ, Beattie EJ, Chaiwun B, et al. Detection of occult bone marrow micrometastases in patients with operable lung carcinoma[J].Ann Surg, 1995, 222(4):415-423.
14 Kato T, Ishikawa K, Aragaki M, et al. Angiolymphatic invasion exerts a strong impact on surgical outcomes for stage I lung adenocarcinoma,but not non-adenocarcinoma[J]. Lung Cancer, 2012, 77(2):394-400.
15 Pechet TV, Shamus RC, Collins JE, et al. Arterial invasion predicts early mortality in stage I Non–small cell lung Cancer[J]. Ann Thorac Surg, 2004, 78(5): 1748-1753.
16 Schuchert MJ, Schumacher L, Kilic A, et al. Impact of angiolymphatic and pleural invasion on surgical outcomes for stage I Non-Small cell lung Cancer[J]. Ann Thorac Surg, 2011, 91(4):1059-1065.
