酵母菌血症流行病学及影响近期病死率的危险因素分析
2013-01-14刘晓颖吴霖陈影杨之涛周敏李洁毛恩强陈尔真
刘晓颖,吴霖,陈影,杨之涛,3,周敏,李洁,毛恩强,陈尔真
1. 上海交通大学医学院附属瑞金医院急诊科&急诊重症监护室,上海 200025; 2. 上海交通大学医学院附属瑞金医院老年病科,上海 200025; 3. 上海交通大学医学院附属瑞金医院中法生命科学与基因组研究中心,上海 200025; 4. 上海交通大学医学院附属瑞金医院临床微生物科,上海 200025
侵袭性真菌感染,尤其是假丝酵母(又称念珠菌)菌血症的发病率近年来呈稳定上升趋势。在过去的20年,中国、北美和一些欧洲国家的真菌感染发生率从0.3/1 000入院患者上升至1.0/1 000入院患者,而北欧的发生率相对较低(0.01/1 000入院患者~0.08/1 000入院患者)。由于酵母菌血症患者往往缺乏特异性临床表现,传统病原菌培养阳性率低,耗时长,血清生化检查尚不确定等原因,从而耽误早期诊断和治疗,病死率高达36%~63%[1,2]。本文对我院近5年来所有酵母菌血症患者进行回顾性分析,旨在描述其临床特点的同时,寻找影响短期病死率的危险因素。
1 材料与方法
1.1 研究对象
收集2008年1月~2012年12月我院所有血培养为真菌阳性的患者记录及其一般临床资料,包括基础疾病、现有疾病状态、血培养检验结果回报时间(turnaround time, TAT)、住院天数、入院至感染时间及抗真菌药物的治疗情况。
侵袭性真菌感染的诊断参照2007年中华医学会重症医学分会的《重症患者侵袭性真菌感染诊断与治疗指南》[3]。酵母菌血症的诊断必须满足至少1次血培养出酵母,同时存在符合相关致病菌感染的临床症状和体征或危险因素。
脓毒血症必须同时满足以下2项:①全身炎症反应综合征,即中心体温>38.3 ℃或<36.0 ℃,心率>90次/min或高于同龄人至少2个标准差,呼吸增快或白细胞计数异常(白细胞计数>12×109/L或<4×109/L,或白细胞计数正常但可见>10%幼稚细胞)。②存在感染证据(血培养真菌阳性)。
中性粒细胞减少定义为中性粒细胞绝对计数<500×106/L。
糖皮质激素治疗定义为每日泼尼松>1 mg/kg,治疗超过1周(或等量的其他制剂)。
临床主要终点为酵母菌血症发生第28天的病死率。
1.2 真菌鉴定及药敏试验
血液分离真菌采用BACTECTMFX系统 (Becton Dickinson and Company, Sparks, MD, USA)。菌株鉴定采用API-32C 系统 (Vitek II,bioMerieux, Inc., St. Louis, MI, USA)。抗真菌药敏试验采用临床和实验室标准协会(Clinical and Laboratory Standards Institute, CLSI)的肉汤稀释法(ANTIFUNGUS 3, bioMerieux)完成。
1.3 抗真菌药物治疗
初始合适的抗真菌治疗指第1次血培养阳性抽血后5 d内,使用恰当(根据最终药敏结果判断)且足量的药物治疗。足量抗真菌药物定义参考2009年《念珠菌病治疗指南》[4]:静脉使用氟康唑400~600 mg/d;静脉使用两性霉素B脱氧胆酸每日≥0.5 mg/kg;静脉使用两性霉素B脂质体每日3 mg/kg;静脉使用卡泊芬净首剂70 mg,后续50 mg/d;静脉使用伏立康唑首2日6 mg/kg每日2次,后续≥3 mg/kg每日2次。从未接受任何抗真菌治疗视为未接受合适的治疗。
1.4 统计学方法
采用SPSS 19.0软件进行统计学分析。计数资料采用百分比表示,计量资料采用 mean±SD表示,并使用方差分析及方差齐性检验。所有临床因素(包括初始的合适治疗)与患者28 d生存时间的关系使用单因素Cox回归分析。在单因素Cox回归分析中,P≤0.20的变量均进入多因素Cox回归分析模型。以P<0.05为差异具有统计学意义。
2 结果
2.1 患者临床信息和菌种来源分布
2008年1月1日~2012年12月31日,我院共确诊129例酵母菌血症患者,发生率为0.34/1 000入院患者。酵母菌血症的发生率自2008年的0.22/1 000入院患者上升至0.46/1 000入院患者(2008、2009、2010、2011和2012年的年发生率分别为0.22/1 000入院患者、0.26/1 000入院患者、0.27/1 000入院患者、0.45/1 000入院患者和0.46/1 000入院患者)。所有酵母菌血症均为医院内获得性感染。
患者一般临床信息见表1。患者平均年龄(57.1±19.8)岁;男性占69.8%。菌种来源分布见图1。白念珠菌和非白念珠菌的病房来源分布具有统计学差异(P=0.042)。白念珠菌在内科病房的分离率(16.1%)低于重症监护室(intensive care unit,ICU)和外科病房的分离率(40.0%和41.7%);而近平滑念珠菌和热带念珠菌在各病区的分布情况则相反。光滑念珠菌的血培养最终结果TAT为(6.11±1.36) d,显著长于其他念珠菌﹝(4.0~4.5)±(0.8~1.5) d,P=0.001﹞。
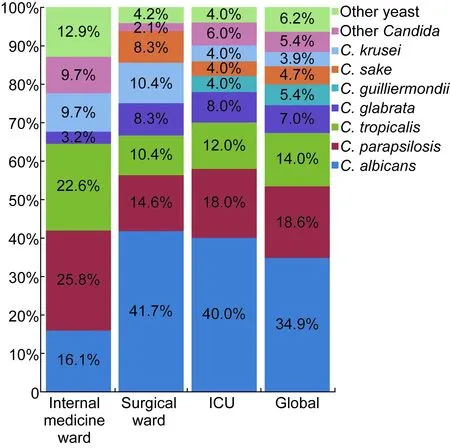
图1各病区真菌分布情况
Fig.1 Distribution of fungal species
表1患者一般临床信息及菌种分布
Tab.1 Demographic of patients with yeast bloodstream infection and distribution of fungal species
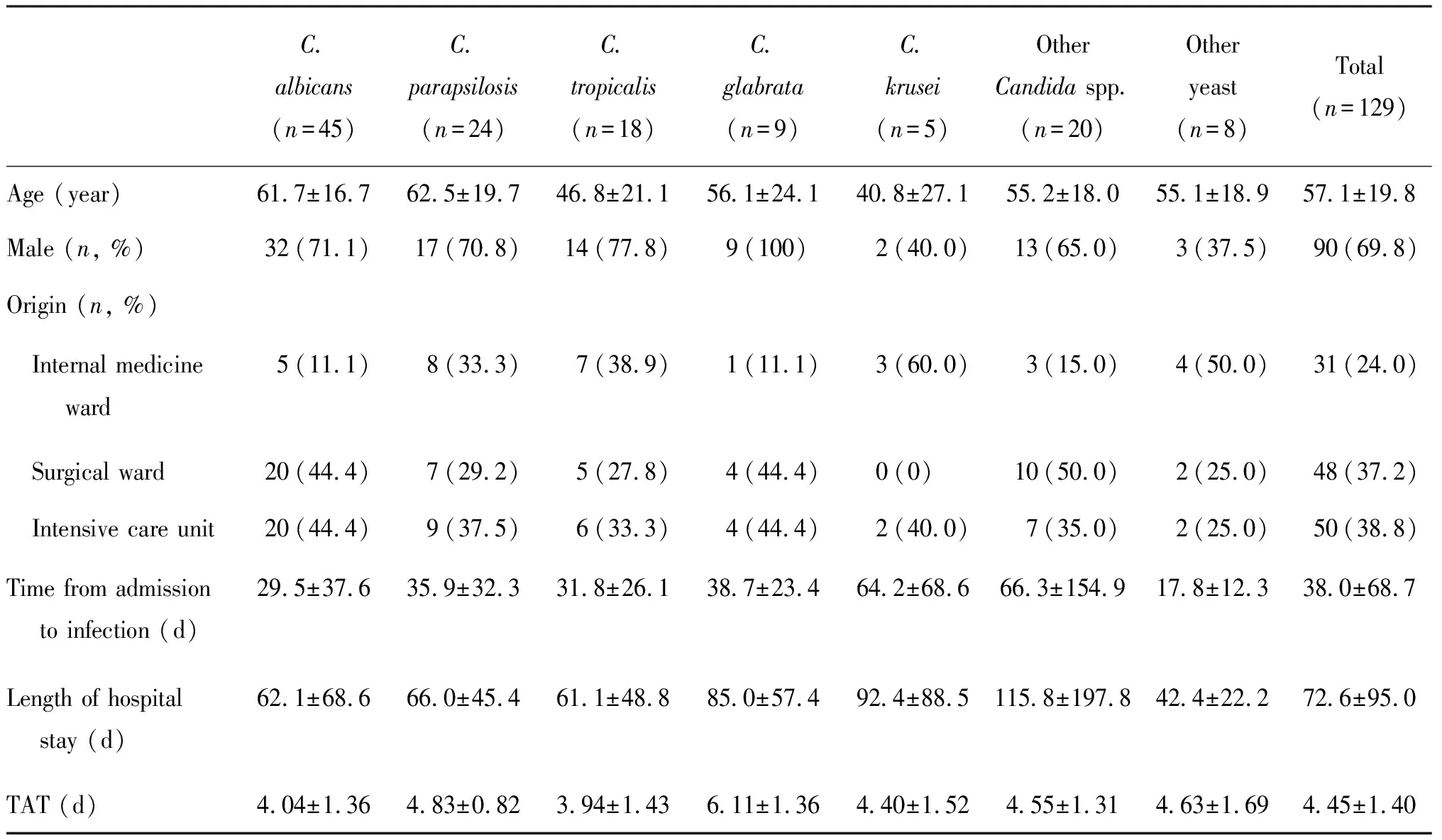
C. albicans (n=45)C. parapsilosis (n=24)C. tropicalis(n=18)C. glabrata(n=9)C. krusei (n=5)Other Candida spp. (n=20)Other yeast (n=8)Total(n=129)Age (year)61.7±16.762.5±19.746.8±21.156.1±24.140.8±27.155.2±18.055.1±18.957.1±19.8Male (n, %)32(71.1)17(70.8)14(77.8)9(100)2(40.0)13(65.0)3(37.5)90(69.8)Origin (n, %) Internal medicine ward5(11.1)8(33.3)7(38.9)1(11.1)3(60.0)3(15.0)4(50.0)31(24.0) Surgical ward20(44.4)7(29.2)5(27.8)4(44.4)0(0)10(50.0)2(25.0)48(37.2) Intensive care unit20(44.4)9(37.5)6(33.3)4(44.4)2(40.0)7(35.0)2(25.0)50(38.8)Time from admission to infection (d)29.5±37.635.9±32.331.8±26.138.7±23.464.2±68.666.3±154.917.8±12.338.0±68.7Length of hospital stay (d)62.1±68.666.0±45.461.1±48.885.0±57.492.4±88.5115.8±197.842.4±22.272.6±95.0TAT (d)4.04±1.364.83±0.823.94±1.436.11±1.364.40±1.524.55±1.314.63±1.694.45±1.40
OtherCandidaspp. includesC.guilliermondii(7 cases),C.sake(6 cases),C.lusitaniae(2 cases),C.intermedia(2 cases),C.theae(2 cases) andC.haemulonii(1 case). Other yeasts includePichiaetchellsii(3 cases),Kluyveromyceslactis(1 case),Rhodotorularubra(1 case),Rhodotorulamucilaginosa(1 case),Cryptococcusneoformans(1 case), andCryptococcuslaurentii(1 case).
2.2 患者基础疾病和现有疾病状态
对患者基础疾病和现有疾病状态的分析见表2。大多数患者(95.3%)在明确诊断真菌菌血症的同时至少存在1项临床危险因素。近平滑念珠菌、光滑念珠菌和克柔念珠菌血流感染患者有脓毒血症表现的仅44%~60%,远低于其他念珠菌血流感染患者(≥85%)。其他8例酵母菌血症患者中,有脓毒血症表现者占87.5%(7/8),这些患者至少存在≥3项并发症或临床危险因素。
表2患者基础疾病及现有疾病状态与菌种分布
Tab.2 Underlying disease and clinical feature of yeast bloodstream infection (n, %)
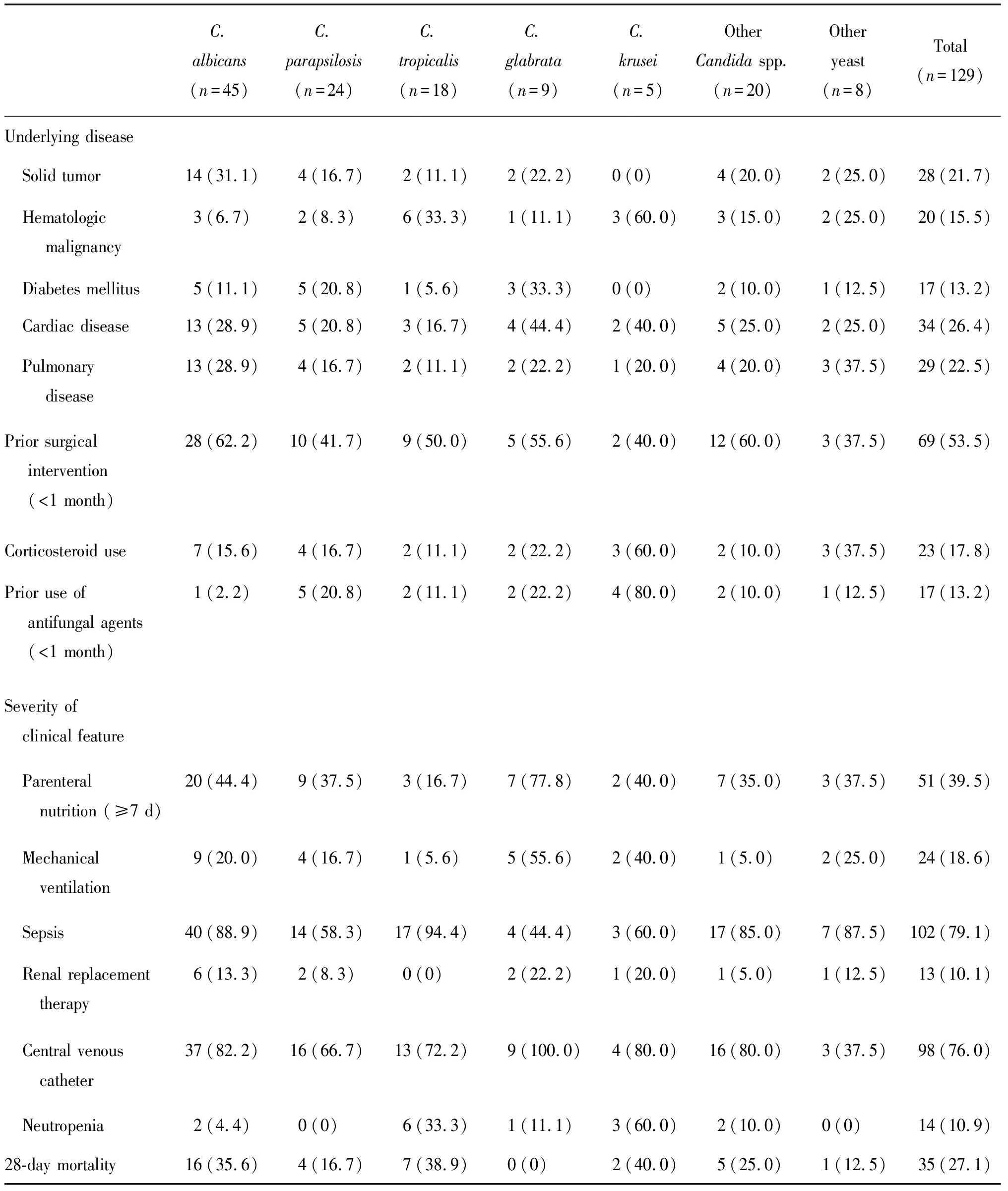
C. albicans (n=45)C. parapsilosis (n=24)C. tropicalis (n=18)C. glabrata (n=9)C. krusei (n=5)OtherCandida spp. (n=20)Other yeast (n=8)Total(n=129)Underlying disease Solid tumor 14(31.1)4(16.7)2(11.1)2(22.2)0(0)4(20.0)2(25.0)28(21.7) Hematologic malignancy 3(6.7)2(8.3)6(33.3)1(11.1)3(60.0)3(15.0)2(25.0)20(15.5) Diabetes mellitus5(11.1)5(20.8)1(5.6)3(33.3)0(0)2(10.0)1(12.5)17(13.2) Cardiac disease13(28.9)5(20.8)3(16.7)4(44.4)2(40.0)5(25.0)2(25.0)34(26.4) Pulmonary disease13(28.9)4(16.7)2(11.1)2(22.2)1(20.0)4(20.0)3(37.5)29(22.5)Prior surgical intervention (<1 month) 28(62.2)10(41.7)9(50.0)5(55.6)2(40.0)12(60.0)3(37.5)69(53.5)Corticosteroid use 7(15.6)4(16.7)2(11.1)2(22.2)3(60.0)2(10.0)3(37.5)23(17.8)Prior use of antifungal agents (<1 month)1(2.2)5(20.8)2(11.1)2(22.2)4(80.0)2(10.0)1(12.5)17(13.2)Severity of clinical feature Parenteral nutrition (≥7 d)20(44.4)9(37.5)3(16.7)7(77.8)2(40.0)7(35.0)3(37.5)51(39.5) Mechanical ventilation9(20.0)4(16.7)1(5.6)5(55.6)2(40.0)1(5.0)2(25.0)24(18.6) Sepsis 40(88.9)14(58.3)17(94.4)4(44.4)3(60.0)17(85.0)7(87.5)102(79.1) Renal replacement therapy6(13.3)2(8.3)0(0)2(22.2)1(20.0)1(5.0)1(12.5)13(10.1) Central venous catheter37(82.2)16(66.7)13(72.2)9(100.0)4(80.0)16(80.0)3(37.5)98(76.0) Neutropenia 2(4.4)0(0)6(33.3)1(11.1)3(60.0)2(10.0)0(0)14(10.9)28-day mortality16(35.6)4(16.7)7(38.9)0(0)2(40.0)5(25.0)1(12.5)35(27.1)
OtherCandidaspp. includesC.guilliermondii(7 cases),C.sake(6 cases),C.lusitaniae(2 cases),C.intermedia(2 cases),C.theae(2 cases) andC.haemulonii(1 case). Other yeasts includePichiaetchellsii(3 cases)Kluyveromyceslactis(1 case),Rhodotorularubra(1 case),Rhodotorulamucilaginosa(1 case),Cryptococcusneoformans(1 case) andCryptococcuslaurentii(1 case).
2.3 酵母菌种和药敏试验
129株真菌中,45株(34.9%)为白念珠菌,84株(65.1%)为非白念珠菌。在非白念珠菌中,近平滑念珠菌24株(18.6%)、热带念珠菌18株(14.0%)、光滑念珠菌9株(7.0%)、季也蒙念珠菌7株(5.4%)、清酒念珠菌6株(4.7%)、克柔念珠菌5株(3.9%)、中间念珠菌2株(1.6%)、葡萄牙念珠菌2株(1.6%)、团念珠菌2株(1.6%)、希木龙念珠菌1株(0.8%),其他酵母8株(6.2%)﹝包括埃切毕赤酵母3株(2.3%)、乳酸克鲁维酵母1株(0.8%)、胶红酵母1株(0.8%)、罗伦隐球菌1株(0.8%)、深红酵母1株(0.8%)、新型隐球菌1株(0.8%)﹞。
共123株真菌有药敏结果(表3)。氟康唑对白念珠菌、近平滑念珠菌、热带念珠菌和光滑念珠菌的敏感度分别为93.0%、95.8%、66.7% 和75.0%。总体真菌对伊曲康唑的敏感度仅为69.9%,低于氟康唑(82.9%)和伏立康唑(89.4%)。
表3 123株酵母的药敏结果
Tab.3 Antifungal susceptibility testing results of 123 isolates (n,%)

C. albicans (n=43)C. parapsilosis (n=24)C. tropicalis (n=18)C. glabrata (n=8)C. krusei (n=5)Other Candida spp. (n=18)Other yeast (n=7)Total(n=123)Fluconazole40(93.0)23(95.8)12(66.7)6(75.0)0(0)16(88.9)5(71.4)102(82.9)Itraconazole34(79.1)22(91.7)10(55.6)3(37.5)0(0)11(61.1)6(85.7)86(69.9)Voriconazole41(95.3)23(95.8)13(72.2)8(100.0)4(80.0)15(83.3)6(85.7)110(89.4)Amphotericin B43(100.0)24(100.0)18(100.0)8(100.0)5(100.0)17(94.4)7(100.0)122(99.2)5-Flucytosine42(97.7)24(100.0)18(100.0)8(100.0)1(20.0)16(88.9)7(100.0)116(94.3)
Susceptibility testing was not conducted in 6 fungi isolates (twoC.albicansisolates, oneC.glabrataisolate, oneC.theaeisolate, oneC.haemuloniiisolate and onePichiaetchellsiiisolate).
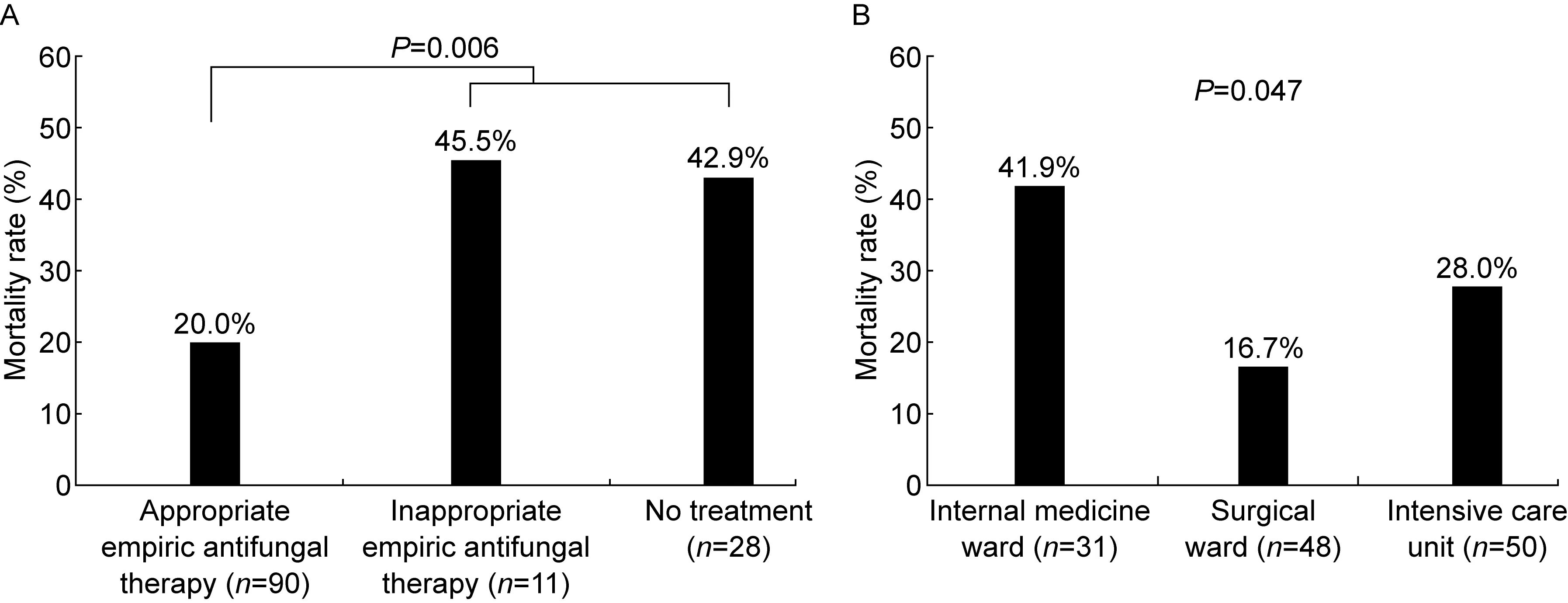
A: 28-day mortality rate was significantly lower in those who received appropriate empiric antifungal therapy than inappropriate empiric antifungal therapy or no antifungal treatment (P=0.006). B: 28-day mortality rate was significantly higher in internal medicine ward than in surgical ward and ICU.
图2 28 d病死率
Fig.2 28-day mortality rate
2.4 抗真菌治疗和预后
101例(78.3%)接受抗真菌治疗,28例(21.7%)未接受任何抗真菌治疗。氟康唑是使用率最高的抗真菌药物,其次是卡泊芬净、两性霉素B、静脉用伊曲康唑和伏立康唑。5例(5.0%)接受联合药物治疗(2例为氟康唑联合卡泊芬净、3例为氟康唑联合两性霉素B)。其中90例患者(69.8%)接受了初始合适的抗真菌治疗。酵母菌血症的28 d病死率为27.1%,其中内科病房的病死率(41.9%)显著高于外科病房(16.7%)和ICU(28.0%)(P=0.047)(图2B)。Kaplan-Meier生存分析显示,抽血培养后5 d内接受合适初始抗真菌治疗患者的病死率(20.0%)显著低于未接受合适初始治疗患者(45.5%)(P<0.001)(图2A、图3)。
单因素Cox回归分析显示,男性、恶性血液系统疾病、脓毒血症表现、中性粒细胞减少及合适的经验性抗真菌药物使用与患者生存时间(28 d)有关(表4)。多因素Cox回归分析显示,年龄(HR=1.036, 95%CI1.011~1.062,P=0.005)、中性粒细胞减少(HR=15.497, 95%CI5.039~47.666,P<0.001)为28 d病死率的独立危险因素,合适的经验性抗真菌药物使用(HR=0.325, 95%CI0.162~0.651,P=0.002)是28 d病死率的保护性因素(表5)。
表4单因素Cox回归分析患者28 d生存时间
Tab.4 Univariable Cox regression analysis of patient survival (n,%)

Survival (n=94)Death (n=35)βSEHR95% CIP valueMale70 (74.5)20 (57.1)-0.6640.3420.5150.263-1.0060.052Age (year)55.51±20.5461.60±17.090.0130.0091.0130.994-1.0320.177Underlying disease Solid tumor17 (18.1)11 (31.4)0.6530.3661.9220.937-3.9420.075 Hematologic malignancy12 (12.8)8 (22.9)0.8030.4062.2321.007-4.9440.048 Diabetes mellitus 11 (11.7)6 (17.1)0.3520.4491.4220.590-3.4290.433 Cardiac disease27 (28.7)7 (20.0)-0.4300.4230.6510.284-1.4900.309 Pulmonary disease19 (20.2)10 (28.6)0.4150.3751.5140.727-3.1560.268Prior surgical intervention (<1 month)53 (56.4)16 (45.7)-0.4610.3400.6300.324-1.2270.174Prior use of antifungal agents (<1 month)14 (14.9)3 (8.6)-0.7540.6050.4700.144-1.5400.213Corticosteroid use16 (17.0)7 (20.0)0.1970.4231.2180.532-2.7900.641Severity of clinical feature Sepsis 70 (74.5)32 (91.4)1.3010.6053.6731.122-12.0200.031 Renal replacement therapy7 (7.4)6 (17.1)0.6810.4491,9770.820-4.7640.129 Parenteral nutrition (≥7 d)37 (39.4)14 (40.0)-0.0550.3450.9460.481-1.8610.873 Mechanical ventilation16 (17.0)8 (22.9)0.0670.4041.0690.485-2.3590.868 Central venous catheter70 (74.5)28 (80.0)0.1170.4231.1240.490-2.5760.783 Neutropenia5 (5.3)9 (25.7)1.4720.3914.3632.027-9.390<0.001Antifungal therapy Appropriate empiric therapy72 (76.6)18 (51.4) Inappropriate empiric therapy22 (23.4)17 (48.6)-1.1550.3410.3150.162-0.6150.001

Log Rank (Mantel-Cox), Chi-Square=12.956,P<0.001.
图3合适的经验性抗真菌治疗与28 d生存率关系的Kaplan-Meier生存曲线
Fig.3 Kaplan-Meier survival curves (28-day) based on the initiation of appropriate empiric antifungal therapy
表5多因素Cox回归分析患者28 d生存时间(n=129)
Tab.5 Multivariable Cox regression analysis of patient survival (n=129)

VariableHR95% CIP valueNeutropenia15.4975.039-47.666<0.001Appropriate empiric antifungal therapy0.3250.162-0.6510.002Age1.0361.011-1.0620.005Male--0.227Solid tumor--0.200Hematologic malignancy--0.220Renal replacement therapy--0.163Prior surgical intervention (<1 month)--0.785
3 讨论
酵母菌血症是住院患者中最常见的侵袭性真菌菌血症,发生率逐年上升。有研究显示,其最常见的高危因素包括中性粒细胞减少症、腹部手术、糖尿病、恶性肿瘤和肾衰竭[5]。酵母菌血症病死率逐年升高的原因可能与外科手术的复杂程度增加、感染高危人群增多和患者人口统计学改变有关[6]。
在菌种分布上,白念珠菌仍是酵母菌血症的主要病原。但近年来,非白念珠菌的分离率逐渐上升,尤其是克柔念珠菌和光滑念珠菌[7]。本研究中,白念珠菌有45株,占34.9%;非白念珠菌有84株,占65.1%。前3位的非白念珠菌分别为近平滑念珠菌24株(18.6%)、热带念珠菌18株(14.0%)和光滑念珠菌9株(7.0%),这与国内外报道不甚相同。本文中季也蒙念珠菌和清酒念珠菌导致的真菌菌血症发生率(5%左右)远高于西方国家,在欧洲、中国台湾地区和拉丁美洲,清酒念珠菌的分离率仅0.2%~2.4%[8-10]。ARTEMIS研究显示,季也蒙念珠菌的分离率仅0.03%[11]。念珠菌地区分布不同的原因尚不明确,可能与患者年龄及临床干预有关,包括中心静脉导管留置、静脉高能营养使用、血培养利用率及药物使用[3]。菌种感染分布有其特殊的危险因素,如近平滑念珠菌与静脉导管、肠外高能营养及前期棘白菌素类药物的应用有关[8],热带念珠菌与老年患者、肿瘤及中性粒细胞减少有关[12,13],克柔念珠菌及光滑念珠菌与前期氟康唑或棘白菌素类药物应用有关[14,15]。本研究样本量较小,因此未对菌种感染的危险因素进行统计分析,但其趋势部分支持上述研究。如33%~60%的热带念珠菌或克柔念珠菌感染患者存在血液系统恶性肿瘤及中性粒细胞减少;80%的克柔念珠菌感染患者存在前期抗真菌药物使用史;40%~55%的克柔念珠菌或光滑念珠菌感染患者接受机械通气治疗。本研究还发现,白念珠菌、热带念珠菌、季也蒙念珠菌及清酒念珠菌菌血症患者85%以上有脓毒血症表现,高于其他酵母菌血症(44%~60%),原因尚不明确。
本研究分离的酵母药敏结果显示,大部分酵母(白念珠菌、近平滑念珠菌、清酒念珠菌、季也蒙念珠菌)对氟康唑的敏感率仍较高,达90%以上。与其他研究不同的是,热带念珠菌对氟康唑的耐药率很高,达33.3%,其他研究为10%以下[10,16]。因此,热带念珠菌对氟康唑耐药的增加需得到临床医师的重视。
尽管近10年来抗真菌药物不断发展,念珠菌感染的病死率仍然较高。由于酵母菌血症缺乏特异的临床表现,且TAT较长(4~6 d),因此合适的经验性抗真菌治疗对降低患者的病死率非常重要。本研究中,101例(78.3%)患者接受经验性抗真菌治疗,其中90例的初始抗真菌治疗合适。在28例没有接受抗真菌治疗的患者中,28 d病死率为42.9%,其中1/3在7 d内死亡。Kaplan-Meier生存分析显示,抽血培养5 d内接受合适经验性抗真菌治疗患者的病死率(20.0%)显著低于未经合适治疗的患者(45.5%)(P<0.001)。有研究[17]显示,早期抗真菌治疗往往被忽视,甚至血培养阳性后48 h才开始抗真菌治疗;治疗延误是医院内死亡的独立危险因素,病死率显著增加1.5~2倍。另有研究[18]发现,随着治疗延误,病死率逐渐升高。在血培养当天开始治疗的患者病死率为15%,在培养后第1、2和3天开始治疗的患者病死率分别为24%、36%和41%。最近有研究[19,20]显示,早期合适的抗真菌治疗并不能改善30 d生存率,而疾病的严重程度和人类免疫缺陷病毒(human immunodeficiency virus,HIV)感染是病死率的预测因素。早期抗真菌药物应用与真菌菌血症的病死率是否有关,结果并不一致,原因可能是影响念珠菌菌血症预后的因素是多种因素共同作用的结果。在本研究单因素Cox回归分析中,男性、恶性血液系统疾病、脓毒血症表现、中性粒细胞减少及合适的经验性抗真菌治疗影响患者的短期生存时间(发病后28 d)。多因素Cox回归分析发现,年龄(HR=1.036,P=0.005)和中性粒细胞减少(HR=15.497,P<0.001)是28 d病死率的独立危险因素,尤其是后者,中性粒细胞<500×106/L使酵母菌血症死亡风险增加15倍;而合适的经验性抗真菌治疗是28 d病死率的保护性因素(HR=0.325,P<0.001)。
初始药物的选择需根据患者的临床症状和危险因素来决定。对中重度感染患者,棘白菌素类因抗菌谱广和毒性少而作为首选药物[21]。由于非白念珠菌感染的发生率增加及对氟康唑耐药增加,广谱抗真菌药被推荐为一线药物。获得真菌药敏试验结果后,需行针对性或降阶梯治疗。本研究中,应用最多的是氟康唑,其次是卡泊芬净和两性霉素B。5例患者接受联合药物治疗。氟康唑由于价格较其他药物低,在预防性抗真菌治疗中仍发挥重要作用。直至目前,国际指南仍推荐氟康唑作为真菌菌血症或念珠菌菌血症的一线预防及治疗药物[21,22]。棘白菌素类药物作为新型抗真菌药物,抗真菌活性具有浓度依赖性,且耐受性好。棘白菌素类与氟康唑或两性霉素B的比较研究均显示,棘白菌素类具有突出的临床疗效,被指南提为一线药物[21-23]。此外,对导管相关念珠菌血流感染的治疗强调尽量移除深静脉导管。如果必须保留,可考虑应用棘白菌素或两性霉素B脂质体[4]。
本研究中,8例患者感染罕见的酵母,包括埃切毕赤酵母、乳酸克鲁维酵母、胶红酵母、罗伦隐球菌、深红酵母和新型隐球菌。除隐球菌外,其他均为致病力较弱的酵母。埃切毕赤酵母主要应用于科研载体,从人体血液中分离非常罕见。有研究报道[24,25]2例患者血液培养分离到埃切毕赤酵母并经抗真菌治疗后存活。本研究3例埃切毕赤酵母菌血症患者中,2例未接受抗真菌治疗,1例接受氟康唑治疗,均存活。红酵母与乳酸克鲁维酵母既往被认为无致病性,但近20年来由红酵母引起的真菌菌血症、腹膜炎、眼睛及中枢神经系统感染等病例逐渐增多,多出现在免疫受损人群中,继而被视为条件致病菌。复旦大学附属华山医院曾报道[26]1例乳腺穿刺活检术后由胶红酵母引起的真菌菌血症,未经抗真菌治疗而自愈。本研究2例红酵母菌血症患者中,1例接受氟康唑治疗,另1例未接受治疗,均存活。乳酸克鲁维酵母菌血症至今未见报道,而本研究中的1例有近期手术史和肠外营养,并出现脓毒血症现象,虽抗真菌治疗延迟了7 d,但患者存活。上述这些酵母血流感染少见,且菌种的致病力弱,未经正规抗真菌治疗且免疫功能正常的患者存活率高,但在免疫抑制患者是否需进行抗真菌治疗尚不明确。
总之,酵母菌血症的发病率逐年上升,致病菌种分布正在改变,且病死率高,尤其是内科来源的患者,需得到临床重视。无论诊断技术如何进展,反复血培养包括中心静脉血和外周血培养仍是血流感染诊断的金标准。对念珠菌菌血症患者,均需给予早期合适的抗真菌治疗,而罕见酵母血流感染患者的存活率高,是否需进行抗真菌治疗尚不明确。短期生存时间(发病后28 d)与年龄、中性粒细胞减少及早期合适的抗真菌治疗有关。
[1] Cleveland AA, Farley MM, Harrison LH, Stein B, Hollick R, Lockhart SR, Magill SS, Derado G, Park BJ, Chiller TM. Changes in incidence and antifungal drug resistance in candidemia: results from population-based laboratory surveillance in Atlanta and Baltimore, 2008-2011 [J]. Clin Infect Dis, 2012, 55(10): 1352-1361.
[2] Kett DH, Azoulay E, Echeverria PM, Vincent JL, Extended Prevalence of Infection in ICU Study (EPIC II) Group of Investigators. Candida bloodstream infections in intensive care units: analysis of the extended prevalence of infection in intensive care unit study [J]. Crit Care Med, 2011, 39(4): 665-670.
[3] 中华医学会重症医学分会侵袭性真菌感染指南工作组. 重症患者侵袭性真菌感染诊断与治疗指南(2007)[J]. 中华内科杂志,2007,46(11):960-966.
[4] Pappas PG, Kauffman CA, Andes D, Benjamin DK Jr, Calandra TF, Edwards JE Jr, Filler SG, Fisher JF, Kullberg BJ, Ostrosky-Zeichner L, Reboli AC, Rex JH, Walsh TJ, Sobel JD, Infectious Diseases Society of America. Clinical practice guidelines for the management of candidiasis: 2009 update by the Infectious Diseases Society of America [J]. Clin Infect Dis, 2009, 48(5): 503-535.
[5] Pfaller MA, Diekema DJ. Epidemiology of invasive candidiasis: a persistent public health problem [J]. Clin Microbiol Rev, 2007, 20(1): 133-163.
[6] Bassetti M, Taramasso L, Nicco E, Molinari MP, Mussap M, Viscoli C. Epidemiology, species distribution, antifungal susceptibility and outcome of nosocomial candidemia in a tertiary care hospital in Italy [J]. PLoS One, 2011, 6(9): e24198.
[7] Glöckner A, Karthaus M. Current aspects of invasive candidiasis and aspergillosis in adult intensive care patients [J]. Mycoses, 2011, 54(5): 420-433.
[8] Montagna MT, Caggiano G, Lovero G, De Giglio O, Coretti C, Cuna T, Iatta R, Giglio M, Dalfino L, Bruno F, Puntillo F. Epidemiology of invasive fungal infections in the intensive care unit: results of a multicenter Italian survey (AURORA Project) [J]. Infection, 2013, 41(3): 645-653.
[9] Parmeland L, Gazon M, Guerin C, Argaud L, Lehot JJ, Bastien O, Allaouchiche B, Michallet M, Picot S, Bienvenu AL, Study Group. Candida albicans and non-Candida albicans fungemia in an institutional hospital during a decade [J]. Med Mycol, 2013, 51(1): 33-37.
[10] Nucci M, Queiroz-Telles F, Alvarado-Matute T, Tiraboschi IN, Cortes J, Zurita J, Guzman-Blanco M, Santolaya ME, Thompson L, Sifuentes-Osornio J, Echevarria JI, Colombo AL, Latin American Invasive Mycosis Network. Epidemiology of candidemia in Latin America: a laboratory-based survey [J]. PLoS One, 2013, 8(3): e59373.
[11] Pfaller MA, Diekema DJ, Gibbs DL, Newell VA, Ellis D, Tullio V, Rodloff A, Fu W, Ling TA, Global Antifungal Surveillance Group. Results from the ARTEMIS DISK Global Antifungal Surveillance Study, 1997 to 2007: a 10.5-year analysis of susceptibilities of Candida species to fluconazole and voriconazole as determined by CLSI standardized disk diffusion [J]. J Clin Microbiol, 2010, 48(4): 1366-1377.
[13] Guimaraes T, Nucci M, Mendonca JS, Martinez R, Brito LR, Silva N, Moretti ML, Salomão R, Colombo AL. Epidemiology and predictors of a poor outcome in elderly patients with candidemia [J]. Int J Infect Dis 2012, 16(6): e442-e447.
[14] Ben-Ami R, Rahav G, Elinav H, Kassis I, Shalit I, Gottesman T, Megged O, Weinberger M, Ciobotaro P, Shitrit P, Weber G, Paz A, Miron D, Oren I, Bishara J, Block C, Keller N, Kontoyiannis DP, Giladi M, Israeli Candidaemia Study Group. Distribution of fluconazole-resistant Candida bloodstream isolates among hospitals and inpatient services in Israel [J]. Clin Microbiol Infect, 2013, 19(8): 752-756.
[15] Chen TC, Chen YH, Chen YC, Lu PL. Fluconazole exposure rather than clonal spreading is correlated with the emergence of Candida glabrata with cross-resistance to triazole antifungal agents [J]. Kaohsiung J Med Sci, 2012, 28(6): 306-315.
[16] Pfaller MA, Messer SA, Moet GJ, Jones RN, Castanheira M. Candida bloodstream infections: comparison of species distribution and resistance to echinocandin and azole antifungal agents in intensive care unit (ICU) and non-ICU settings in the SENTRY Antimicrobial Surveillance Program (2008-2009) [J]. Int J Antimicrob Agents, 2011, 38(1) :65-69.
[17] Bassetti M, Molinari MP, Mussap M, Viscoli C, Righi E. Candidaemia in internal medicine departments: the burden of a rising problem [J].Clin Microbiol Infect, 2013, 19(6): 281-284.
[18] Garey KW, Rege M, Pai MP, Mingo DE, Suda KJ, Turpin RS, Bearden DT. Time to initiation of fluconazole therapy impacts mortality in patients with candidemia: a multi-institutional study [J]. Clin Infect Dis, 2006, 43(1): 25-31.
[19] Grim SA, Berger K, Teng C, Gupta S, Layden JE, Janda WM, Clark NM. Timing of susceptibility-based antifungal drug administration in patients with Candida bloodstream infection: correlation with outcomes [J]. J Antimicrob Chemother, 2012, 67(3): 707-714.
[20] Kludze-Forson M, Eschenauer GA, Kubin CJ, Della-Latta P, Lam SW. The impact of delaying the initiation of appropriate antifungal treatment for Candida bloodstream infection [J]. Med Mycol, 2010, 48(2): 436-439.
[21] Cornely OA, Bassetti M, Calandra T, Garbino J, Kullberg BJ, Lortholary O, Meersseman W, Akova M, Arendrup MC, Arikan-Akdagli S, Bille J, Castagnola E, Cuenca-Estrella M, Donnelly JP, Groll AH, Herbrecht R, Hope WW, Jensen HE, Lass-Flörl C, Petrikkos G, Richardson MD, Roilides E, Verweij PE, Viscoli C, Ullmann AJ, ESCMID Fungal Infection Study Group. ESCMID guideline for the diagnosis and management of Candida diseases 2012: non-neutropenic adult patients [J]. Clin Microbiol Infect, 2012, 18(Suppl 7): 19-37.
[22] Ruhnke M, Rickerts V, Cornely OA, Buchheidt D, Glöckner A, Heinz W, Höhl R, Horré R, Karthaus M, Kujath P, Willinger B, Presterl E, Rath P, Ritter J, Glasmacher A, Lass-Flörl C, Groll AH, German Speaking Mycological Society, Paul-Ehrlich-Society for Chemotherapy. Diagnosis and therapy of Candida infections: joint recommendations of the German Speaking Mycological Society and the Paul-Ehrlich-Society for Chemotherapy [J]. Mycoses, 2011, 54(4): 279-310.
[23] Ullmann AJ, Akova M, Herbrecht R, Viscoli C, Arendrup MC, Arikan-Akdagli S, Bassetti M, Bille J, Calandra T, Castagnola E, Cornely OA, Donnelly JP, Garbino J, Groll AH, Hope WW, Jensen HE, Kullberg BJ, Lass-Flörl C, Lortholary O, Meersseman W, Petrikkos G, Richardson MD, Roilides E, Verweij PE, Cuenca-Estrella M, ESCMID Fungal Infection Study Group. ESCMID guideline for the diagnosis and management of Candida diseases 2012: adults with haematological malignancies and after haematopoietic stem cell transplantation (HCT) [J]. Clin Microbiol Infect, 2012, 18(Suppl 7): 53-67.
[24] 吴辉云,刘隆平,金运顺. 血液中分离出埃切毕赤酵母菌[J]. 中华医学检验杂志,1999, 22(6): 341.
[25] 周细国,杨伟平,刘筱玲,雷兰芳. 从血液中分离出埃切/卡氏毕赤酵母菌[J]. 临床检验杂志, 2005, 23(1): 27.
[26] 朱敏,李莉,章强强,赵颖,朱均昊. 胶红酵母致真菌血症1例:临床及实验研究[J]. 中国真菌学杂志, 2009, 4(4): 207-210.
