7年剖宫产手术指征变化的临床分析
2011-08-18吴帼蕴
吴帼蕴
(南京市红十字医院 南京 210001)
剖宫产术作为产科领域的重要手术,已成为解决难产、产科合并症和并发症,挽救孕产妇和围产儿生命的有效手段[1]。随着医学各学科的快速发展,剖宫产手术的安全性大大提高,有效地降低了母婴的死亡率。但由此也引起许多孕产妇及家属盲目地相信剖宫产是绝对安全的,以及多因素的影响,导致了剖宫产率的持续高水平。WHO于2010年发表一项调查报告[2],2007年至2008年在亚洲9个国家开展的相关调查显示,剖宫产手术比例平均27.3%,而中国的剖宫产率(46.2%)和无指征剖宫产率(11.7%)均位居9国之首,明显高于邻国日本19.8%的剖宫产率。其实剖宫产是创伤性手术,无指征的剖宫产较阴道分娩会产生更多的近远期并发症,从而对母婴健康造成许多不良影响。因此,严格控制无医学指征的剖宫产以降低剖宫产率迫在眉睫。现分析近7年我院剖宫产手术主要指征的顺位变化,为正确掌握手术指征,合理控制剖宫产率的具体措施进行分析和探讨。
1 资料与方法
1.1 一般资料
2004年1月至2010年12月我院分娩数为6690例,其中剖宫产1654例,阴道助产701例。7年剖宫产率波动在21.83%~28.66%之间,近2年有上升趋势,平均剖宫产率24.46%。总分娩病例中初产妇4278例(63.95%),经产妇2412例(36.05%)。剖宫产病例中初产妇1359例(82.16%),经产妇295例(17.84%),孕妇年龄19~43岁,孕周31+5~42+3周。
1.2 方法
对本组资料中各年的剖宫产率及剖宫产指征进行回顾性分析,分析归纳各项手术指征的构成比变化及其合理性。数据采用stata软件,进行χ2检验。
2 结果
2.1 2004年至2010年间剖宫产率、阴道助产率的变化
7年间剖宫产率前5年较平稳(21.83%~24.53%),近2年呈有上升趋势(26.09%~28.66%),将近2年的数据合并后与前5年的剖宫产率的比较,差异具有统计学意义(P<0.05)。阴道助产率前5年较平稳,后2年有下降趋势,从2008年的12.94%下降至2010年的6.57%。具体见表1。
2.2 剖宫产主要手术指征的构成比及其顺位变化
剖宫产的手术指征主要包括:(1)头盆不称:骨盆异常、临产后头位难产而致产程异常、明显的巨大儿;(2)胎儿宫内窘迫;(3)臀位;(4)妊娠并发症、合并症:妊娠高血压疾病、前置胎盘、胎盘早剥、胆汁瘀积综合征、双胎妊娠、妊娠合并心脏病、糖尿病、甲亢、子宫肌瘤、卵巢肿瘤等;(5)剖宫产术后的瘢痕子宫;(6)社会因素:高龄初产妇、辅助生育后的妊娠、无任何医学指征应患者要求的手术;(7)引产失败:胎膜早破、羊水过少、过期妊娠或因合并症具备引产指征者,引产3d未临产。同一病例中有多个手术指征时,以第一手术指征为准统计。各年度手术指征的构成比,见表2。

表1 7年间分娩情况比较(%)
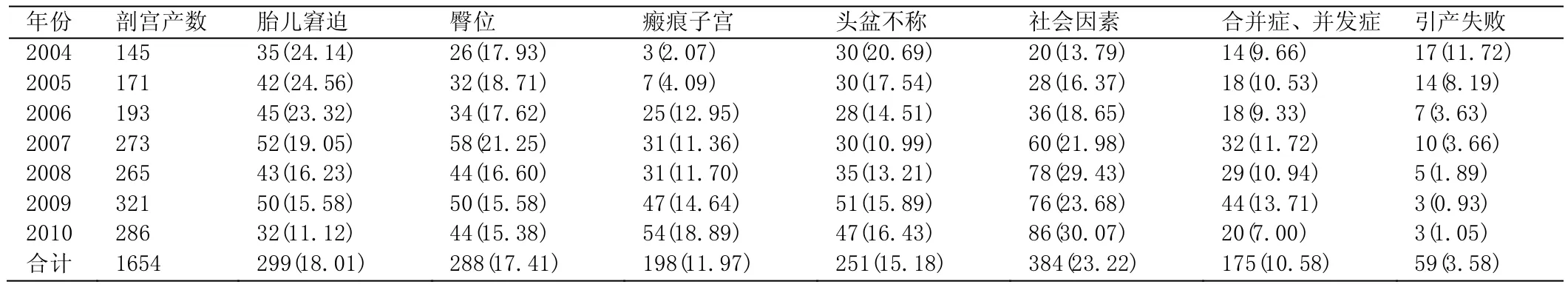
表2 主要手术指征的变化[例(%)]
从表2中可见,前3年剖宫产指征的顺位依次为胎儿窘迫、头盆不称、臀位、社会因素、引产失败、妊娠并发症、瘢痕子宫,其中社会因素、瘢痕子宫比例呈逐年上升趋势,从2007年起社会因素跃居首位并持续至2010年,统计学差异有极显著性(P<0.01);瘢痕子宫剖宫产率呈上升趋势,2009年为第4位,2010年为第2位,统计学差异有极显著性(P<0.01);而胎儿窘迫、引产失败比例呈下降趋势,统计学差异有极显著性(P<0.01);头盆不称、妊娠合并症及并发症顺位变化不大。
3 讨论
3.1 本资料的剖宫产率低于目前国内平均水平,但仍呈上升趋势
有资料显示我国近年来剖宫产率在不断攀升,县级医院为30%~40%,地级医院为50%~60%,省级或医学院附属医院为70%~80%[3]。本资料近7年的剖宫产率在21.83%~28.66%之间,平均剖宫产率为24.46%,低于国内的平均水平,但明显高于WHO提出的<15%的目标。究其原因:(1)加强产科质量管理,医护人员正确引导产妇进行阴道试产,并加强头位难产的助产技术;(2)我院为二级医院,接诊的多为低危孕产妇,妊娠合并症及并发症较少;(3)总分娩人群中,经产妇2412例,占36.05%,该人群阴道分娩率高;(4)开展全产程陪护及镇痛分娩。但在医疗行为中,因诸多社会因素的介入、经产妇中剖宫产术后再次妊娠的发生率增加、阴道助产可能导致医疗纠纷等,使近年来的剖宫产率呈上升趋势。
3.2 剖宫产指征变化
3.2.1 社会因素比例逐年上升,近4年已跃居手术指征的首位 有文献报道:因社会因素剖宫产的比例近几年已上升至第1位[4~5]。本资料显示:2007年至2010年社会因素的剖宫产比例跃居首位,与文献报道相一致。分析原因有几点:(1)随着剖宫产手术、麻醉、输血及抗感染技术的提高,使手术时间明显缩短、损伤减少、恢复快;产妇术中、术后疼痛感明显减轻;使剖宫产被广大社会人群普遍认可和接受,却忽视其近远期并发症,而盲目相信剖宫产的安全性。(2)许多孕产妇对阴道试产信心不足,表现在临产后因不能忍受长时间的阵痛而选择剖宫产、或受周围亲朋好友个别的阴道分娩失败而改行剖宫产的经历影响,惧怕阴道试产失败,而直接行择期剖宫产。(3)近年来多因素导致许多高龄初产妇或行辅助生育后妊娠的孕产妇增加,因其担心阴道分娩对胎儿的风险而不愿阴道试产,把剖宫产作为首选的分娩方式。(4)部分家庭因选择良辰吉日、提前上学等要求择期手术。(5)产科医疗纠纷的增加[6],医患之间缺乏相互理解和信任:产科具有高风险性,患者对医生的期望值过高,不能理解阴道试产期间母胎可变因素多,随时出现异常情况时,医生很难保证坚持阴道试产不发生意外,出现纠纷后产妇及家属常因不满医生未及时剖宫产而引发医疗纠纷,而医护人员常常无法自身承担后果,因此医生不敢义正言辞地拒绝无明确医学指征的剖宫产,使剖宫产手术指征放宽。(6)部分医疗行为已经受经济利益影响。
3.2.2 剖宫产后瘢痕子宫作为手术指征比例增加 本资料统计了近7年来的剖宫产后瘢痕子宫共302例,其中198例行剖宫产,104例试产成功,其剖宫产比例65.56%,阴道试产成功比例34.44%;瘢痕子宫作为手术指征比例呈上升趋势,渐至第4位、第2位,成为高剖宫产率的主要因素之一。吴凤英报道[7]选择剖宫产术后再次妊娠,符合条件的204例阴道试产病例中,阴道试产成功81.37%。王蔚报道[8]115例剖宫产术后妊娠再分娩病例中,阴道试产成功45.22%。自20世纪90年代以来剖宫产率持续上升并居高不下,剖宫产术后再次妊娠分娩已成为产科临床突出的问题[9]。在实践中发现,影响其阴道试产的主要原因有:(1)孕产妇“一次剖宫产,永远剖宫产”的错误观点,尤其是前次手术指征是社会因素的孕妇,大多缺乏阴道试产信心;(2)大多数孕妇对前次手术的方式、术中情况、手术指征不能详细描述,影响产科医生在产前对阴道试产风险的评估;(3)其它:医患两者对试产过程中可能出现子宫疤痕处破裂均过于担心,并害怕出现不良的严重后果而放宽手术指征、妊娠间隔时限缩短时试产风险增加、出现引产指征时方法较局限而风险增加,使医患两者对引产缺乏信心而未得到充分试产、计划生育要求行绝育术。
3.2.3 胎儿窘迫作为手术指征比例下降 本资料显示在前3年,胎儿窘迫居剖宫产指征之首,占24%左右;与文献报道相一致:霍武秀[10]报道胎儿窘迫居剖宫产指征之首,占20.72%;李存肖[11]等报道胎儿窘迫居剖宫产指征之首,占26.29%。而术后均发现新生儿的窒息符合率低,明显存在对胎儿窘迫的过度诊断。通过临床总结与努力,从近4年的资料显示,胎儿窘迫作为手术指征比例呈下降趋势,合理诊断胎儿窘迫已产生效果。因此要求产科医生结合胎心、羊水及产程进展程度作出综合评估,积极行宫内复苏的相关措施,加强与患者及家属的沟通,尽可能地减少过度诊断,可一定程度上降低剖宫产。不过,在临床实践中发现,对于胎心正常的羊水III度污染的情况要高度重视,需尽量缩短产程,否则即使出生时新生儿Apgar评分正常,但新生儿吸入性肺炎发生率、新生儿呕吐率增加,可能增加围产儿患病率。
3.2.4 引产失败指征比例下降 对于出现引产指征的孕产妇:如胎膜早破、延期妊娠、过期妊娠或轻微合并症时,常常在引产1~2d未成功时,孕产妇及家属就过于担心胎儿宫内的安全、丧失对阴道试产的信心而直接选择社会因素剖宫产。
3.2.5 臀位、头盆不称、妊娠合并症、并发症指征比例变化不大 由于超声检查的普及,臀位中大部分为足先露可提前明确诊断,具备明确的手术指征,故选择剖宫产。由于现在许多孕妇孕期营养过多,胎儿的普遍体重增加,对于全臀先露者,易发生后出头困难而造成产伤或新生儿窒息、死亡等严重后果,故医患双方绝大多数愿意选择剖宫产结束分娩。而仅少许臀先露入院时宫口已开大,胎儿不大时行臀位助产阴道分娩。对于胎儿为头位的、愿意阴道试产的孕产妇来说,我们一直坚持在病情允许下给予充分的阴道试产机会,所以在出现头盆不称的手术指征时,在术前、术中的诊断符合率较高,进一步降低可能性不大。对于妊娠合并症及并发症比例较低,可能跟我院是二级医院,接诊的多为低危孕产妇有关。
3.3 合理掌握剖宫产指征以降低剖宫产率的对策
目前中国的剖宫产率已远远高于世界15%的平均水平[12]。过高的剖宫产率并不能降低母婴病死率,其导致更多的近远期并发症已逐渐体现,并对母婴产生了不良影响[6];同时增加了患者的经济负担,浪费了本就缺乏的医疗资源。在近12年中,本科虽未发生由剖宫产直接导致的孕产妇死亡,但母婴近远期并发症明显高于阴道分娩。因此,降低剖宫产率势在必行。(1)降低社会因素的剖宫产:①加强孕期保健知识的宣教,分析无指征剖宫产的利弊,纠正片面认识,正确引导孕产妇尽量阴道分娩;②新闻媒体报道、社会的宣传要有医学依据,让社会了解产科的高风险性,纠正“生孩子是最容易的事”的错误观点;③积极提高产科专业技术,尤其是头位难产的处理,合理诊断胎儿窘迫;同时要努力加强与患者的沟通交流能力,诊治的言行中体现出对产妇的爱心和关心,赢得产妇及家属的信任,医患一起努力面对阴道试产,尽量降低无指征剖宫产;④积极开展镇痛分娩和陪伴分娩,缓解产妇产程中的紧张心理,增加阴道分娩的信心;⑤卫生行政部门要进一步完善孕产妇的各级保健措施,对分娩方式给予正面引导;加强对各级医疗机构中医疗质量的管理及监督,最大程度地减少部分医疗机构受经济利益的驱使而增加的无医学指征的剖宫产术;⑥倡导科学理念,驱除迷信思想。(2)与文献报道的剖宫产术后较高的阴道试产成功率相比,应鼓励其选择阴道试产,可进一步减少剖宫产术后再次妊娠行选择性重复剖宫产的数量。余昕烊等人[9]的《剖宫产术后再次妊娠阴道分娩相关问题》,对剖宫产术后阴道分娩临床指南做了详细解读。作为产科医生应深入学习并掌握,以在实践工作中与产妇讨论阴道试产和选择性重复剖宫产的利弊,并根据具体情况选择恰当的分娩方式;只要重视临产后产程进展、瘢痕处的疼痛和胎心的观察,及时发现和处理异常情况,可进一步提高阴道试产的成功率,以减少二次剖宫产手术的风险和可能出现各类近远期并发症。(3)加强孕期营养指导,减少巨大儿的发生;早期积极治疗妊娠合并症及并发症,为阴道分娩创造良好条件。
总之,居高不下的剖宫产率受多因素的影响,要降低剖宫产率,需要“分阶段逐步进行,先降可以降低的由社会因素引发的剖宫产率”[13],这样既可直接降低剖宫产,也可间接降低由此引起的瘢痕子宫。因此,需要医护人员和全社会一起努力,更合理地开展剖宫产,以降低孕产妇及围产儿的近远期并发症,确保母婴安全。
[1]曹泽毅.中华妇产科学[M].北京:人民卫生出版社,2004:983~992.
[2]Lumbiganon P,LaopaiboonM,Gü lmezogluAM,Method ofdelivery and pregnancy outcomes in Asia:theWHO global survey on maternal and perinatal health 2007-08[J].Lancet, 2010,375(9713):490.
[3]李燕蓉,梁竹巍,贾晓芳.北京天坛医院20年间剖宫产率变化及分析[J].武警医学,2007,18(12):916.
[4]龙翔,陶芳标,黄锟.安徽省两县农村育龄妇女剖宫产现况及影响因素[J].中华流行病学杂志,2009,30(8):870~871.
[5]李宝兰.663例剖宫产指征探讨及变化现状分析[J].青海医药杂志,2009,39(3):23~24.
[6]廖予妹,耿正惠.中国剖宫产现状及其远期影响[J].中国实用妇科与产科杂志,2010,26(8):630~632.
[7]吴凤英.剖宫产术后再次妊娠阴道试产204例临床分析[J].中国妇幼保健,2010,25(10):1326~1327.
[8]王蔚.剖宫产术后再次妊娠分娩方式的选择与新生儿结局的临床研究[J].第四军医大学学报,2007,28(22):2085.
[9]余昕烊,漆洪波.剖宫产术后再次妊娠阴道分娩相关问题[J].中国实用妇科与产科杂志,2010,26(8):569~573.
[10]霍武秀.剖宫产率上升与剖宫产指征的关系探讨[J].中国妇幼保健,2010,25(4):482~484.
[11]李存肖,金士杰,陶秀坤,等.856例剖宫产指征分析[J].中国妇幼保健,2010,25(4):470~471.
[12]Betran AP,MerialdiM,Lauer JAetal·Rates of caesarean section:analysis ofgloba,l regional and national estimates[J].Paediatr Perina Epidemio,l,2007,21(2):98.
[13]武明辉,张月.2009年北京地区剖宫产率及影响因素[J].中国妇幼保健,2010,25(33):4832~4835.
