足月妊娠胎膜早破195例早期干预临床分析
2011-05-25陆卫东
陆卫东
(广西南宁市第六人民医院,广西 南宁 530003 E-mail:1171387262@qq.com)
胎膜早破指在临产前胎膜破裂,是产科常见的妊娠并发症,妊娠满37周后的胎膜早破发生率为10%;妊娠不满37周的胎膜早破发生率为2.0%~3.5%[1]。胎膜早破母儿容易发生一系列并发症。母亲面临危险有绒毛膜炎、脐带脱垂、难产及后出血等,而胎儿可能发生胎儿窘迫、宫内感染等,从而增加孕产妇及早产儿病率及病死率。因此,正确处理胎膜早破,尽可能减少母儿并发症,是我们要思考的问题。近年来主张对足月胎膜早破予期待治疗,胎膜破裂24h未临产再予缩宫素引产。但能否早期干预,尽快终止妊娠是值得我们探讨的课题。笔者通过回顾性分析早期干预足月胎膜早破的临床效果,以探讨这一处理方法的临床意义。
1 资料与方法
1.1 一般资料 2009年3月~2010年3月在我院住院足月分娩产妇2 831例,其中胎膜早破293例,占分娩总数的10.35%,除外妊娠合并症及并发症的头位胎膜早破195例为观察组,年龄在20~43岁,孕周 37~41周+5。对照组为 2008年 1月~2009年1月在我院住院足娩产妇2 653例中头位胎膜早破除外妊娠合并症及并发症的195例。两组年龄、产次、孕周差异均无显著性(P>0.05)。
1.2 方法 发生胎膜早破后,注意监测胎心音,保持外阴清
洁。观察组予早期临床干预,具体如下:①胎膜早破病人应及早内诊检查,了解骨盆情况,宫颈成熟度;若无明显头盆不称,宫颈成熟,破膜2~4h未临产者即行缩宫素静脉滴注引产;②宫颈不成熟,无头盆不称者,予地诺前列酮栓促宫颈成熟引产;③胎头高浮、头盆不称者行剖宫产分娩;④破膜时间超过12h,预防性应用抗生素,一旦出现感染征兆,宫颈不成熟应立即剖宫产分娩。对照组则予期待治疗,破膜时间超过24h未临产者预防性应用抗生素的同时予缩宫素引产。观察两组的分娩方式、母儿并发症情况。
1.3 胎膜早破的诊断 胎膜早破的诊断标准参照《妇产科学》第7版全国统编教材及有关文献[2]。诊断要点如下:①孕妇突感有较多的液体从阴道流出,可混有胎脂及胎粪;②阴道检查时见有羊水流出,或并有胎脂样物;③pH试纸检查,pH>7.0;④阴道分泌物检查见羊齿状结晶;⑤B超提示羊水指数<8cm。
1.4 统计学处理 所获数据进行χ2检验。
2 结果
2.1 两组分娩方式比较 观察组剖宫产 70例,占35.90%,对照组剖宫产91例,占46.67%,观察组剖宫产率低于对照组,差异有显著性(χ2=4.66,P <0.05),见表 1。
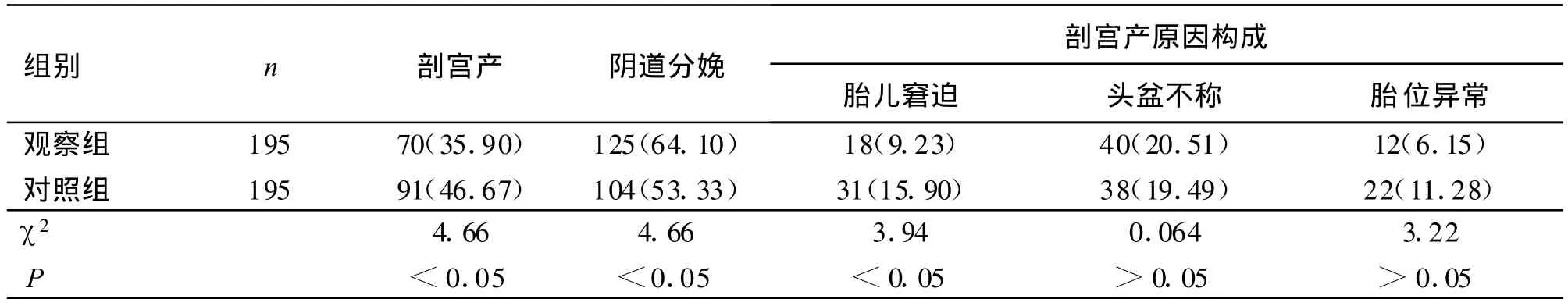
表1 两组分娩方式比较 (n,%)
2.2 两组母儿并发症 见表2。

表2 两组母婴并发症情况比较 (n,%)
对照组产褥病率15例占7.69%,明显高于观察组,差异有高度显著性(P<0.01),其中对照组腹部切口感染3例,会阴伤口感染5例,8例伤口感染者破膜距妊娠结束时间均>24h,观察组无腹部切口感染病例。
2.3 两组破膜距妊娠结束时间比较 观察组破膜距妊娠结束时间<24h者187例,占95.90%,对照组破膜距妊娠结束时间<24h者171例,占87.69%,两组相比差异有高度显著性(χ2=8.71,P <0.01)。
3 讨论
3.1 胎膜早破的病因 胎膜早破的病因是多方面的,一般认为与感染、宫腔内压力升高、胎先露部高浮、营养因素、宫颈内口松弛、细胞因子学等诸多因素有关[1],而下生殖道上行性感染是胎膜早破的主要原因[3]。胎膜早破后,母儿容易发生一系列并发症而危及母儿安全。因此加强产前保健和孕期卫生知识宣教,补充足量维生素、钙、锌及铜等营养素,定期产前检查,孕前及孕期应积极治疗生殖道炎症,孕晚期严禁性生活,及时纠正胎位异常,以减少胎膜早破的发生。
3.2 胎膜早破对母儿的不良影响 前羊水呈楔形,有扩张宫颈作用,胎膜早破则宫颈扩张缓慢[3]。胎膜早破后,羊水大量流失,可造成宫壁紧裹胎体,导致不协调的宫缩或阻碍胎头正常回转,多见于胎头位置异常,如持续性枕后位、枕横位等,常引起产力异常,相对头盆不称及胎儿窘迫。另外胎膜早破后,阴道及宫颈细菌进入宫腔,可引起宫内感染。胎膜破裂距临产时间越长,宫腔感染的机会越多。据统计,破膜24h内分娩者的羊膜腔感染发生率6.4%,超过24h高达30%[4],且破膜超过24h抗生素的应用也不能完全防止宫内感染的发生[5]。宫内感染,可使子宫及宫颈对缩宫素反应差,不易诱发有效宫缩,致缩宫素引产失败增多。以上因素联合作用,导致剖宫产率增加。据报道,胎膜早破导致剖宫产率增高的主要原因是胎儿窘迫、头盆不称和胎位异常。本组资料中对照组的剖宫产原因构成中,胎儿窘迫占 15.90%,头盆不称占19.49%,胎位异常占11.28%,与文献报道一致。胎膜早破后,产程延长和感染可引起宫肌纤维水肿变性,影响子宫收缩,可致即时产后出血和晚期产后出血,并使产褥病率增加。本资料中,对照组产后出血率达5.13%,产褥病率7.69%,其中腹部切口感染3例,会阴伤口感染5例。胎膜早破,羊水流失,胎盘脐带受压,宫缩不协调,产程延长及宫内感染使胎儿耐受缺氧能力下降,这些因素均可致胎儿窘迫发生,胎儿窘迫可延续成新生儿窒息。本资料中,对照组新生儿窒息率达8.21%。
3.3 对足月妊娠胎膜早破施行早期干预以减少并发症 足月妊娠发生胎膜早破,胎儿已成熟,故对足月头位胎膜早破者,若无明显头盆不称,破膜2~4h未临产者即予缩宫素引产,以缩短破膜距分娩的时间,减少母儿并发症。本资料显示,观察组破膜距妊娠结束时间<24h者所占比例明显高于对照组(P<0.01),而产褥病率为2.05%,明显低于对照组(P<0.01),且观察组中剖宫产率、胎儿窘迫率、新生儿窒息率均低于对照组,差异有显著性(P<0.05)。说明对足月妊娠胎膜早破施行早期干预,及时诱发宫缩,促进产程进展,有利于胎头随宫缩力的推动不断下降,胎方位向枕前位方向旋转,减少了难产的发生率,另一方面及时引产,缩短产程,减少羊水流失量及宫内感染的发生,胎儿窘迫发生率降低,从而剖宫产率降低,胎膜早破导致继发宫内感染及宫缩乏力发生率降低,产褥病率及产后出血率降低,从而减少对母儿的危害。
综上所述,胎膜早破对母儿安全构成威胁,对足月妊娠胎膜早破宜进行早期干预,积极终止妊娠,从而减少母儿并发症。故认为近年来主张对足月妊娠胎膜早破予期待治疗,胎膜破裂>24h未临产再予引产的观点有必要重新认识。
[1] 乐杰.妇产科学[M].7版.北京:人民卫生出版社,2008:137-138.
[2] 田勤,海沙汗,卡斯木.胎膜早破的诊断和处理[J].中华临床医学研究杂志,2007,13(14):2056.
[3] 苟文丽,吴连方.分娩学[M].北京:人民卫生出版社,2003:333-337.
[4] 李桂英,李笑天.胎膜破裂孕妇发热对新生儿的影响[J].中国实用妇科与产科杂志,2005,21(9):567-568.
[5] 高雪莲,刘玉洁,周世梅,等.433例早产的临床分析[J].中华围产医学杂志,2000,3(1):60.
