非酒精性脂肪性肝病在2型糖尿病患者中的患病率及其危险因素研究
2011-05-16高建勤胡逢来
高建勤,张 晶,季 宇,胡逢来,杨 婧
有研究表明在非糖尿病患者中,非酒精性脂肪性肝病(NAFLD)是心血管疾病的独立危险因素[1-2],而在2型糖尿病 (type 2 diabetes mellitus,T2DM)患者中,NAFLD与糖尿病肾病及糖尿病视网膜病变相关[3-5]。本研究旨在了解NAFLD在T2DM患者中的患病率,并分析其危险因素。
1 资料与方法
1.1 一般资料 选取2008年7月—2008年12月在我院内分泌科门诊及住院治疗的T2DM患者343例,均符合1999年WHO确定的T2DM诊断标准。排除标准:酒精摄入量>20 g/d的男性,>10 g/d的女性;甲状腺功能减退,病毒性、药物性、自身免疫性肝炎,肝硬化,近期服用减肥药、糖皮质激素、雌激素者及应用胰岛素者。
按照上述标准,排除嗜酒患者13例、合并甲状腺功能异常者13例、乙型肝炎表面抗原阳性者4例、丙型肝炎抗体阳性者1例。共312例患者入选,按照是否合并NAFLD分为两组:T2DM伴NAFLD组147例,单纯T2DM组165例。
1.2 方法 采集患者的年龄、性别、身高、体质量〔计算体质指数 (BMI)〕、血压 (收缩压及舒张压)、腰围、臀围、颈围。记录空腹血糖 (FPG)、血脂〔总胆固醇 (TC)、高密度脂蛋白胆固醇 (HDL-C)、低密度脂蛋白胆固醇 (LDL-C)、三酰甘油 (TG)〕、丙氨酸氨基转移酶 (ALT,通过全自动生化分析仪测定)、糖化血红蛋白 (HbA1c,应用阴离子交换树脂微柱层析色谱-分光光度计法检测)、空腹胰岛素 (FINS,采用放射免疫法检测)、尿微量清蛋白 (MALB,采用免疫透射比浊法检测)。计算稳态模型胰岛素抵抗指数 (HOMAIR):HOMA-IR=(FINS×FPG)/22.5。
1.3 诊断标准 NAFLD经腹部超声诊断,符合2006年中华医学会肝病学分会《非酒精性脂肪性肝病诊疗指南》的临床诊断标准[6]。
代谢综合征的诊断标准参考国际糖尿病联盟建议[7]:中心型肥胖 (男性腰围≥90 cm,女性腰围≥80 cm),加以下任意两项:FPG≥5.6 mmol/L或正在使用降糖药,TG≥1.70 mmol/L,HDL-C在男性<1.00 mmol/L,女性<1.25 mmol/L或正在应用调脂药;血压>130/85 mm Hg(1 mm Hg=0.133 kPa)。
1.4 统计学方法 采用SPSS 13.0统计软件进行统计检验,计量资料以)表示,组间比较采用t检验;计数资料用百分率表示,采用χ2检验。p<0.05为差异有统计学意义。
2 结果
2.1 T2DM患者中NAFLD患病率 312例T2DM患者中,147例合并 NAFLD,患病率为 47.0%;女性154例,其中伴NAFLD者73例,无NAFLD者81例;男性158例,伴NAFLD者74例,无NAFLD者84例,男性和女性 T2DM患者中NAFLD患病率比较差异无统计学意义 (χ2=0.010,P=0.920)。312例 T2DM患者中,合并高血压者 173例(55.3%);147例 NAFLD患者中,合并高血压者106例(72.1%),显著高于单纯T2DM患者的40.6%(67/165),差异有统计学意义 (χ2=31.231,P=0.000)。T2DM伴NAFLD组和单纯T2DM组患者中,吸烟人群所占比例分别为24.5%和18.8%,两组比较差异无统计学意义 (χ2=1.499,P=0.221)。
2.2 两组物理检查指标的比较 T2DM伴NAFLD组患者的体质量、BMI、腰围均显著大于单纯T2DM组,差异有统计学意义 (p<0.01);而两组患者的身高、腰臀比、血压等指标间差异无统计学意义 (P>0.05,见表1)。
2.3 两组临床及生化指标的比较 两组患者的年龄、病程及ALT、尿素氮、血肌酐、血尿酸、FPG、餐后 2 h血糖、HbA1c、TC、LDL-C、HDL-C水平间差异无统计学意义 (P>0.05);T2DM伴 NAFLD组患者的 FINS、TG水平、HOMA-IR、MALB均显著高于单纯T2DM组,差异有统计学意义 (p<0.05,见表2)。
T2DM伴NAFLD组中63.3%的患者合并代谢综合征,显著高于单纯 T2DM组的29.9% (χ2=35.325,P=0.000)。T2DM伴NAFLD组和单纯T2DM组糖尿病肾病患病率分别为20.4%和16.4%,两组间差异无统计学意义 (χ2=0.852,P=0.356)。
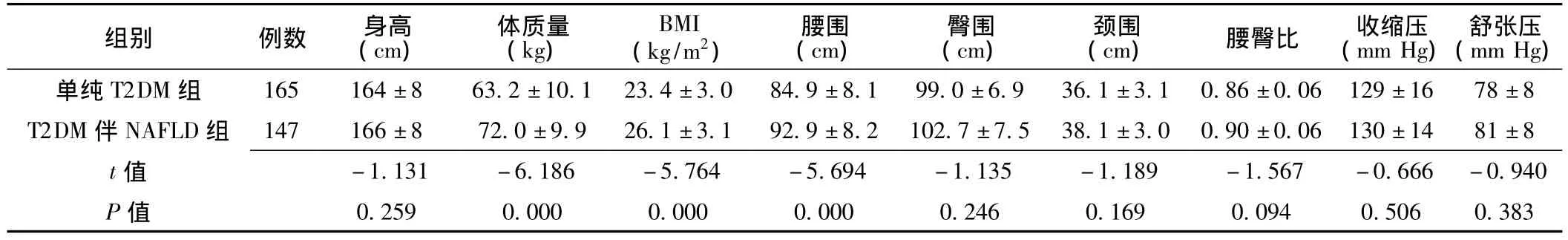
表1 两组患者各项物理检查指标的比较Table 1 Comparison of physical examination results between the two groups
表2 两组患者临床及生化指标的比较 Table 2 Comparison of clinical and laboratory data between the two groups

表2 两组患者临床及生化指标的比较 Table 2 Comparison of clinical and laboratory data between the two groups
注:ALT=丙氨酸氨基转移酶,FPG=空腹血糖,HbA1c=糖化血红蛋白,FINS=空腹胰岛素,HOMA-IR=胰岛素抵抗指数,TG=三酰甘油,TC=总胆固醇,LDL-C=低密度脂蛋白胆固醇,HDL-C=高密度脂蛋白胆固醇,MALB=尿微量清蛋白
组别 例数 年龄(岁)病程(年)ALT(U/L)尿素氮(mmol/L)血肌酐(μmol/L)血尿酸(μmol/L)FPG(mmol/L)餐后2 h血糖(mmol/L)±70 7.47±2.24 10.8±3.7 T2DM伴NAFLD组 147 59±13 7±6 29.0±20.4 5.7±1.4 72.8±17.8 316±80 7.79±2.29 12.4±4.3 t单纯T2DM组 165 65±10 9±6 20.8±10.4 5.6±1.5 74.2±16.8 300值1.609 -0.952 -1.626 0.276 -1.135 -1.524 -0.88.96 2.97±0.81 1.28±0.33 48± 94 T2DM伴NAFLD组 7.9±1.8 44.1±19.9 15.2±7.5 1.98±1.69 5.08±0.98 2.99±0.82 1.12±0.26 150±1 028 t MALB(mg/gCr)单纯T2DM组 7.4±1.8 36.7±16.1 11.5±6.5 1.46±1.11 4.99±0 0 -1.227 P值 0.086 0.354 0.112 0.783 0.257 0.129 0.380 0.254组别 HbA1c(%)(pmol/L) HOMA-IR TG(mmol/L)FINS TC(mmol/L)LDL-C(mmol/L)HDL-C(mmol/L)91 -2.083 P值 0.064 0.012 0.036 0.006 0.552 0.797 0.063 0.044值-1.864 -2.559 -2.119 -2.756 -0.595 -0.257 1.1
3 讨论
据文献报道,脂肪肝在人群中发病率为15% ~30%[8-10],而 T2DM 中 20% ~ 75% 合并 NAFLD[2,11-12]。Targher等[2]应用腹部超声对2 839例T2DM患者进行筛查,发现NAFLD的患病率达69.5%。本研究结果显示NAFLD在T2DM中的患病率为47.0%,且与年龄、性别、吸烟无相关性[12]。与欧美国家相比,国内T2DM中NAFLD患病率略偏低,考虑主要原因可能和欧美国家肥胖的发病率更高、T2DM胰岛素抵抗更严重有关。
近年的研究认为,NAFLD与胰岛素抵抗密切相关[13]。本研究结果显示T2DM伴NAFLD患者的体质量、BMI、腰围、TG水平、HOMA-IR均显著高于不伴NAFLD的T2DM患者,提示NAFLD与胰岛素抵抗、血脂紊乱、肥胖有关。NAFLD发病机制较为公认的为“二次打击”学说,认为:第一次打击为肝脏脂肪堆积,胰岛素抵抗起关键作用,胰岛素抵抗使胰岛素抑制脂肪酶的活性下降,外周组织脂肪分解增多,游离脂肪酸水平升高,大量游离脂肪酸氧化和利用不足,从而脂化导致TG升高,使肝细胞内脂肪堆积,形成脂肪肝[14];反过来,高水平游离脂肪酸通过血糖、血脂循环干扰肌肉组织对胰岛素的敏感性,同时可直接刺激胰岛β细胞分泌胰岛素,从而加重胰岛素抵抗和高胰岛素血症,并进一步借助氧化应激、脂质过氧化反应、促炎症反应的细胞因子启动二次打击,造成肝细胞损伤、炎症和纤维化。
NAFLD被认为是代谢综合征在肝脏的表现[15]。本研究结果显示T2DM伴NAFLD患者中合并代谢综合征及原发性高血压的比例远远高于不伴NAFLD的T2DM患者,再次印证了二者以胰岛素抵抗为共同的病理生理基础[13,16]。尽管在本研究中T2DM伴NAFLD患者的MALB显著高于不伴NAFLD的T2DM患者,但进一步统计合并糖尿病肾病的比例两组间并无显著差异,因此尚无法评估NAFLD与糖尿病肾病是否有关联,需扩大样本数量并按糖尿病肾病分期进行分层分析。此外,国外的研究多显示T2DM伴NAFLD时血尿酸水平升高[12],但本研究并未发现T2DM伴NAFLD组和单纯T2DM组之间血尿酸的显著差异,这可能与高尿酸血症在不同种族中发病率差异较大有关。综上所述,NAFLD在T2DM患者中患病率高,超重、腹型肥胖、高TG血症、高胰岛素血症是其发生的危险因素。因此,减重、纠正血脂紊乱、适量运动是T2DM患者预防NAFLD的基本措施。
1 Targher G,Bertolini L,Padovani R,et al.Increased prevalence of cardiovascular disease among type 2 diabetic patients with nonalcoholic fatty liver disease[J].Diabet Med,2006,23:403-409.
2 Targher G,Bertolini L,Padovani R,et al.Prevalence of nonalcoholic fatty liver disease and its association with cardiovascular disease among type 2 diabetic patients [J].Diabetes Care,2007,30:1212 -1218.
3 Targher G,Bertolini L,Rodella S,et al.Non - alcoholic fatty liver disease is independently associated with an increased prevalence of chronic kidney disease and proliferative/laser-treated retinopathy in type 2 diabetic patients[J].Diabetologia,2008,51(3):444 -450.
4 辛永宁,宣世英,张梅,等.非酒精性脂肪性肝病患者危险因素病例对照研究 [J].中国全科医学,2008,11(9):1536.
5 范慧,张鹏睿,徐援.2型糖尿病合并非酒精性脂肪肝与胰岛素抵抗及心血管病变发生的关系研究 [J].中国全科医学,2011,14(1):147.
6 中华医学会肝脏病学分会脂肪肝和酒精性肝病学组.非酒精性脂肪性肝病诊疗指南[J].中华肝脏病杂志,2006,14(3):16l-163.
7 International Diabetes Federation 2005.IDF consensus worldwide definition of the metabolic syndrome [EB/OL].http://www.idf.org.br.
8 Clark JM,Brancati FL,Diehl AM.The prevalence and aetiology of elevated aminotransferase levels in the United States[J].Am JGastroenterol,2003,98:960 -967.
9 Bedogni G,Miglioli L,Masutti F,et al.Prevalence of and risk factors for nonalcoholic fatty liver disease:the Dionysos Nutrition and Liver Study[J].Hepatology,2005,42:44 -52.
10 Browning JD,Szczepaniak LS,Dobbins R,et al.Prevalence of hepatic steatosis in an urban population in the United States:impact of ethnicity[J].Hepatology,2004,40:1387 -1395.
11 Guidorizzi de Siqueira AC,Cotrim HP,Rocha R,et al.Non alcoholic fatty liver disease and insulin resistance:importance of risk factors and histological spectrum [J].Eur J Gastroenterol Hepatol,2005,17(8):837-841.
12 Ferreira1 VS,Pernambuco1 RB,Lopesl EP,et al.Frequency and risk factors associated with non-alcoholic fatty liver disease in patients with type 2 diabetes mellitus [J].Arq Bras Endocrinol Metab,2010,54(4):362-368.
13 Tolman KG,Fonseca V,Dalpiaz A,et al.Spectrum of liver disease in type 2 diabetes and management of patients with diabetes and liver disease[J].Diabetes Care,2007,30(3):734 -743.
14 刘秀玲,项岫秀,李伟娟,等.二甲双胍治疗非酒精性脂肪肝临床疗效观察[J].中国综合临床,2009,25(5):478-479.
15 Bugianesi E,Bellentani S,Bedogni G,et al.Clinical update on non-alcoholic fatty liver disease and steatohepatitis [J].Ann Hepatol,2008,7(2):157-160.
16 张艳阳,董玉梅,郑全英.初诊2型糖尿病合并非酒精性脂肪肝的临床分析[J].中国基层医药,2009,16(4):659.
