乳腺癌合并2型糖尿病患者的临床特征及预后
2010-08-14虞贞凤刘哲斌余科达应学翔何萍青柳光宇
虞贞凤 刘哲斌 余科达 应学翔 何萍青 柳光宇
1. 复旦大学附属肿瘤医院乳腺外科,复旦大学上海医学院肿瘤学系,上海 200032 2. 上海第六人民医院奉贤分院普外科,上海 201400 3. 上海交通大学附属第六人民医院普外科,上海 200233
随着现代社会的发展,人民生活水平的改善和人口老龄化,2型糖尿病的发病率也呈逐年上升的趋势。近年来,糖尿病与恶性肿瘤的关系逐渐被人们重视,国外大量研究发现,糖尿病患者恶性肿瘤发生率明显增加,2型糖尿病与一些常见人类恶性肿瘤如结直肠癌、肝癌、胰腺癌等都有一定的关联,且被认为是肿瘤的危险因素,并与其不良预后有关[1-3]。而乳腺癌是女性最常见的恶性肿瘤之一,随着经济的发展,乳腺癌的发病率也正呈上升趋势[4]。关于糖尿病与乳腺癌发生、发展的关系,国内外也有一些相关报道。但糖尿病和乳腺癌的关系十分复杂,目前国内对糖尿病与乳腺癌预后关系的研究鲜有报道,本研究旨在了解合并有2型糖尿病的乳腺癌患者的临床病理特征及糖尿病与乳腺癌患者预后的关系。
1 资料和方法
1.1 研究对象 选择2002年7月—2007年7月间,在上海市乳腺癌临床医学中心接受手术治疗同时合并2型糖尿病的乳腺癌患者为主要研究对象,共126例。同时选择同期接受手术且合并原发性高血压病史(不伴糖尿病)的乳腺癌患者334例作为对照。
1.2 入选标准 ⑴糖尿病的诊断:①术前由医师体检询问病史(有至少为二级以上医院明确诊断为2型糖尿病)、用药史及血糖监测情况。②入院空腹血糖≥7.0 mmol/L(诊断标准参照1999年WHO/IDF提出的诊断标准,即症状+空腹血浆葡萄糖≥7.0 mmol/L,或随机血糖≥11.11 mmol/L)。⑵高血压的诊断:①体检询问病史既往明确诊断、用药控制;②根据1999年10月中国高血压联盟参照WHO/ISH指南(1999)公布的中国高血压诊治指南的标准,在安静、清醒的条件下采用标准测量方法,至少3次非同日血压的收缩压达到或超过140 mmHg(1 mmHg=0.133 kPa,下同)和(或)舒张压达到90 mmHg,即可以认为有高血压。本研究中我们采用同期的合并原发性高血压的乳腺癌患者作为对照,与2型糖尿病患者在年龄、绝经状态以及多项临床病理学指标方面匹配,以减少可能出现的各种偏倚。⑶乳腺癌的诊断:所有乳腺癌患者经手术病理组织检查明确诊断,均为浸润性癌。
1.3 排除标准 ⑴乳腺原位癌;⑵Ⅳ期乳腺癌;⑶1型糖尿病;⑷肾性高血压等继发性高血压症。
1.4 随访 手术治疗时间为随访起始时间,采用电子病历(住院病历、门诊复查病历)跟踪,结合电话方式[随访截止日期为2009年12月,中位随访时间为45个月(1~94个月)],有具体完整的临床及病理资料,包括年龄、身高、体质量、血糖、血压、绝经状态、肿瘤大小分期、淋巴结状态、病理分级、激素受体[ER、PR(progesterone receptor,孕激素受体)]、Her-2(human epithelial growth factor receptor 2,人表皮生长因子受体2)蛋白表达、化疗与否等。
1.5 复发转移的诊断 ⑴局部区域复发:乳腺癌的局部复发包括术区的胸壁复发和同侧区域淋巴结的复发(以临床和组织学认定),对保乳患者包括同侧乳房的复发;⑵远处转移:常见转移部位分别是骨、肺、胸膜、软组织和肝,以临床生化、影像学检查及病理诊断(对可触及的转移灶)认定(75%的乳腺癌转移发生在原发性乳腺癌诊断后的5年之内)。
1.6 统计处理 应用SPSS 12.0统计学软件,组间差异采用χ2检验,Kaplan-Meier法进行生存分析,Log-rank法进行显著性检验,Cox比例风险模型用于单因素和多因素分析,以P<0.05为差异有统计学意义。
2 结 果
2.1 2型糖尿病组和对照组一般情况的比较如表1所示,对糖尿病组和对照组患者的人口学及临床病理特征进行比较,结果显示,除Her-2表达情况差异有统计学意义外,两组间其他各项指标差异无统计学意义。
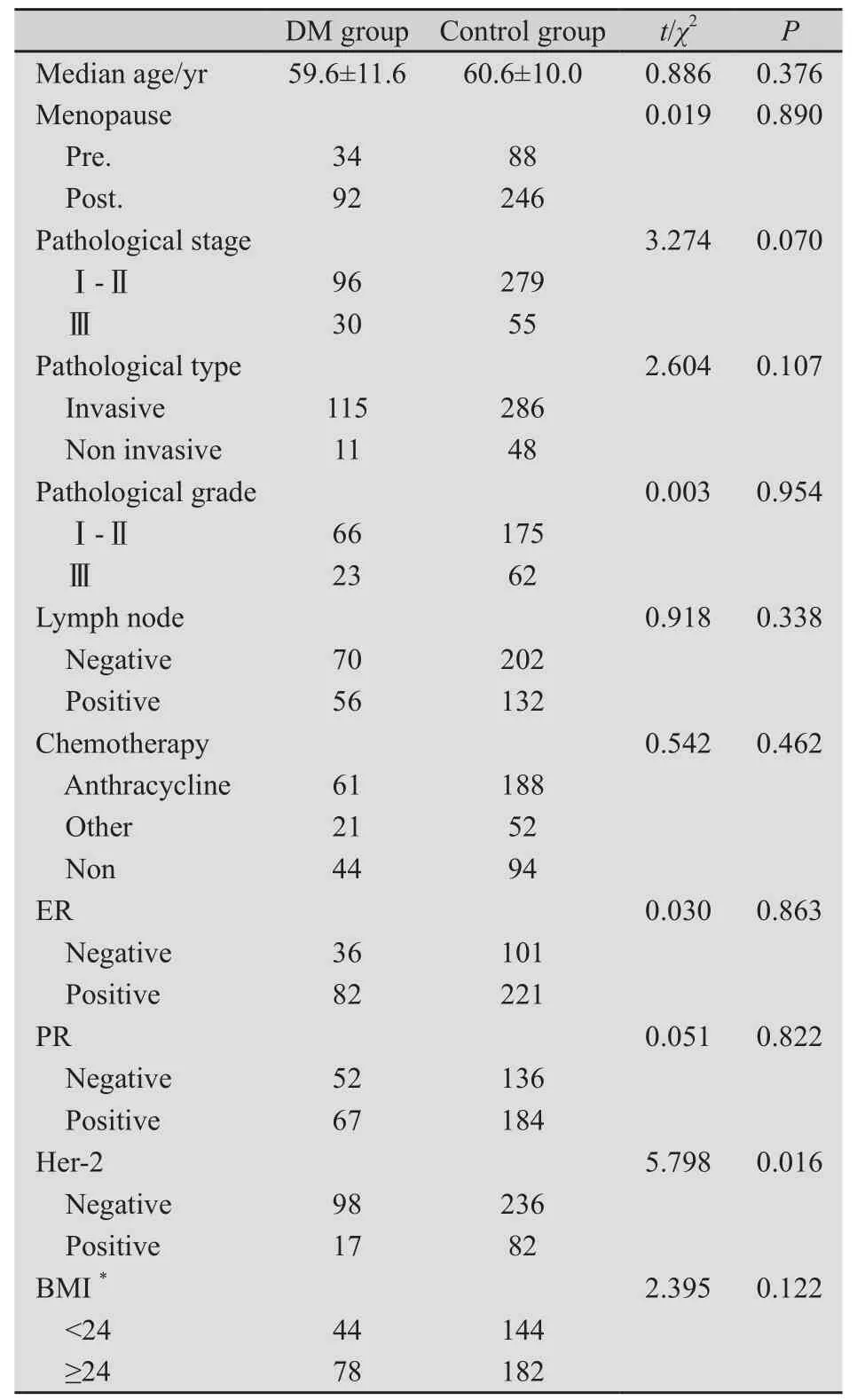
表1 糖尿病组和对照组临床病理特征比较Tab.1 Clinopathological characteristics in DM group and control group
2.2 糖尿病组和对照组乳腺癌患者的随访结果和预后分析 2型糖尿病组中,出现复发转移24例(24/126,19.0%),其中远处转移16例(其中2例同时伴有局部复发),局部复发8例,死亡3例。对照组中31例出现复发转移(31/334, 9.3%),其中远处转移24例(其中3例同时伴有局部复发),局部复发7例,死亡5例。糖尿病组和对照组距复发转移时间的平均值分别为(33.9±4.4)和(34.9±3.8)个月,两组差异无统计学意义(t=0.176,P=0.861);Kaplan-Meier曲线分析发现糖尿病组和对照组间无病生存率差异有统计学意义(Log-rank=13.845,P=0.000,图1)。
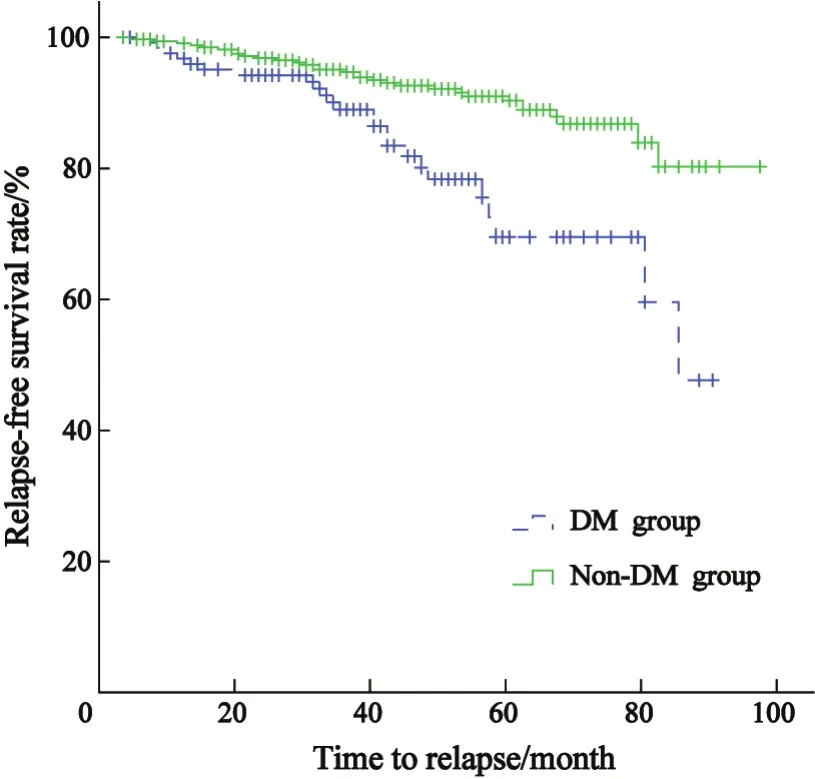
图1 糖尿病组与非糖尿病组的无复发生存曲线Fig.1 Relapse-free survival of patients with DM and non-DM
2.3 与预后相关的单因素分析结果 为了进一步分析乳腺癌相关临床病理指标以及合并糖尿病与否与预后的关系,我们使用Cox比例风险模型来进行单因素分析。结果如表2所示,我们发现病理分期、淋巴结状态、ER状态及是否合并糖尿病与无复发转移生存率相关。
2.4 与预后相关的多因素分析结果 为排除多因素间的相互干扰,将表2中临床病理因素放入Cox回归模型做多因素分析,结果显示淋巴结阳性、ER阴性以及合并2型糖尿病是乳腺癌预后的独立危险因素(表3)。
2.5 亚组分析 为比较不同亚组中2型糖尿病患者相对于非2型糖尿病患者的转移复发风险机会,我们进行了分层分析。如表4所示,在淋巴结阳性亚组患者、接受化疗亚组患者中均显示了伴有2型糖尿病的乳腺癌患者预后较对照组差,而在未化疗亚组及淋巴结阴性亚组中,两组差异无统计学意义。而对ER进行分层后,发现无论ER阳性或阴性,患有糖尿病的患者预后均较对照组差。
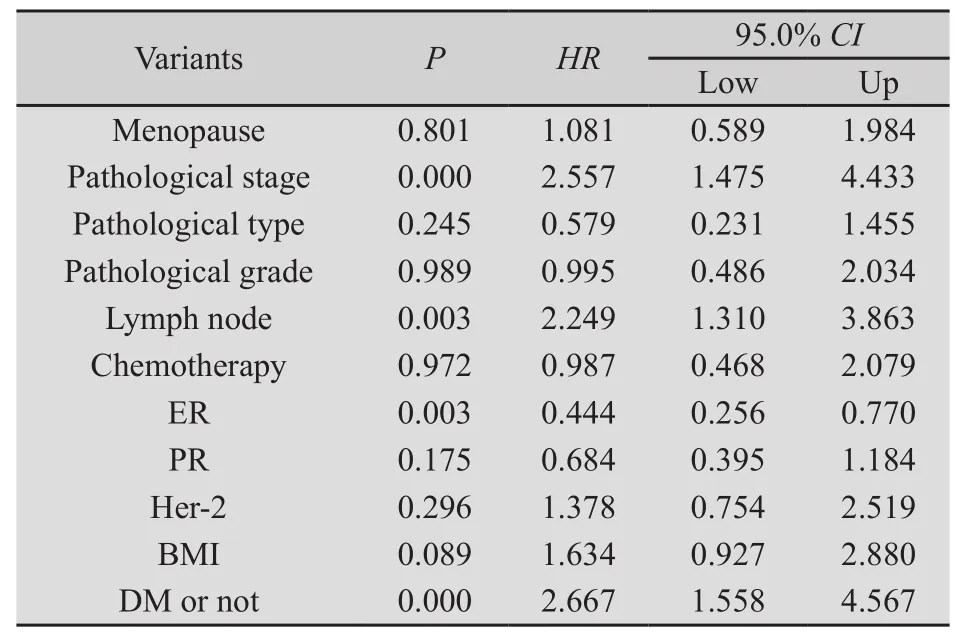
表2 单因素生存分析的参数和结果Tab.2 Parameters and results of univariate survival analysis
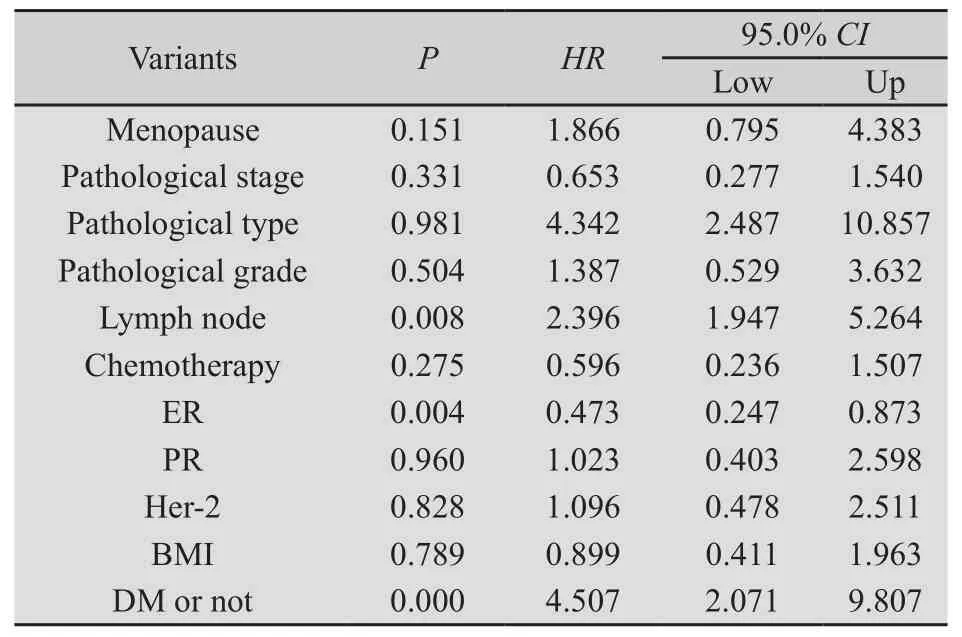
表3 多因素生存分析的参数和结果Tab.3 Parameters and results of multivariate survival analysis
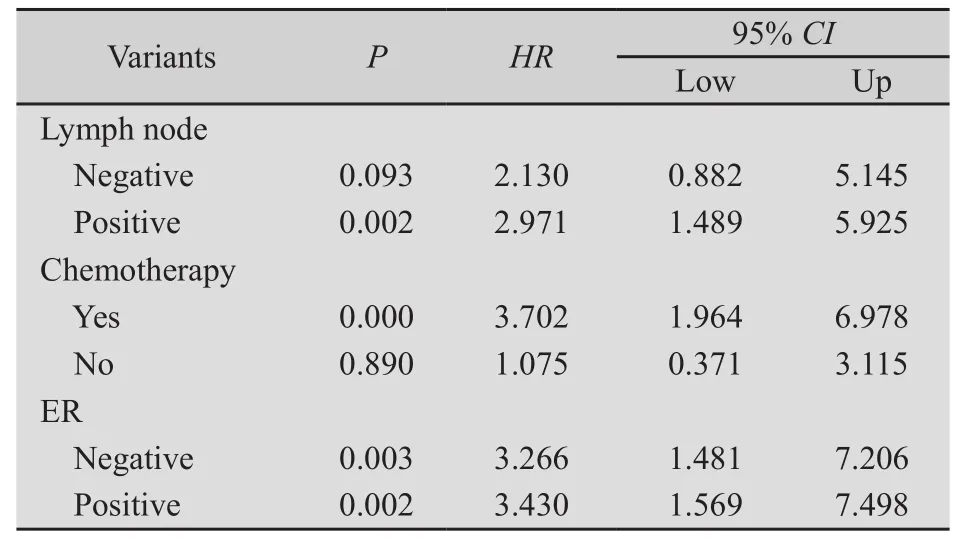
表4 淋巴结状态、化疗、ER亚组中糖尿病与预后的关系分析Tab.4 Relationship between DM and prognosis in different subgroups
3 讨 论
本研究从回顾性分析的角度,分析了糖尿病与乳腺癌患者预后的关系。糖尿病与乳腺癌发生的相关性报道非常多,但是对于糖尿病与乳腺癌预后关系的报道并不多[5]。来自美国的一项大样本的研究显示,60岁以上合并有糖尿病的乳腺癌患者预后更差,并与肿瘤的分级更高和分期更晚相关[6];对于合并糖尿病的乳腺癌患者分期和分级较高的原因,美国学者在糖尿病对老年乳腺癌患者的辅助化疗疗效及并发症的影响一文的解释认为,至少部分与糖尿病患者受教育水平相对较低或者过多关注糖尿病而忽视接受乳腺筛查有关[7]。然而在我国60岁以上老年人的受教育水平普遍低于西方发达国家,且绝大多数乳腺癌是因为自己发现症状而来就诊,经筛查发现的乳腺癌比例很低[8],所以我国2型糖尿病的乳腺癌患者诊断较其他患者晚的可能性不大。
来自我国西部地区的一项小样本(30例糖尿病患者 vs 30例非糖尿病患者)研究报告认为糖尿病与多项乳腺癌预后不良的因素有关[9]。本研究中,我们同时也发现了从无病生存率上来看,乳腺癌合并2型糖尿病是乳腺癌患者复发和转移的独立危险因素。按照我们预后分析的结果,无论是单因素还是多因素分析,患有糖尿病与否、淋巴结阳性和ER阴性是乳腺癌患者无病生存率较差的独立预后因素,与国内外的报道结果一致。
我们进行了分层分析,以明确不同亚组中,2型糖尿病患者相对于非2型糖尿病患者的转移复发风险机会。对化疗进行分层后,发现糖尿病患者在化疗组和未化疗组中,呈现截然不同的预后特点,2型糖尿病对乳腺癌复发转移风险的影响似乎仅限于那些接受过术后辅助化疗的患者,而在未接受化疗者中无差别,这与美国学者的报道是相似的,后者发现未接受化疗的乳腺癌患者中,糖尿病与非糖尿病患者的乳腺癌相关死亡风险相似[7]。一种可能的解释是未接受全身化疗的患者往往是那些对内分泌治疗非常敏感的病例,而这类患者发生复发转移的时间通常较晚;或者是那些存在严重合并疾病且全身一般情况比较差的患者,其乳腺癌复发转移及死亡的风险容易被其他相关原因的死亡风险所抵消。
对于糖尿病影响乳腺癌预后的可能解释是抗肿瘤治疗的不足或者抗肿瘤治疗(如化疗)对疾病和宿主带来的负面影响。有调查发现糖尿病患者总体上接受化疗的比例较少[10]。以本组患者为例,有35%的糖尿病患者没有采用任何辅助化疗,高于平时临床实践中发生的比例。由于糖尿病患者接受化疗容易产生更大的不良反应[11],因此,对糖尿病患者的化疗剂量通常更低,疗程更短,中途停用的发生率更为常见。这也可以部分解释为什么在接受化疗的乳腺癌患者中糖尿病比非糖尿病患者发生乳腺癌相关的死亡风险高的原因[12]。此外,糖尿病患者由于其他合并药物的使用或者毒性作用,对于内分泌治疗的依从性也可能相对较差。
综上所述,我们提出2型糖尿病可能是乳腺癌的一个潜在预后不良的因素,然而回顾性研究具有一定局限性,另外本研究样本量相对较小、随访时间也较短,我们还需要搜集更多的临床数据(包括大样本前瞻性的对照研究)以及分子生物学方面的证据(例如乳腺癌标本中胰岛素样生长因子受体的检测等)[13],来帮助我们确立2型糖尿病与乳腺癌预后的关系。此外,本研究和以往所有相关的研究一样无法排除由于抗肿瘤治疗上的不足或者治疗的过度给这些合并糖尿病的乳腺癌患者带来的不利影响。所以,合并2型糖尿病的乳腺癌患者的合理治疗方式尚需要探讨。未来有必要通过前瞻性研究来明确2型糖尿病对乳腺癌患者预后的影响,并明确当前标准的化疗方案能给合并2型糖尿病的乳腺癌患者带来多大的获益。
[1] Czyzyk A, Szczepanik Z. Diabetes mellitus and cancer[J].Eur J Intern Med, 2000, 11(5): 245-252.
[2] Adami HO, McLaughlin J, Ekbom A, et al. Cancer risk in patients with diabetes mellitus[J]. Cancer Causes Control,1991, 2(5): 307-314.
[3] 王荣欣, 胡水清. 糖尿病与结直肠癌发病关系探究[J].实用医学杂志, 2007, 23(22): 3518-3520.
[4] 高道利. 乳腺癌的病因和预防[J]. 中国临床医学, 1999,6(64): 319-320.
[5] Weiderpass E, Gridley G, Persson I, et al. Risk of endometrial and breast cancer in patients with diabetes mellitus[J]. Int J Cancer, 1997, 71(3): 360-363.
[6] Nyholm H, Djursing H, Hagen C, et al. Androgens and estrogens in postmenopausal insulin-treated diabetic women[J]. J Clin Endocrinol Metab, 1989, 69(5): 946-949.
[7] Srokowski TP, Fang S, Hortobagyi GN, et al. Impact of diabetes mellitus on complications and outcomes of adjuvant chemotherapy in older patients with breast cancer[J]. J Clin Oncol, 2009, 27(13): 2170-2176.
[8] Fan L, Zheng Y, Yu KD, et al. Breast cancer in a transitional society over 18 years: trends and present status in Shanghai,China[J]. Breast Cancer Res Treat, 2009, 117(2): 409-416.
[9] 贺春钰, 秦玲. 新疆女性乳腺癌合并2型糖尿病的临床分析[J]. 新疆医科大学学报, 2009, 32(3): 280-282.
[10] 陈心华, 洪熠, 李重颖, 等. 多西他赛用于合并有糖尿病的乳腺癌患者化疗的安全性观察[J]. 中国癌症杂志,2009, 19(1): 74-75.
[11] 陈居敏,贾玲,吴迪, 等. 乳腺癌化疗过程中血糖异常升高的临床分析[J]. 中国实用医药, 2009, 4(8): 121-122.
[12] 张敏. 乳腺癌合并糖尿病化疗42例临床护理[J]. 齐鲁护理杂志, 2008, 14(12): 25-26.
[13] Krajcik RA, Borofsky ND, Massardo S, et al. Insulin-like growth factor Ⅰ(IGF-Ⅰ), IGF-binding proteins, and breast cancer[J]. Cancer Epidemiol Biomarkers Prev, 2002,11(12): 1566-1573.
