双水平无创正压通气对大面积脑梗死中枢性呼吸衰竭的治疗作用
2010-07-26李新立卜祥振肖建军张晓明易伟国刘群才
李新立,卜祥振,肖建军,张晓明,易伟国,刘群才
大面积脑梗死(large-area cerebral infarction,LCI)部分患者由于梗死灶累及呼吸中枢,导致中枢性呼吸衰竭[1]。双水平无创正压通气技术 (bi-level positive airway pressure ventilation,BiPAP)治疗呼吸衰竭疗效肯定[2]。但BiPAP与LCI中枢性呼吸衰竭预后的关系目前尚无人研究。笔者于2007-01~2009-02对LCI中枢性呼吸衰竭行BiPAP治疗者进行了预后分析,并与同期行人工气道并机械通气者作对照。现总结报告如下。
1 对象和方法
1.1 一般资料 选择2007-01~2009-02住笔者所在科治疗,按脑梗死及呼吸衰竭诊断标准[3,4]确诊,符合LCI定义[5]者103例。男 59例,女 44例。年龄 45~66岁,平均(56.48±8.37)岁。均为椎基底动脉系统梗死。梗死面积20~60 cm2,平均(38.96±12.42)cm2;CT 梗死灶体积按 Pullcino 公式(脑梗死灶体积=长×宽×CT扫描阳性层数/2)30~150 cm3, 平均(91.25±33.76) cm3。
1.2 入选标准 均为发病6 h内入院,经CT、MRI证实并排除出血,心、肝、肾功能基本正常,无呼吸系统疾病史,入院时神经功能缺损评分(neurological deficiency score,NDS)40~45 分、日常生活质量评分(activity daily living,ADL)70~80分。
1.3 分组和治疗 103例LCI患者分为两组。治疗组52例,在脱水、抗凝、对症、抗感染等治疗的同时,用BiPAP呼吸机给予治疗,采用S/T模式,吸气压力(IPAP)从8 cmH2O开始,每 5~10 min增加 1 cmH2O, 至 12~16 cmH2O, 呼气压力(EPAP)4 cmH2O,氧浓度为5L/min。经治疗后自主呼吸恢复,呼吸节律、频率和幅度恢复正常,R12~20 次/min,PaO2/FiO2≥400 mmHg,为BiPAP终止治疗时间。对照组51例,在常规治疗同治疗组的同时,均经鼻或口气管插管应用呼吸机机械通气,采用同步呼吸(SIMV)+呼气末正压(PEEP)模式。对气管插管>7d者行气管切开(共8例),拔管指征同治疗组。
2 结 果
2.1 治疗(氧疗)时间 治疗组为3~11 d,平均(6.37±2.41)d;对照组为3~12 d,平均(6.89±2.52)d,两组比较无统计学差异(t=0.27,P>0.05)。
2.2 出血性转化(hemorrhagic transformation,HT) 对有HT征象者,立即行CT或MRI检查。对无HT征象者,待病情稳定后 10~14(11.68±1.25)d 进行 CT 或 MRI复查。 全部生存者出院时均进行CT或MRI复查。结果,治疗组HT率较对照组明显降低(χ2=4.32,P<0.05,表 1)。
2.3 肺部感染 对照组肺部感染率较治疗组明显升高(χ2=4.09,P<0.05,表 1)。
2.4 病死率 治疗组病死率与对照组比较无统计学差异(χ2=0.41,P>0.05,表 1)。
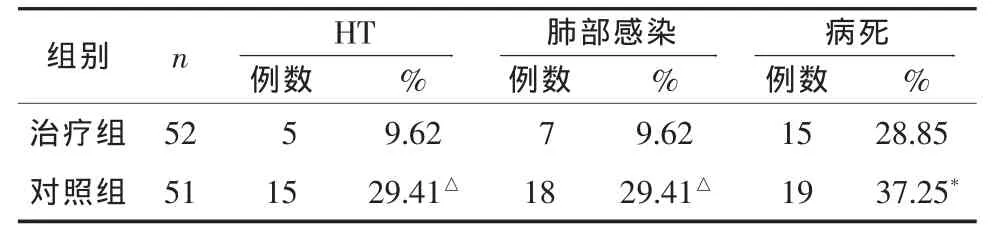
表1 治疗组与对照组HT、肺部感染、病死情况
2.5 NDS、ADL 治疗组与对照组生存者预后NDS、ADL比较有统计学差异(P<0.05,表 2)。
表2 两组治疗后 NDS、ADL(±s,分)
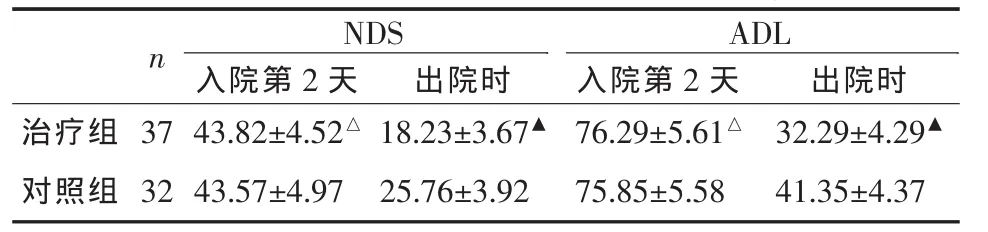
表2 两组治疗后 NDS、ADL(±s,分)
与对照组比△P>0.05,▲P<0.05
n NDS ADL入院第2天 出院时 入院第2天 出院时治疗组 37 43.82±4.52△ 18.23±3.67▲ 76.29±5.61△ 32.29±4.29▲对照组 32 43.57±4.97 25.76±3.92 75.85±5.58 41.35±4.37
3 讨 论
LCI者,由于脑组织损害,脑细胞水肿、变性、坏死、高颅压、脑疝形成,特别是椎基底动脉系统梗死者,呼吸调节中枢极易受损,造成中枢性呼吸衰竭。其主要表现为患者极度缺氧,因此LCI合并中枢性呼吸衰竭者,通气/氧疗和有效脱水是抢救成功的关键。呼吸机机械通气和BiPAP均可提高血氧分压,改善脑细胞氧供,降低二氧化碳分压,减轻脑水肿,降低颅内压,有利于脑组织功能恢复。但气管切开或插管直接损伤咽喉部,使气道的自然防御功能破坏,它还削弱了纤毛系统清除细菌的能力,抑制了咳嗽反射,同时抑制吞咽活动,易使反流的胃内容物吸入肺内,导致感染。在气管切开时,大多来源于口咽部或胃肠道定植的细菌和外界病原体粘附在气管导管表面增殖,大量分泌胞外多糖形成细菌生物被膜,随着气管导管内气体和液体流动脱落而进入呼吸道易致感染。所以呼吸机机械通气组肺部感染率明显高于BiPAP组。
肺部感染者体温升高,可进一步引起脑温升高,脑温升高,缺血区耗氧量增加,缺血、缺氧进一步加剧。特别是体温达到40℃以上者,缺血区严重缺血、缺氧,在严重缺血、缺氧状态下:脑血管痉挛,血流加快,血管内压力增高,高压血流进入已缺血坏死的血管内使血管破裂形成HT;长时间脑血管痉挛,相应供血动脉管壁发生变性、甚至坏死,其完整性遭到破坏,当血管内栓子发生移动或溶解时,造成血液外溢,从而引发HT。同时肺部感染者,由于脑温的进一步升高,颅内耗氧量增加及代谢率的增加,颅内小动脉痉挛程度增加,血流量进一步降低,便加速了因过度缺血、缺氧神经细胞的衰老、死亡,有的成为不可逆,致残率增加。同时肺部感染及HT者,临床治疗难度加大,治疗周期延长,患者卧床时间相对增加,易错过LCI患者最佳康复时间,导致预后不良。
综上所述,BiPAP较机械通气不但并发症少,且生存者日常生活质量提高,是抢救大面积脑梗死中枢性呼吸衰竭有效方法之一。机械通气与BiPAP对病死率无影响。
[1]王 涛,张志文,熊 滨.大面积脑梗死并中枢性呼吸衰竭32例抢救临床分析.医学理论与实践,2003,16(8):908-908.
[2]张志亮,李元芹,朱述阳.慢性阻塞性肺疾病合并呼吸衰竭患者无创正压通气治疗作用观察.徐州医学院学报,2009,29(1):43-45.
[3]中华医学会神经科学会.第四届全国脑血管病学术会议通过的脑梗死的诊断及评分标准.中华神经科杂志,1996,29(6):379-381.
[4]金晓燕,蔡映云.呼吸衰竭诊断的临床思维.国外医学呼吸系统分册,2005,25(11):876-877.
[5]王耀山.何为大面积脑梗死.中国实用内科杂志,1999,19(11):677.
