内瘘针外露穿刺法在血液透析患者穿刺中的应用效果
2024-05-09李玲玲王蓉花杨家慧袁杨刚王宁宁
李玲玲 马 逊 王蓉花 徐 玮 杨家慧 袁杨刚 王宁宁
动静脉内瘘是维持性血液透析患者的“生命线”,其因需要长期反复穿刺,可导致血液透析患者穿刺点渗血,增加感染风险[1]。同时动静脉内瘘造成的慢性失血也会加重患者贫血,致使血液透析患者治疗依从性下降,降低护理工作满意度[2]。研究发现,穿刺进针长度与患者穿刺疼痛程度成正比[3]。动静脉内瘘穿刺进针疼痛是最显著的血管通路疼痛[4]。穿刺进针疼痛与患者心理障碍产生、治疗依从性和生活质量下降息息相关。因此,提高一次性穿刺成功率,减轻患者穿刺疼痛,促进患者血液透析舒适度是护理工作者不断的追求。本研究通过改变血液透析内瘘针外露长度,探讨该手法对患者疼痛程度和穿刺点渗血等影响,旨在对内瘘穿刺手法进行更精准改良,从而减轻患者穿刺疼痛,减少透析失血,提高患者生存质量及护理工作满意度。
1 资料与方法
1.1 一般资料 选择2021年11月至2022年11月南京医科大学第一附属医院进行维持性血液透析治疗患者100例作为研究对象,最终97例患者完成本研究。其中男性70例,女性27例;年龄33~75 岁,平均(59.34±6.43)岁;透析1~7年,平均(4.21±0.21)年;内瘘使用10~39 个月,平均(26.24±0.66)个月,其中肘瘘30例,腕瘘67例。所有患者通过前后自身对照的形式分为两组,传统穿刺组:同一患者前3 个月采用传统穿刺法;外露穿刺组:同一患者后3 个月采用内瘘针外露穿刺法。本研究经江苏省人民医院伦理委员会批准进行(伦理号:2021-SR-507)。
1.2 纳入与排除标准 纳入标准:①符合终末期肾病[5]诊断;②使用自体动静脉内瘘或移植物内瘘大于3个月,透析频次3 次/周者;③年龄18~75 岁;④使用锐针绳梯穿刺法者;⑤患者和家属对研究知情同意。排除标准:①出现体内出血或其他因素需减少抗凝剂用量或无肝素透析者;②因心脏搭桥手术、血栓形成等因素需增加抗凝剂用量者;③严重糖尿病、服用免疫抑制剂等皮肤愈合能力很差者。
1.3 方法 在本项目研究之前,对护士进行专业的穿刺手法培训,保证每位护理人员实施穿刺操作的一致。每例患者对应专门护士进行穿刺,透析结束需将无菌纱布对折后再三折成小卷按压在穿刺点与穿刺针尖之间,确保按压在穿刺针进血管的点,拔针前轻转针翼,快速拔出穿刺针按压穿刺点。传统穿刺组:同一患者前3 个月透析采用传统穿刺法,即将内瘘针钢针全部置入患者血管内,穿刺成功后按常规U 型固定针尾部。外露穿刺组:同一患者后3 个月透析采用内瘘针外露穿刺法,即内瘘针钢针部分置入患者血管内,钢针末端在距离穿刺点1~2 mm 时,即可停止钢针送入,穿刺成功后按常规U 型固定针尾部。每种方法完成透析40例次,动静脉共穿刺80例次(默认动静脉穿刺各算1次),97例患者共穿刺7 760例次。
1.4 观察指标 观察比较两组患者血流量、静脉压力,下机后评估透析过程中和拔针过程中疼痛程度、渗血发生情况、拔针止血时间及护理工作满意度差异。血流量监测:能完成正常透析的泵控血流量200~250 mL/min[6]。静脉压监测:血液从透析器内流出返回至患者静脉血管内的压力,与血流量有关,正常20~180 mmHg[7]。疼痛评分:运用疼痛视觉模拟评分(visual analogue scale,VAS)[8]进行评估,取透析1、2、3 h 内VAS 评分平均值及拔针时评分,分值0~10 分,分值越高,疼痛越剧烈。渗血发生率:透析过程中发生渗血次数/总透析次数。拔针止血时间:由固定护士拔针按压,另一名护士进行计时,每5 min 松开纱布观察3~4 s创口贴边缘有无渗血,如渗血立即按压直至松开纱布无血,此时计时[9]。护理工作满意度:采用护理部推送的护理服务满意度问卷分别调查两组的护理满意情况(满分100 分)。其中≥90 分为满意;85~89 分为基本满意;<85 分为不满意。科室指标系统中总体满意度目标为95 分以上。
1.5 统计学方法 采用SPSS 13.0 软件进行统计分析,计量资料用±s表示,两组间均数比较采用配对t检验;计数资料用率表示,采用配对χ2检验。以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组患者血流量和静脉压力比较 传统穿刺组血流量为(251.23±12.24)mL/min,外露穿刺组为(254.12±15.18)mL/min,两组差异无统计学意义(t=0.375,P=0.784);传统穿刺组静脉压力为(122.90±12.49)mmHg,外露穿刺组为(123.10±14.25)mmHg,两组差异无统计学意义(t=0.043,P=0.879)。
2.2 两组患者各过程疼痛评分比较 与传统穿刺组相比,外露穿刺组患者在透析各过程疼痛评分均降低,差异有统计学意义(P<0.05)。见表1。
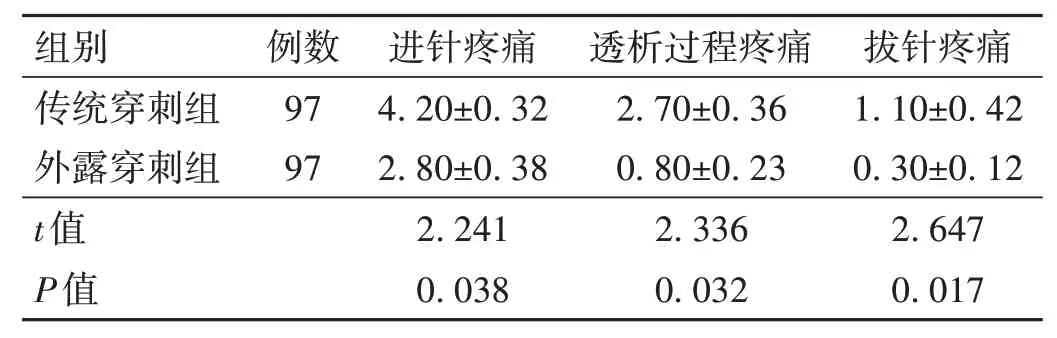
表1 两组患者透析疼痛评分比较(-x±s,分)
2.3 两组患者渗血发生率比较 传统穿刺组患者渗血发生率为8.84%(686/7 760),外露穿刺组为2.22%(172/7 760),差异有统计学意义(χ2=4.212,P=0.042)。
2.4 两组患者拔针止血时间比较 透析结束拔针后,传统穿刺组按压止血时间为(9.10±0.68)min,外露穿刺组为(6.90±0.89)min,差异有统计学意义(t=1.462,P=0.031)。
2.5 两组患者护理工作满意度比较 传统穿刺组满意度为(95.51±0.26)分,外露穿刺组为(98.30±0.34)分,差异有统计学意义(t=2.137,P=0.018)。
3 讨论
随着透析时间的延长,维持性血液透析患者会遭受多种并发症困扰,疼痛是最常见的并发症之一,严重影响其生活质量[10]。研究显示,透析相关疼痛在患者中普遍存在,尤其是反复穿刺动静脉内瘘所致的疼痛[11]。在血液透析临床操作中,内瘘穿刺针眼渗血是常见的并发症之一,如果没有对其进行及时有效处理,则会造成患者损失血液,甚至引发各种感染[12-13]。
通常在传统穿刺手法中内瘘针会全部进入血管,直接增加患者疼痛感,且穿刺针末端与穿刺点皮肤紧密贴附。随着血泵运转,会增加钢针与血管壁的摩擦,也会增大对局部穿刺点的刺激产生疼痛[14]。汤琼芳等[15]研究发现,不同型号的内瘘穿刺针对患者的疼痛感、穿刺点出血率及拔针后止血时间均有影响。本研究发现,与传统穿刺组相比,外露穿刺组将内瘘针钢针部分不完全置入血管,外露皮肤1~2 mm,在透析的整个环节中大大降低患者疼痛感(P<0.05)。黄晓琼等[16]研究发现,患者在静脉输液中0.6 cm 进针长度的疼痛感同样小于1.2 cm 进针长度。另外,侯春针等[17]研究发现,针头进入血管短的在预防静脉炎并发症、减轻患者痛苦等方面同样有临床价值。分析其原因可能是由于内瘘针部分进入血管,减少了针尖对血管内膜的贴合,避免了血流直接冲击血管壁,致使透析过程中血管疼痛感减轻。透析结束拔针后,压迫止血是保护内瘘的重要环节[18-19]。如果内瘘针全部置入血管,透析4 小时后钢针尾部膨大的部位和穿刺点皮肤黏合紧密,转动针翼时牵拉皮肤引起穿刺点皮肤疼痛明显。
由于长期反复穿刺导致局部皮肤瘢痕形成,弹性下降容易出血,渗血的同时穿刺针末端的血凝块会使拔针时产生疼痛感[20-22]。另外,长期尾端顶住穿刺口,会使穿刺口顶大,可导致下次穿刺渗血概率增大。本研究发现,通过采用内瘘针外露1~2 mm 的穿刺手法可以减少拔针止血时间及皮下渗血发生率并发症的发生,提升患者的护理满意度(P<0.05),与毕昌龄等[3]研究结果一致。可能原因是当内瘘针全部进入血管后,随着血流加大会造成血管内膜的损伤。而内膜发生损伤后机体又会启动凝血系统,进一步增加穿刺点渗血发生风险[23]。
本研究发现,在做锐针钢针外露时进针速度也要把握好,切忌用力过猛。如果钢针全部置入后再退出,这样可能使穿刺点扩大,反而引起透析过程中穿刺点渗血。此外,如果透析过程中出现穿刺点渗血,用棉球按压止血,不推荐将穿刺针平行向前推进以较粗的针栓根部堵塞住出血的针眼,否则将造成穿刺点扩大,加重出血或发生感染。
综上所述,护理人员在内瘘穿刺过程中,在保证针头进入血管、达到牢固固定的基础上,让钢针末端外露皮肤1~2 mm,可以减少透析中疼痛感和穿刺点渗血的发生,也可以减少拔针时的疼痛感,有助于提高护理总体满意度,也使患者对治疗技术充满信任感,值得在临床推广使用。
