自体血清点眼对神经营养性角膜病变持续角膜上皮缺损的疗效评估
2024-03-15王文莹冯珺邓世靖李上张阳接英
王文莹 冯珺 邓世靖 李上 张阳 接英
首都医科大学附属北京同仁医院 北京同仁眼科中心 北京市眼科研究所 眼科学与视觉科学北京市重点实验室,北京 100730
神经营养性角膜病变(neurotrophic keratopathy,NK)以角膜敏感性下降和角膜愈合不良为主要特点,患眼泪液分泌减少,角膜对各种刺激更为敏感。早期NK类似泪膜破裂时间缩短型干眼[1],表现为表层点状角膜炎(Ⅰ期)。随病情进展,角膜上皮损害程度加重,角膜上皮屏障功能障碍,出现持续性角膜上皮缺损(persistent corneal epithelial defect,PED),伴光滑、卷曲、混浊的边缘,角膜基质受累时出现角膜水肿、条纹和Descemet膜皱褶(Ⅱ期)。暴露的角膜基质易受蛋白酶分解而引起角膜溃疡或组织溶解,导致角膜穿孔(Ⅲ期)。依据疾病分期的不同,NK的治疗包括药物疗法和手术疗法,Ⅰ期给予人工泪液、眼皮贴、泪点栓等治疗;Ⅱ期采用角膜接触镜佩戴、自体血清点眼、肉毒素上睑板上缘或提上睑肌肌腹注射、眼睑缝合治疗,必要时联合抗生素治疗;Ⅲ期采用重组人神经生长因子(nerve growth factor,NGF)滴眼液点眼、羊膜移植术、结膜瓣覆盖术、角膜移植术或神经移植术等方法治疗[1]。NK辅助治疗包括充分的眼表组织润滑和减少角膜暴露以及其他药物和手术疗法。临床试验已证实,0.002%赛奈吉明滴眼液(意大利Milan公司)对NK治疗有效[2-3],但因其价格昂贵、增加角膜敏感性以及停药后角膜瘢痕形成等限制了其在临床上的广泛应用[4-5]。板层或全层角膜移植术或睑缘缝合术适用于有角膜溶解趋势、累及组织较深的角膜溃疡,但手术本身的风险以及角膜移植术后神经营养的缺乏易导致植片溶解和排斥反应[6]。研究发现,角膜神经再生手术操作复杂,且与对侧正常眼比较,术后1年患眼角膜神经功能的修复仍不完全[7],该治疗方法患者不易接受。此外,P物质、胸腺素β4等新的NK治疗药物尚处于实验研究阶段[1]。自体血清与泪液的渗透压、pH值和营养成分相同,含有生长因子、蛋白酶抑制剂和维生素,有利于受损角膜上皮的修复和生长,且其中的胰岛素生长因子与P物质可协同促进角膜上皮的生长和移行,用于Ⅱ期(PED期)NK的治疗可以避免NK向Ⅲ期进展[8],然而迄至目前相关的系统疗效和安全性研究结果仍少见。本研究拟评估自制自体血清对NK导致的顽固性角膜上皮持续缺损的疗效和安全性,为临床上相关疾病的治疗选择提供参考依据。
1 资料与方法
1.1 一般资料
采用系列病例观察研究方法,纳入2020年1月至2021年1月在首都医科大学附属北京同仁医院诊断为NK导致的持续性角膜上皮缺损患者20例20眼,其中男8例,女12例;患者年龄18~70岁;均为单眼发病;就诊时病程为14~84 d。诊断标准参照2022年Birmingham大学的NK研究[1]。纳入标准:各种诱因导致的NK伴持续角膜上皮缺损,2周标准支持治疗(人工泪液、抗生素等滴眼液点眼,可联合或不联合角膜绷带镜)后裂隙灯显微镜联合角膜荧光素染色(corneal fluorescein stain,CFS)检查显示角膜上皮缺损直径>2 mm,Cochet-Bonnet角膜知觉计检查1个象限或以上有角膜知觉时丝线长度≤5 cm。排除标准:(1)对研究中所用药物或试剂有变态反应史;(2)入组前1个月参与其他临床试验者;(3)裂隙灯显微镜和角膜激光扫描共聚焦显微镜检查证实为细菌、真菌或棘阿米巴等感染性角膜病变者或角膜混合感染者;(4)患者有相关全身疾病,如高脂血症等。本研究严格遵循《赫尔辛基宣言》,研究方案经首都医科大学附属北京同仁医院伦理委员会审核批准(批文号:TRECKY2021-110)。所有患者均有治疗意愿并了解本研究诊疗方法、目的及可能存在的风险,入组前均自愿签署知情同意书。患者基线特征见表1。

表1 患者基线特征Table 1 Demographic characteristics of patients
1.2 方法
1.2.1患者自体血清的制备和保存 依据2020年中国自体血清滴眼液治疗角膜及眼表疾病专家共识[10]推荐的标准方法操作:晨起空腹,用一次性注射器抽取患者肘静脉血25~100 ml,其中10 ml用于血清病原体及常规项目检测,其余部分置于无抗凝剂的无菌真空采血管中。常温下静置2 h,离心半径10 cm,3 000 r/min离心10~15 min。用一次性无菌注射器取出上层血清,用未加防腐剂的0.9% NaCl溶液稀释至体积分数为20%,置于注入4支无菌抗生素滴眼液瓶中,-20 ℃冰箱保存(最长保存1个月)。对制备好的自体血清滴眼液抽样进行微生物培养48 h,若培养结果为阳性则须丢弃。
1.2.2眼科相关检查 采用标准对数视力表(xk09,温州星康医学科技有限公司)检查患眼最佳矫正视力(LogMAR视力);采用裂隙灯显微镜(BQ900,瑞士Hagg-Streit公司)检查眼前节表现;采用彩色数码外眼照相机(BX900,瑞士科林公司)记录持续性角膜上皮缺损部位、深度及是否伴有角膜水肿、内皮皱褶等;采用2%荧光素钠滴眼液点眼,裂隙灯显微镜下检查CFS面积,以角膜上皮缺损区水平最长径及垂直最长径的乘积为角膜上皮缺损面积[11];采用活体共聚焦显微镜(invivoconfocal microscopy,IVCM)(HRT-3型,德国Hidelberg公司)观察上皮缺损区域角膜各层结构,重点观察基底下神经纤维的走行和数目;采用Cochet-Bonnet角膜知觉计(法国Luneau公司)测定患眼角膜知觉,患者取坐位,嘱患者向正前方及周边4个象限转动眼球,用直径0.11 mm尼龙线垂直轻触角膜,至尼龙线变弯到开始可见弯度时(约偏斜5°)为止。先用6 cm的尼龙线进行试验,如患者角膜无知觉,再依次缩短5 mm,直到患眼有瞬目反应为止,最长丝线出现的角膜知觉即为角膜敏感性,记录丝线长度(cm)[12]。
1.2.3患者综合治疗 NK治疗目标是终止角膜缺损进展和逆转已发生的变化,其中PED的治疗目的是促进角膜再上皮化和预防角膜基质溶解。NK治疗需根据角膜病损的严重程度分级进行阶梯渐进性多种方法的联合治疗。自体血清点眼前的综合治疗包括NK的病因治疗、不含防腐剂人工泪液的局部应用、促进角膜上皮修复滴眼液点眼、局部广谱抗生素滴眼液点眼[多采用左氧氟沙星滴眼液(0.5%,5 ml,日本参天制药株式会社),每天2次]及角膜绷带镜的佩戴等,干眼患者可联合泪小点栓塞等治疗。
1.2.4患眼自体血清点眼 自体血清点眼应按照自体血清使用共识的要求进行[10]。自体血清应用时每次从-20 ℃冰箱中取出1支,短期(1周内)应用时置于4 ℃冰箱保存。自体血清每日点患眼4~6次,使用1周应丢弃。治疗疗程可视角膜上皮生长和缺损区愈合情况而定,一般情况下使用1~3个月。
1.2.5评估指标 治疗后1、2、3、4、8、12、24周复诊,共随访6个月,主要结局评估指标为:(1)角膜缺损直径和面积。(2)患眼LogMAR视力改善情况。(3)患眼角膜知觉改善情况 角膜知觉检查角膜上、下、左、右和中央5个方位,记录丝线长度,对角膜知觉度进行评估[12];中央区的角膜知觉评分更能反映患眼的知觉情况。(4)角膜上皮愈合时间。(5)角膜神经纤维形态观察 采用IVCM直接观察基底细胞层和前弹力层之间基底下神经丛神经纤维密度、数量、弯曲度、反光度和分支,是否有生长节或截断等。(6)治疗前角膜上皮缺损特征对上皮愈合时间的影响。
1.3 统计学方法

2 结果
2.1 患眼治疗前后角膜上皮缺损面积和特征比较
患眼治疗前角膜上皮缺损直径为3~8 mm,缺损面积为6~48 mm2。角膜上皮缺损多位于角膜中央或旁中央,累及角膜组织深浅不一。角膜上皮缺损区清洁,无明显分泌物。角膜上皮缺损伴有角膜基质水肿者占45%(9/20),伴内皮皱褶者占35%(7/20)。治疗后数周角膜缺损边缘边界逐渐模糊,角膜溃疡面积逐渐缩小并愈合,形成大小和深浅不一的淡灰色角膜瘢痕(图1,2)。自体血清滴眼液治疗前时程为2周~3个月,平均(39.55±25.34)d。
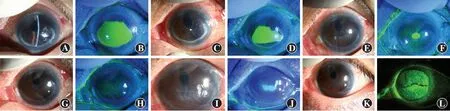
图1 例8患者治疗前后裂隙灯显微镜下左眼角膜表现 A:治疗前角膜上皮缺损伴角膜水肿、内皮皱褶 B:治疗前CFS面积约为8 mm×7 mm C:治疗后2周角膜上皮缺损面积缩小 D:治疗后2周CFS面积约为6 mm×4 mm E:治疗后4周,角膜上皮缺损面积明显缩小 F:治疗后4周CFS直径约为1 mm G:治疗后6周,角膜上皮缺损区消失 H:治疗后6周CFS阴性 I:停止治疗后8周可见角膜上皮缺损复发 J:停止治疗后8周CFS面积约为4 mm×1.5 mm K:再次治疗后1个月角膜上皮痊愈 L:再次治疗后1个月CFS阴性Figure 1 Slit lamp microscopy images of the left cornea of Case 8 before and after treatment A:Corneal epithelial defect with corneal edema and endothelial folds before treatment B:A CFS staining area of 8 mm×7 mm before treatment C:Corneal epithelial defect reduced after 2-week treatment D:A CFS staining area of 6 mm×4 mm after 2-week treatment E:Obviously reduced corneal epithelial defect after 4-week treatment F:A CFS staining diameter of 1 mm after 4-week treatment G:Corneal epithelial defect disappeared after 6-week treatment H:Negative CFS staining after 6-week treatment I:Recurrent corneal epithelial defect 8 weeks after the discontinuation of treatment J:A CFS staining area of 4 mm×1.5 mm 8 weeks after the discontinuation of treatment K:Healed corneal epithelial defect after 1-month treatment L:Negative CFS staining after 1-month treatment
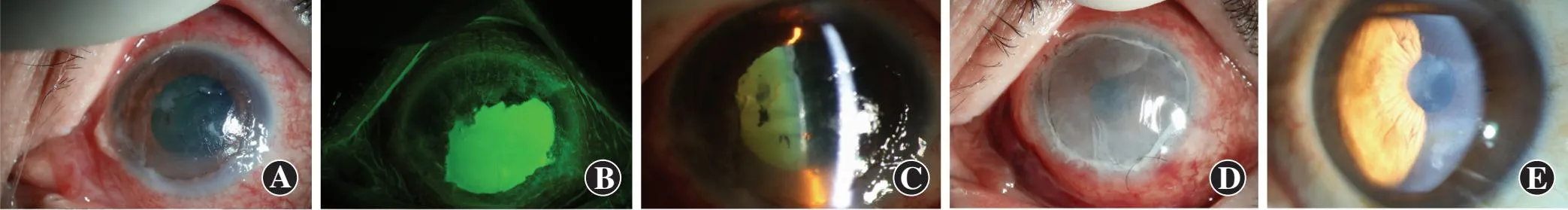
图2 例1患者自体血清联合羊膜移植治疗前后角膜表现 A:治疗前患者左眼混合充血,可见角膜大面积溃疡伴角膜水肿及下方Descemet膜皱褶 B:治疗前PED CFS面积为8 mm×6 mm C:治疗前可见角膜水肿,房水Tyndall征++,晶状体前色素沉着 D:羊膜移植术后可见缝线在位 E:治疗8周角膜上皮缺损消失,遗留角膜瘢痕Figure 2 Slit lamp microscopy images of the cornea of Case 1 before and after amniotic membrane transplantation combined with autologous serum A:Mixed hyperemia of the left eye before treatment,massive ulceration of the cornea with corneal edema,Desecmet member folds showed at the inferior part B:An 8 mm×6 mm area of positive CFS staining area of PED before treatment C:Corneal edema,aqueous humor Tyndall effect ++,and pigment deposits on the lens before treatment D:Sutures in place after amniotic membrane transplantation E:Corneal scarring when corneal epithelial defect disappeared after 8-week treatment
患眼治疗前后不同时间点角膜上皮缺损面积和直径总体比较差异均有统计学意义(χ2=43.130、28.265,均P<0.001),其中治疗后1、2、3、4和8周角膜上皮缺损面积均小于治疗前,差异均有统计学意义(均P<0.001)。治疗后3、4、8周角膜上皮缺损面积均小于治疗后1周和2周,差异均有统计学意义(均P<0.05)。治疗后1、2、3、4和8周,角膜上皮缺损直径均明显小于治疗前,差异均有统计学意义(均P<0.05);治疗后2、3、4和8周,角膜上皮缺损直径均小于治疗后1周,治疗后4、8周,角膜上皮缺损直径小于治疗后2周,差异均有统计学意义(均P<0.05)(表2)。
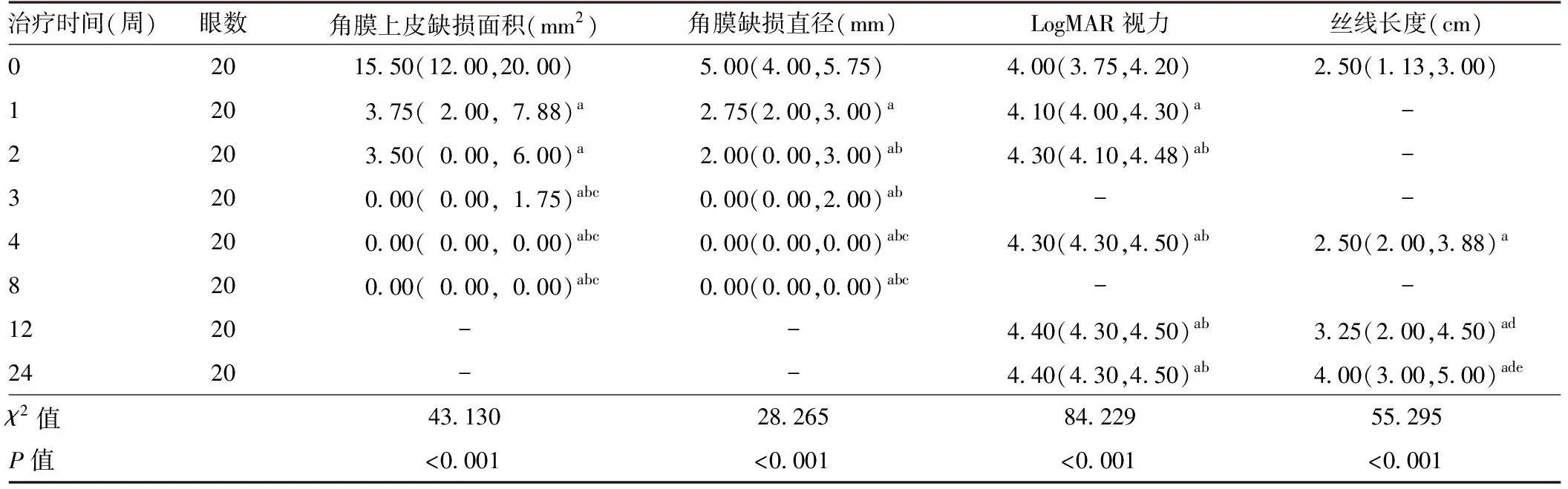
表2 治疗前后角膜缺损面积和直径、视力及角膜知觉丝线长度比较[M,Q1,Q3)]Table 2 Comparison of corneal defect area,diameter,visual acuity and silk length of corneal perception before and after treatment [M,Q1,Q3)]
2.2 患眼治疗前后LogMAR视力比较
患眼治疗前LogMAR视力为2.0~4.4治疗结束后为4.0~4.8。治疗前后不同时间点LogMAR视力总体比较差异有统计学意义(χ2=84.229,P<0.001),其中治疗后1、2、4、12和24周患眼LogMAR视力均优于治疗前,差异均有统计学意义(均P<0.05);治疗后2、4、12和24周患眼LogMAR视力较治疗后1周明显改善,差异均有统计学意义(均P<0.05)(表2)。
2.3 患眼治疗前后角膜知觉度比较
随治疗时间延长,角膜知觉从周边至中央逐渐恢复,部分患者周边知觉恢复正常而中央区知觉仍缺失。治疗前后不同时间点角膜知觉丝线长度总体比较差异有统计学意义(χ2=55.295,P<0.001),其中治疗后4、12和24周角膜知觉丝线长度均长于治疗前,差异均有统计学意义(均P<0.05);治疗后12和24周角膜知觉丝线长度长于治疗后4周,差异均有统计学意义(均P<0.001);治疗后24周角膜知觉丝线长度长于治疗后12周,差异有统计学意义(P<0.05)(表2)。
2.4 角膜上皮缺损愈合时间
例1患眼角膜上皮缺损面积较大,自体血清点眼及辅助治疗2周缺损面积仍无明显缩小,行羊膜移植术与自体血清点眼联合治疗后角膜上皮愈合。其余19例患者患眼均以自体血清点眼治疗作为主要疗法,角膜上皮均痊愈,其中例3和例8患眼停用自体血清约1个月上皮缺损复发,再次用自体血清点眼后角膜上皮再次愈合,随访期内病变未见复发。
患眼角膜上皮修复时间为12~42 d,平均(19.68±9.25)d。8眼PED于治疗后2周完全愈合,6眼于治疗后3周完全愈合,3眼治疗4周内完全愈合,另3眼分别于治疗后32、41和42 d完全愈合。Ⅰ期3眼治愈时间为12~14 d;Ⅱ期14眼治愈时间为12~41 d;Ⅲ期3眼治愈时间为32~42 d。
2.5 患眼治疗前后角膜基底神经丛形态比较
治疗前患眼角膜上皮基底膜下神经纤维数量和长度明显低于正常(图3,4)。角膜上皮缺损痊愈后直到末次复诊,病灶处可见稀疏的角膜上皮基底膜下神经再生,病灶附近正常组织内角膜上皮基底膜下神经丛可见部分再生,表现为神经纤维数量增加,走行弯曲度增大,但随访期内角膜神经纤维形态和数量均未恢复至正常水平(图5,6)。

图3 例5患者治疗前病灶区IVCM图像 在角膜基底膜与前弹力层之间,角膜基底下神经几乎不可见 图4 例8患者治疗前病灶区IVCM图像 角膜基底下神经纤细,分支减少,密度降低。异常神经旁可见朗格汉斯细胞 图5 例5患者治疗后病灶区IVCM图像 病灶边缘可见角膜部分基底下神经出现 图6 例8患者治疗后病灶区IVCM图像 病灶内角膜基底下神经数量较治疗前增加,但仍纤细,上皮愈合后1年病灶区角膜神经未恢复到正常水平Figure 3 IVCM image of the lesion area of Case 5 before treatment Subbasal corneal nerve was invisible between corneal basement membrane and Bowman membrane Figure 4 IVCM image of the lesion area of Case 8 before treatment Subbasal corneal nerve was slim with reduced branches and density.Langerhans cell appeared beside the abnormal nerves Figure 5 IVCM image of the lesion area of Case 5 after treatment Subbasal corneal nerve appeared at the edge of the lesion Figure 6 IVCM image of the lesion area of Case 8 after treatment Subbasal corneal nerve increased in number compared to pretreatment,but the nerve was slim.One year after epithelial healing,the corneal nerves in the focal area did not return to the normal level
2.6 治疗前角膜上皮缺损特征对愈合时间的影响
基线角膜上皮缺损等级、基线角膜缺损直径和角膜缺损面积是上皮愈合时间的影响因素,其回归方程为Y愈合时间=10.55×缺损等级-2.02×缺损直径+0.49×缺损面积(R2=0.636)。基线角膜上皮缺损等级对愈合时间的影响有统计学意义(β=10.55,P=0.032)。基线角膜缺损直径和角膜缺损面积对愈合时间的影响无统计学意义(β=-2.02,P=0.501;β=0.49,P=0.199)(表3)。
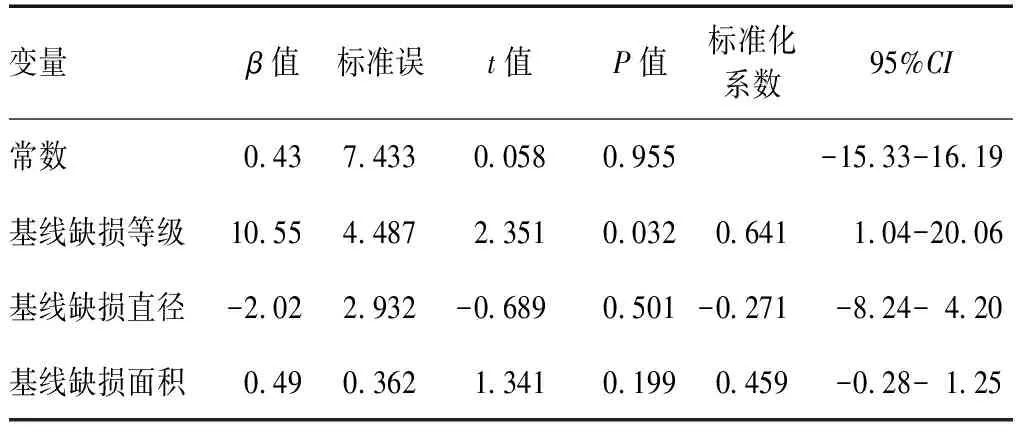
表3 基线角膜缺损特征对上皮痊愈时间的影响Table 3 Effect of corneal defect characteristics on healing time
3 讨论
按照神经受损部位将NK病因分为:(1)眼部病毒感染或外伤、手术、药物等所致的角膜神经分支损害。(2)肿瘤和各种激光、手术原因导致的三叉神经眼支及其分支睫状长神经损害。(3)带状疱疹病毒感染、结核及三叉神经痛治疗中所致半月神经节损伤。(4)邻近颅神经损伤(滑车神经、面神经和听神经)所致节前三叉神经根损伤。(5)脑血管病、多发性脊髓硬化、脱髓鞘疾病、延髓空洞症等所致脑干损伤。(6)一些可导致全身感觉神经功能减退的疾病,如糖尿病、麻风病等所致NK[9]。角膜损伤后,角膜缘干细胞在生长因子调控下增生、迁移,重塑细胞外基质。最终,基底上皮细胞锚定于原纤维的半桥粒与再生的上皮层黏附,实现重新上皮化,这一过程为7~14 d[13]。在标准治疗下,14 d仍未上皮化和愈合,定义为持续性角膜上皮缺损[14]。NK是PED出现且难以治愈的重要原因[14],而后者有多种病因。
以往报道疱疹病毒性角膜炎是NK的主要病因,约占1/3,睑板腺功能障碍也是常见原因,约占10.7%[15]。随着对疱疹病毒性角膜炎和睑缘炎等及时、足疗程的治疗,这部分患者所占比例有所下降。本研究中疱疹病毒导致NK占5%(1/20),各种颅神经手术后伴眼睑闭合不全的NK占20%(4/20),未见睑缘炎所致NK;而医源性NK比例升高,眼科手术后NK占55%(11/20),提示NK的诱因随眼部治疗干预发生变化,应重视且尽可能减少医源性NK。另外,病毒性角膜炎治愈后患者的角膜敏感度仍长期处于低水平,容易被忽视。本研究中例7以右眼视物不清就诊于白内障科,后确诊为NK导致的PED。
本研究中55%的NK发生于内眼手术后。除了手术切口对角膜神经的损伤外,局部麻醉剂可干扰上皮细胞的迁移以及上皮和基底膜之间的半脂质体黏附机制[16],术前消毒液的化学损伤、术中持续暴露、眼表擦伤以及手术后的炎症反应、眼部泪液动力学异常、局部滴眼液的毒性等均可导致上皮细胞的缺失超过角膜缘干细胞的愈合能力,尤其是术前合并糖尿病的患者容易发生PED。本研究中30%(6/20)患者有糖尿病史。6例患者按神经损伤部位分类发现合并2种诱因同时存在。对于糖尿病患者,或者病史中有多重诱因的患者,应尽量避免使用苯扎氯铵、氨基糖苷类、非甾体抗炎类滴眼液等药物,以预防PED和药物毒性角膜病变等的发生。
糖尿病相关的眼前节病变尚未被充分认识。约2/3的糖尿病患者会出现糖尿病相关角膜病变。糖尿病患者角膜神经缺失并伴有角膜上皮基底细胞和基底膜改变,导致角膜上皮病变和黏附异常[17]。2000年,美国食品和药品管理局把糖尿病列为屈光手术的相对禁忌证[18]。糖尿病神经病变和终末器官损伤等病变对NK的发生有预测作用[19]。本研究中角膜缺损面积最大的患者(例1)有糖尿病史。虽然缺损面积较大,但患者角膜知觉减退,并无明显角膜刺激症状,延误了患者的诊疗时机。此例患者联合羊膜移植为角膜病灶区与正常组织之间提供了细胞移行的支架,同时羊膜作为基质促进角膜上皮细胞生长,释放生长因子预防细胞凋亡,起到抗炎、抗微生物、抗纤维化、抗新生血管的功能,促进PED再上皮化。
另外,本研究中有2例合并全葡萄膜炎患者PED范围较大,临床症状也较重。免疫异常是否也是NK的诱因尚未得到证实,但免疫与干眼和眼表炎症相关,可能影响PED愈合。
NK发病率低于1.6/10 000[19],目前治疗仍很棘手。在早期,患者多由于角膜知觉减退掩盖临床症状不能及时就诊;晚期,患者角膜上皮屏障破坏导致角膜溃疡、感染、溶解,甚至穿孔,从而造成严重的视功能损害。
1999年,Tsubota等[20]成功应用自体血清治愈PED。自体血清中含有多种生长因子、神经介质、细胞因子和维生素,可通过生长因子和协调机体免疫反应等促进角膜上皮再生、增生和稳定眼表微环境,在复杂眼表疾病中的综合治疗效果是目前任何一种商品化的药物滴眼液所不具备的[10]。Geerling等[21]应用自体血清治疗PED有效率为54.55%~100%。Lee等[22]认为使用软性角膜接触镜联合自体血清滴眼液可以有效治疗PED并预防角膜基质溶解。Jeng等[23]报道自体血清治疗PED后6周71%愈合,治疗后12周91%愈合,即随治疗时程的延长,治愈率升高。本研究中患者经过自体血清滴眼液治疗后,长时间未愈合的角膜上皮最终愈合,而且治愈率随治疗时长的延长而提高,角膜知觉和IVCM检查证实部分神经恢复,与上述研究结果类似。对NK引起的PED,自体血清可同时促神经和上皮修复。自体血清含有的NGF能直接促进神经再生,并且优化受损的神经细胞功能;其还有泪液中不存在的胰岛素样生长因子1,后者与P物质协同可促进角膜上皮的生长和移行[24]。
本研究患者接受自体血清滴眼液治疗后视力逐渐提高,治疗后1、2、4、12、24周与治疗前相比差异均有统计学意义。即使在上皮未完全愈合的早期(治疗后1~2周)视力也较治疗前有好转,这一方面源于角膜上皮缺损面积减小后角膜透明性和屈光性的恢复;另一方面也与角膜损伤修复后瘢痕减小,配合度提高有关。角膜知觉检查显示,随着角膜上皮的愈合,角膜知觉自周边向中心区逐步恢复,且在角膜完全愈合后随访数月内仍有部分提高。但随访6个月以上大多数患者未能恢复到正常水平,IVCM下神经纤维仍呈稀疏排列。提示此类患者神经恢复较缓慢,应延长随访时间。临床上,当角膜基质受累表现为明显角膜水肿和内皮皱褶时,可能被误诊为角膜内皮炎,而前房内的细胞和积脓则可能因被误诊为感染性角膜病变而延误治疗。我国神经营养性角膜病共识建议对无痛角膜上皮缺损,尤其PED没有改善的患者进行角膜敏感度测量[25]。IVCM角膜神经检查和定量的角膜知觉检测可明确角膜神经异常,有助于NK的早期诊断。
由于不同位置角膜上皮下神经分布不均匀,且IVCM观察视野小、缺乏定位功能,不能保证对同一位置进行重复测量,使得不同患者或同一患者不同时间采集的图像变异较大,难以进行比较,此类患者可以知觉检查为主。对于延迟愈合的患者,及时通过IVCM检查了解神经情况,更有助于明确病因,针对性选择治疗。相对于IVCM,角膜知觉检查更简单易行,可用于早期筛查可疑NK的患者。需要注意的是,角膜知觉主要检查角膜上皮下神经敏感度,而IVCM只能观察到基底下神经,IVCM下所见角膜基底神经的数量和直径与角膜知觉评分不呈现正向关联。
本研究中PED位置多发于中央或旁中央区,上皮缺损面积较大亦较深,随深度增加,缺损愈合时间延长,不同等级角膜缺损的愈合时间有差异,而上皮缺损的面积和直径对缺损愈合时间无明显影响。既往研究也报道PED的愈合与诊断时上皮缺损时间、缺损面积和位置均无关,而仅与PED深度有关[26],与本研究结果一致。
本研究中2例(例3伴药物毒性损伤,例8患糖尿病)患者停用自体血清后出现上皮缺损复发,与既往报道类似[27]。可能原因是新修复的角膜上皮与基底膜结合不牢固,容易因眼睑与角膜摩擦而再次破损,导致病情反复。角膜知觉减退导致的角膜上皮屏障功能障碍也可能是PED复发的原因之一。再次应用自体血清滴眼液点眼后角膜均痊愈,提示较大较深的PED可适当延长自体血清治疗时间。
另外,NK患者需常规进行颅神经检查,明确病变位置。例如,动眼神经和外展神经同时受累提示病变位置在海绵窦或颅内动脉瘤;瞳孔异常常伴有动眼神经损伤或交感神经支配的虹膜损伤;与Adie瞳孔一致的瞳孔反应可能伴有角膜知觉异常等;面神经损伤导致的兔眼可能加重角膜暴露,Bell反射消失的患者NK预后会恶化等。愈靠近中枢神经损伤的患者,其知觉和神经修复更慢,易出现停用自体血清后复发的情况,可能需要适当延长使用时间。
综上所述,本研究结果显示以自体血清滴眼液为主的治疗对NK导致的顽固角膜缺损安全有效。停止血清治疗后个别患者角膜缺损复发,再次使用后仍有效。疑难病例可联合手术治疗。为方便患者随访,本研究的随访时间设为6个月,今后更多的病例、更长期的随访以及更详尽的资料分组有望为临床提供更有效的治疗依据。
利益冲突所有作者均声明不存在利益冲突
作者贡献声明王文莹:参与选题、采集数据、分析/解释数据、起草及修改文章;冯珺:设计试验、分析/解释数据;邓世靖:数据采集、共聚焦图像分析;李上:采集数据;张阳:图像采集;接英:酝酿/设计试验、对文章知识性内容作批评性审阅及智力性修改、文章定稿
