平板运动试验诱发希浦系统房室阻滞1 例
2024-02-20李小波马志玲邵虹
李小波 马志玲 邵虹
患者男,69 岁,主诉发作性晕厥1 年,1 年前无明显诱因出现晕厥、意识丧失,晕厥前后无胸闷、胸痛、心慌不适,无肢体抽搐、口吐白沫;无头疼、头晕、恶心;无肢体活动障碍及言语不清。 每次晕厥发作约1 min 后自行清醒,自述晕厥后测量血压未见明显异常。 在当地医院就诊时行颅脑CT检查未见出血及脑梗死病灶,动态心电图显示24 h 总心搏数87 889个,心率平均60 次/min,最慢心率35 次/min,发生于18:57,最快心率91 次/min,发生于11:42;5 个单发室性早搏;房性早搏152 个,其中64 个单发房性早搏,11 阵房性心动过速;最长RR 间期2.085 s,发生于18:57:19;24 h 心率变异性参数SDNN 50 ms;诊断为一度房室阻滞,不完全性右束支阻滞。
鉴于当地治疗效果不佳,为进一步治疗遂来空军军医大学西京医院诊治。 门诊疑诊晕厥、高血压。 冠状动脉(简称冠脉) CT 血管造影(CT angiography,CTA)未见明显冠脉狭窄,双肾、肾上腺平扫未见明显异常。 平板运动试验(treadmill exercise test,TET)检查采用Bruce 方案,共运动9 min 28 s,最快窦性心率85 次/min,达极量心率的56%。 运动耐量:4.6 代谢当量水平(metabolic equivalent levels,METS)。 TET 诊断:①运动前站立位静息心电图(图1)示窦性心律伴一度房室阻滞、完全性右束支阻滞;②运动耐量异常(4.6 METS);③运动1 min 39 s 时心电图(图2)示高度(几乎完全性)房室阻滞(8 ∶1 下传),最长RR 间期5.4 s;运动后恢复阶段2、4、6 min 心电图示窦性心律伴一度房室阻滞、完全性右束支阻滞,与运动前心电图一致;④患者运动1 min 41 s 后,出现眼前发黑、晕厥,紧急刹车终止运动,未达到次极量目标心率。TET 诱发出二度至高度(几乎完全性)房室阻滞(2 ∶1~8 ∶1 下传),最长RR 间期5.4 s (图3);运动后恢复阶段22 s 时出现一过性三度房室阻滞,室性自主心律(图4)。 患者大汗淋漓,眼前发黑,嘱患者坐位,吸氧1 min 后逐渐缓解,2 ~6 min 恢复至运动前状态。 门诊以“三度房室阻滞,NYHA 心功能Ⅱ级,高血压3 级(很高危)”入院。

图1 运动前站立位心电图

图2 运动1 min 39 s 时的心电图
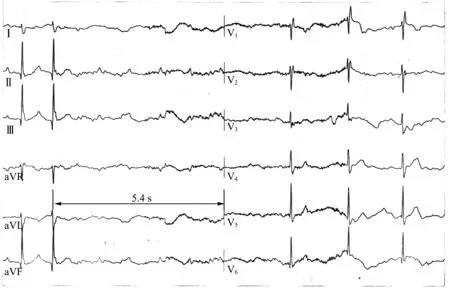
图3 运动1 min 41 s 时的心电图
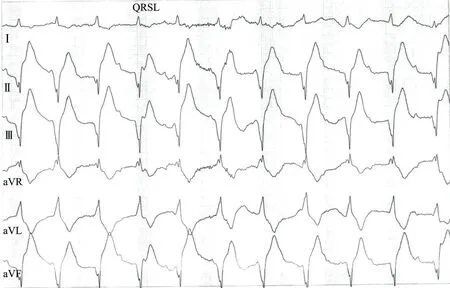
图4 运动后恢复阶段22 s 时的心电图
入院后,心电图检查提示一度房室阻滞,完全性右束支阻滞。 心脏超声检查提示主动脉硬化,左心室舒张功能减低,收缩功能正常;彩色多普勒显示三尖瓣反流(少量),主动脉瓣反流(少量),射血分数56%。 给予永久性双腔起搏器植入治疗。 3 个月后随访,状态良好,未再发生晕厥。
讨论腔内电图是诊断房室阻滞部位的金标准[1],然而因其有创、敏感性低,所以需要与临床紧密结合,有一定的局限性。 近年来,许多专家共识一致强调,对于房室阻滞的心电图,阻滞部位诊断的重要性远远高于阻滞程度的诊断[2-3]。 体表心电图在大多数情况下可以诊断房室和室内传导障碍及其解剖阻滞部位,而不需要再行电生理检查等侵入性检查。 根据阻滞部位,房室阻滞分为房室结阻滞及希浦系统阻滞两类,其中后者的诊断对临床意义更大。 心电图具有无创、经济、方便实用的特点,诊断阻滞部位的敏感性和特异性较高。 TET 作为心电学检查的一种特殊方法,采用运动的方式给予心脏连续负荷,通过观察患者运动过程中的心电图、心率、血压以及临床症状进行综合判断[4],对于常规心电图、动态心电图不能发现的房室阻滞部位的诊断具有不可替代的价值。
一度房室阻滞伴宽QRS 波时,45%的阻滞部位在希浦系统,22%的阻滞部位在房室结,33%的阻滞为混合性阻滞[3]。 本例患者心电图为一度房室阻滞伴完全性右束支阻滞,PR 间期250 ms(<280 ms),且PR 间期固定,存在希浦系统阻滞的可能。 然而,普通心电图记录时间短暂,动态心电图亦未发现突发二度Ⅱ型或高度、三度房室阻滞,也无法对阻滞部位进行判断。 患者有反复晕厥史,遂行TET 检查,在运动至1 min 39 s 时,患者发生晕厥,心电图提示高度(几乎完全性)房室阻滞(8 ∶1 下传),最长RR 间期达5.4 s,后出现一过性三度房室阻滞,室性自主心律。 患者为69 岁的老年男性,冠脉CTA 未见明显冠脉狭窄,结合病史、心电图,尤其是TET 检查表现,考虑为自身希浦系统阻滞引起的阵发性房室阻滞。 阵发性房室阻滞是指患者心律从明显正常的1 ∶1 房室传导突然变为完全性房室阻滞,伴长短不等的心脏停搏或缓慢的心室逸搏,进而引起心源性晕厥,甚至心脏性猝死[2]。 TET 诊断的基本原理为运动开始时先为交感神经兴奋性增强,随后为迷走神经兴奋性下降,两者变化都使心率增快。 交感神经兴奋不仅作用在窦房结,使窦性心律加快,而且还使房室结传导加快。 而交感神经对希浦系统的作用弱,可视为无明显作用。 因此,窦性心律的明显加快,将增大房室阻滞部位的负荷。 当阻滞在房室结时,交感神经的兴奋和迷走神经的抑制都使房室结阻滞得以改善;而阻滞部位为希浦系统时,更多的窦性P 波从房室结下传到希浦系统,负荷的增大将使原来的房室阻滞加重[3]。 因此,TET 结果可协助判断阻滞的部位。
对于与运动有关或运动后出现的晕厥、心律失常、房室阻滞等,TET 在阻滞部位的判断中具有至关重要的价值。 在TET 检查过程中,如果出现以下情况,则考虑为希浦系统阻滞[5-6]:①运动前心电图显示一度房室阻滞伴有束支阻滞,随着运动负荷增加突发二度Ⅱ型或高度、三度房室阻滞;②运动前心电图显示二度Ⅰ型房室阻滞、2 ∶1 房室阻滞,随着运动负荷的增加,出现下传宽QRS 波或二度Ⅱ型及以上房室阻滞;③运动前为三度房室阻滞,随着运动负荷的增加,出现宽QRS 逸搏或室房逆传。 已有研究表明,一度房室阻滞伴右束支阻滞时,45%为希浦系统阻滞;伴有完全性左束支阻滞时,85%为希浦系统阻滞;伴右束支阻滞及左前分支阻滞时,95%存在希浦系统阻滞[3]。 因此,不建议有一度房室阻滞伴完全性左束支阻滞、右束支阻滞及左前分支阻滞者进行TET 检查。
关于TET 检查,有以下五点值得注意:①TET有一定的风险,需要做好预案以应对意外状况;②试验前了解患者病史,并进行心电图和心脏彩超检查,有助于预判试验过程中可能发生的危险;③患者及时签订知情同意书;④试验过程中严密监测运动过程中心电图、心率、血压和患者症状的变化,必要时及时终止试验,是预防发生危险的关键;⑤对于TET 诱发希浦系统阻滞的患者,试验结束后,应反复叮嘱患者不要进行剧烈运动并及时就医住院治疗。
